伴有和未伴有高级别上皮内瘤变肠道绒毛状腺瘤的特点分析
郭 海 张一帆
北京大学深圳医院消化内科 (广东 深圳 518036)
结直肠癌是全世界发病率第三、死亡率第二的癌症[1]。在我国,结直肠癌发病率随居民物质水平的提高、精神生活压力的增大、环境污染的加重、饮食结构的改变正逐年上升[2-3]。然而,在一些发达国家及地区(如美国、西班牙等),由于包括结肠镜检查、粪便隐血试验、粪便免疫化学指标检查、CT结肠成像等大肠癌筛查项目的开展,有利于发现及治疗早期大肠癌或癌前病变,结直肠癌的死亡率呈降低趋势[2]。现已被广泛接受的“大肠腺瘤-大肠癌”序列学说[4],认为大肠腺瘤是散发性结直肠癌的癌前病变。近年来,大量文献资料及数据分析结果进一步证实该癌变机制的成立。从正常大肠黏膜发展为腺瘤、高级别上皮内瘤变至大肠癌,一般需超过10年[5]。有效利用这一演变特点,采取电子结肠镜等筛查方法,发现并早期干预有恶性倾向的大肠腺瘤。对于结肠癌高风险人群,应增加筛检随访频率,从而降低结直肠癌发病率及死亡率。研究认为,腺瘤直径、绒毛结构含量、伴高级别内瘤变腺瘤比例与腺瘤恶变潜能密切相关[6-8]。本研究旨在对有高度恶变潜能的大肠腺瘤患者数据进行回顾性分析,总结不同大肠腺瘤生物学特征,为结肠癌高风险人群筛查提供思路和依据。
1 资料与方法
1.1 一般资料本文选取2017年12月27日至2021年4月21日期间在北京大学深圳医院消化内镜室行电子结肠镜检查及结肠镜手术治疗,且有完整术后病理资料,经病理诊断为绒毛状腺瘤的患者共88例(117枚),诊断为伴高级别上皮内瘤变的绒毛状腺瘤患者共117例(131枚)。根据大肠腺瘤的不同生长部位,将大肠分为回盲部、结肠、直肠及肛管;根据腺瘤在结肠分布,将结肠分为升结肠、结肠肝曲、横结肠、结肠脾曲、降结肠、乙状结肠。
纳入标准:符合大肠绒毛状腺瘤或高级别上皮内瘤变的患者:镜下可见异型增生的腺上皮所构成的上皮性肿瘤,绒毛状分支向黏膜表面垂直生长,绒毛中央为中心索,由纤维血管间质构成,绒毛状结构占腺瘤4/5以上;或镜下可见的异型增生的腺体符合高级别内瘤变的组织学改变。同一患者多次检查数据采用首次病理及肠镜检查结果。排除标准:有林奇综合征(遗传性非息肉病性结肠直肠癌hereditary nonpolyposis colorectal cancer,HNPCC)或家族性腺瘤性息肉病(familiar adenomatous polyposis,FAP)病史的患者;有结直肠癌等癌症病史的患者;局部病灶疑似癌变的患者;同时合并其他恶性肿瘤或癌症转移(肝癌、肺癌)的患者;临床及病理资料不全的患者。
1.2 观察指标记录大肠绒毛状腺瘤与高级别上皮内瘤变的患者年龄、性别、不同息肉的分布部位、内镜下长径大小、显微镜下形态和病理诊断结果。
1.3 统计学方法全部统计过程由IBMSPSS 23.0软件处理,符合正态分布的计量资料用(±s)表示,计数资料以频数和百分比表示,采用χ2检验,P>0.05表示影响因素对不同组差异无影响;P<0.05表示影响因素对不同组差异有统计学意义。
2 结 果
2.1 不同性质大肠息肉的生物学特点88例绒毛状腺瘤患者中,有男性53例(60.2%),女性35例(39.8%),年龄范围在30至85岁之间,平均发病年龄为(57.75±13.36)岁;117例合并高级别瘤变的绒毛状腺瘤患者中,有男性68例(58.1%),女性49例(60.2%),年龄范围在29至88岁之间,平均发病年龄为(60.02±11.75)岁。将所有大肠腺瘤患者按年龄,分为50岁以下、50~69岁和70岁及以上的三个年龄组。根据内镜下所见息肉大小和生长部位依次分为不同长径及不同生长部位组。按照分型统计,本文收集的大肠腺瘤与性别、年龄组比较,差异无统计学意义(P>0.05)。高级别上皮内瘤变的发生与绒毛状腺瘤长径有关,其发病情况在不同长径组间存在差异(P=0.000);腺瘤长径越大,高级别内瘤变的发生比例也越高。不同部位发现的大肠腺瘤组间比较,其差异具有统计学意义(P=0.001),发生在直肠的腺瘤合并高级别内瘤变最多,见表1。病变部位,不同性质大肠腺瘤均更好发于直肠或乙状结肠,当绒毛状腺瘤发展为合并高级别上皮内瘤变时,在直肠及乙状结肠的发病比例上升,在其他部位或多发腺瘤合并高级别内瘤变的发病比例下降,见表2。

表1 不同绒毛状腺瘤的生物学特性与临床特点

表2 不同性质绒毛状腺瘤生长部位统计[n(%)]
2.2 绒毛状腺瘤发病年龄与生长部位比较将88例绒毛状腺瘤患者按发病年龄分为<60岁、≥60岁的两个年龄组。按绒毛状腺瘤生长部位分为直肠、乙状结肠、大肠其他部位及大肠多发绒毛状腺瘤的不同发病部位组。不同年龄段与生长部位比较,差异有统计学意义(P=0.049),见表3。相对高龄人群(≥60岁)更多见生长在直肠的绒毛状腺瘤,而在年轻患者(<60岁)中则多见于乙状结肠生长的绒毛状腺瘤(P=0.014),见表4。

表3 绒毛状腺瘤发病年龄与生长部位[n(%)]
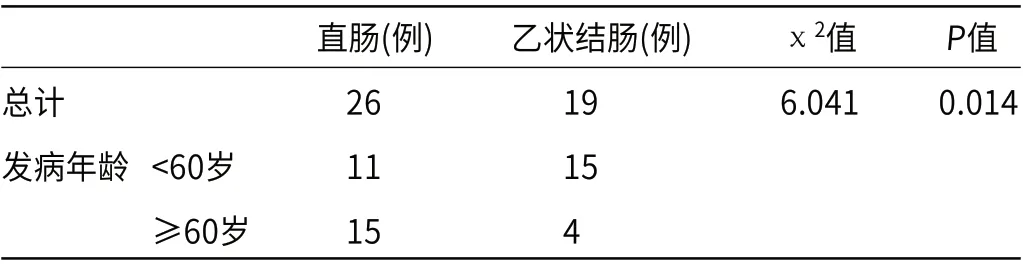
表4 绒毛状腺瘤在直肠及乙状结肠的生长分布
2.3 绒毛状腺瘤长径大小与发病年龄比较将绒毛状腺瘤的患者按内镜下所见长径大小分为<20mm、≥20mm两组,根据发病年龄分为<58岁、≥58岁的不同年龄组别。不同大小与发病年龄组相比较,其差异具有统计学意义(P=0.020);年龄<58岁的患者中,长径<20mm的绒毛状腺瘤更为多发(35例/76.0%);当年龄≥58岁时,绒毛状腺瘤长径≥20mm的发生比例增多(20例/47.6%),见表5。

表5 绒毛状腺瘤长径与发病年龄[n(%)]
2.4 腺瘤伴高级别上皮内瘤变的病变大小与发病部位比较将伴高级别上皮内瘤变的绒毛状腺瘤根据内镜下所见病变分为不同长径组(长径≤20mm组,20<长径<40mm组,长径≥40mm组);按发病部位分为直肠(50例)、乙状结肠(40例)、大肠其他部位及多发高级别上皮内瘤变(27例)三组。不同发病部位与合并高级别内瘤变的腺瘤大小比较,其差异有统计学意义(P=0.017);长径≤20mm时,高级别上皮内瘤变在乙状结肠的发生比例最高(30例/46.9%),且随长径增大,高级别上皮内瘤变在直肠的发生比例逐渐上升(20<长径<40mm组共有14例生长在直肠,占相同长径组46.7%;长径≥40mm组共有11例发生在直肠,占同长径组的47.8%),见表6。
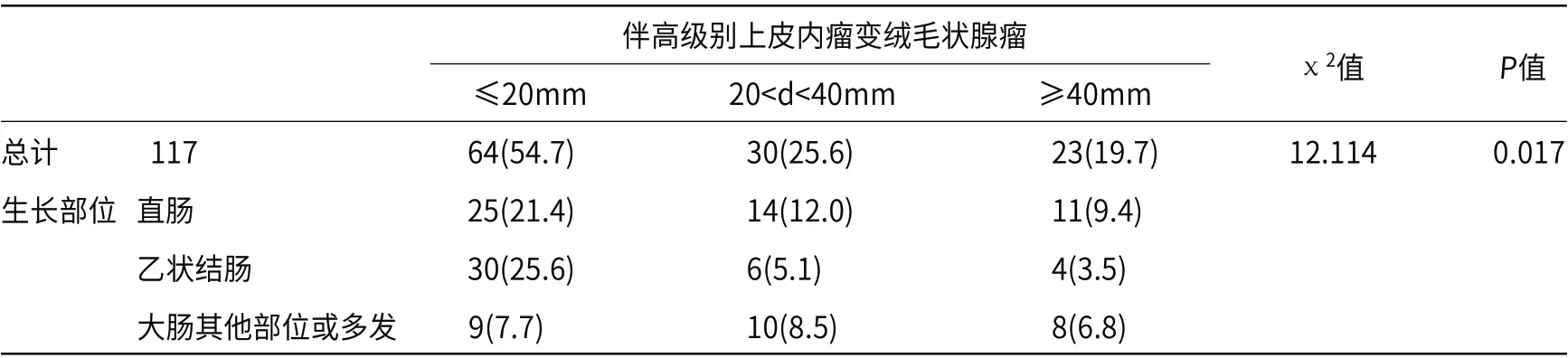
表6 伴高级别上皮内瘤变绒毛状腺瘤长径与生长部位[n(%)]
3 讨 论
大肠腺瘤是肠道黏膜面向肠腔突出的肿瘤性赘生物,是经结肠镜检出的常见肠道病变,根据其组织学结构的不同,大肠腺瘤可分为绒毛状腺瘤、绒毛状-管状腺瘤、管状腺瘤及锯齿状腺瘤四种主要类型。根据病理分型将腺体不典型增生肠程度分为轻度、中度及重度异型增生。2020年WHO肿瘤分类专家将胃肠道不同程度异型增生更名为上皮内瘤变,其中高级别上皮内瘤变包括组织学分类的“重度异型增生”和“原位癌”[9-10]。
本文纳入的大肠绒毛状腺瘤病例,就生长部位而言,无论是单纯绒毛状腺瘤抑或是合并高级别内瘤变的绒毛状腺瘤,明显更多见于直肠和乙状结肠。不少国内外研究也显示,结直肠腺瘤、癌前病变和结直肠癌更容易发生在左半结肠和直肠[8,11-15],且分布在直肠和乙状结肠的大肠腺瘤更容易复发[16]。这是由于远端结肠和直肠肠腔直径较近端结肠小,粪便因被吸收水分而变得干硬,在这两处对大肠黏膜刺激最大,肠道毒素及菌群代谢产物也在此积累过多[11]。尽管左半结肠为大肠腺瘤和腺癌的高发部位,仍不可忽视对右半结肠病变的检查,据资料分析,右半结肠癌变率及高危腺瘤比例远高于左半结肠和直肠[6,12]。
有学者认为,年龄与大肠腺瘤发病率及癌变率呈正相关[8,15]。本文分析未证实大肠绒毛状腺瘤、高级别上皮内瘤变与发病年龄之间的统计学意义。与既往研究结果相悖可能有两方面原因:其一本文纳入的研究病例数目偏少,过小的样本量可能降低了统计学意义。其二,深圳市人口年龄较其他城市年轻。据2017年深圳市社会性别统计报告调查统计,深圳市常住人口年龄中位数为31.95岁。深圳市年轻居民对身体健康的高度重视及完善的医疗保障制度可能导致纳入的部分研究病例存在选择偏倚。但是,从本研究数据依然可看出,大部分绒毛状腺瘤及高级别内瘤变患者发病年龄在50岁之后。在绒毛状腺瘤不同发病年龄与腺瘤长径分层中,年龄越大,长径≥20mm绒毛状腺瘤的发生比例也相应升高。高龄是结直肠病变的风险因素,可能是因为中老年患者更容易合并高血压、高脂血症、糖尿病、脂肪肝等代谢性疾病。结直肠癌或结直肠腺瘤患者的脂肪连接蛋白水平较健康人群偏低[17],腰围、胆固醇、甘油三酯指标较健康人群偏高[18]。日本学者曾发表一项双盲对照试验结果显示,二甲双胍有预防结直肠癌及癌前病变的潜能,服用低剂量二甲双胍组中,异位生长的大肠腺瘤发生率降低[19]。此外,中老年患者随年龄增长,更容易出现肠道菌群失调、自身免疫调节功能下降等情况。
本研究中不同类型大肠腺瘤及患者性别分布显示,男性患者的大肠腺瘤发生率高于女性患者,与较大规模结直肠腺瘤及结直肠癌筛查数据结果相符[8,16,20]。也许是由于男性患者更容易出现腹型肥胖,红肉摄入及烟酒接触普遍较女性患者偏多,且由于缺少雌孕激素的拮抗保护作用,相关心脑血管及代谢疾病发病风险增高。还有一可能影响因素是,相当一部分女性由于担心肠镜检查带来的疼痛,或检出癌变等结果,拒绝完善结肠镜检查[20]。行肠镜检查的男性比例偏高,可能使男性大肠腺瘤检出率也增高。
李光春等[16]研究认为,具有绒毛状结构、合并高级别上皮内瘤变的大直径腺瘤更容易出现复发。本研究反映,随腺瘤长径增大,高级别内瘤变的发生比例也增高。或许是在长径≥20mm的大肠腺瘤中,高度异型增生与绒毛状结构比例较小腺瘤高。这提示应格外重视对检出长径≥20mm腺瘤患者的随访。另外,相当一部分患者在外科根治切除术后被确诊为腺癌,而在初次病理活检中被低估为高级别上皮内瘤变[21]。这也提示肠镜对大肠高级别瘤变的检出存在一定误诊率,对于长径偏大,有向黏膜下浸润特征的病灶,应对其进行全面病理组织学评估后,选择合适的手术方式;对于具备肠镜切除指征的腺瘤,不可过度浪费医疗资源,在行内镜下全瘤切除术后,可送至病理以明确肿物性质。
综上所述,在大肠绒毛状腺瘤的发生、发展中,其生物学特性之间存在一定的相关性。随腺瘤长径增大,大肠高级别上皮内瘤变的发生比例与发生部位可呈一定趋势变化。随年龄变大,大肠绒毛状腺瘤长径与分布亦可出现一定改变;且年龄越大,高级别内瘤变的发生比例越高。在肠镜检查过程中,应全面探查大肠不同节段,以免遗漏病变或耽搁治疗时机。对于内镜下可见绒毛结构或疑似合并高级别上皮内瘤变的大肠腺瘤,应仔细观察其大小、形态及表面特征,尽可能整块切除送病理活检;对于可疑癌变者,可积极辅以经直肠腔内超声ERUS、超声内镜EUS、CT、MRI等影像学诊断技术,判断病变粘膜下浸润及转移情况[21],选择合适的活检部位与治疗方法,以便早期诊治结直肠癌。对于50岁以上的中老年、长径≥20mm的大肠腺瘤患者,定期随访,建议定期行电子结肠镜检查,及时予息肉切除治疗。对于既往曾检出长径≥20mm的绒毛状腺瘤或高级别内瘤变患者,尤其是发生在直肠长径≥20mm高级别上皮内瘤变的中老年患者,应增加随访频率,从而降低大肠腺瘤癌变率,减少结直肠癌的发生几率。

