9~14岁女性人乳头瘤病毒疫苗接种现状及其影响因素分析
邱丽蓉 牛战琴
子宫颈癌是妇科常见的恶性肿瘤,在全球妇科常见肿瘤中位列第二。据报道,全球每年新发子宫颈癌例数高达50多万,因子宫颈癌死亡者约26万,我国每年子宫颈癌新发病例占全世界新发病例的25%,约13.1万[1]。子宫颈癌是目前唯一病因明确,由高危型人乳头瘤病毒(human papillomavirus,HPV)持续感染引起的恶性肿瘤,在宫颈癌的防治中,以接种HPV疫苗的一级预防为主。早在2006年,美国便批准了HPV预防性疫苗上市,中国HPV疫苗直到2017年7月才正式上市。近年来随着人们观念的开放,开始性生活的年龄逐渐提前,因此对9~14岁女性进行宫颈癌的I级预防至关重要。大量研究证实,在性生活前的青春期女孩中接种预防性HPV疫苗具有更好的效益,9~14岁的男孩或女孩,间隔6或12个月接种2剂次疫苗可诱发机体产生不劣于15~26岁年轻女性接种3剂次疫苗产生的血清抗体滴度[2]。2015年美国HPV及相关疾病指南也提出,对于女性,建议常规在11~12岁注射HPV疫苗,也可在9岁开始注射[3]。2017年WHO建议将9~14岁未发生性行为的女孩作为首要接种对象,免疫接种策略应优先保证该人群的高接种率[4]。美国癌症协会指南提出,在27~45岁疫苗接种效率低,癌症预防潜力低,建议9~12岁之间常规接种HPV疫苗,以实现更有效的接种,鼓励医疗保健机构在女性9~10岁时为其提供HPV疫苗系列[5]。中国目前对该年龄段的疫苗接种情况及其影响因素尚不明确,本研究对育有9~14岁女孩的母亲进行调查,旨在了解该年龄段女性的疫苗接种情况及影响其疫苗接种率的因素,便于制定相关干预措施,提高预防性HPV疫苗的接种率。
对象与方法
1.研究对象:采用随机抽样法,2019年6月—12月于山西白求恩医院妇产科门诊就诊的育有9~14岁女童的母亲进行调查问卷,具体包括因自身疾病或体检就诊的患者及陪同者。共发放调查问卷350份,排除问卷填答不完整或其他原因导致问卷不合格的28份,最终纳入有效问卷322份,有效率为92%。纳入标准:育有9~14岁女童的母亲;知情同意,自愿加入本研究。排除标准:有精神类或其他疾病,无法理解配合者。
2.研究方法:通过查阅资料,检索文献,设计自填式问卷调查表,调查前通过预调查分析问卷题目的信度及效度,完善相关问卷内容,并对符合标准的调查对象进行解释说明本次调查的目的和必要性,取得同意后开始发放调查表,最终调查内容包括研究对象的一般资料、9~14岁女童的HPV疫苗接种情况、母亲对HPV及其疫苗的认知度以及为其接种HPV疫苗的意愿,调查题目均为选择题。HPV疫苗接种情况的题目为“是否已对9~14岁女童进行了疫苗接种”,答案为:是或否;对HPV及其疫苗的认知度题目包括“是否了解HPV及HPV疫苗”、“是否了解HPV与宫颈癌的关系”、“是否了解HPV疫苗可以有效预防宫颈癌”、“是否了解HPV感染也可引起尖锐湿疣/皮肤癌/外阴癌/肛门癌等疾病”、“是否了解对青春期女性接种HPV疫苗可获得更高的免疫效应”五方面,每个问题根据了解程度记分,完全不了解记0分,部分了解记1分,完全了解记2分,总得分越高,认知度越高。接种意愿采用Likert5级评分法,得分从1分到5分,得分越高说明对接种HPV疫苗的态度越积极,即接种意愿越高。对尚未接种HPV疫苗女童的母亲进一步调查其尚未接种的原因。
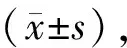
结果
1.一般资料:本调查包含研究对象322例,包括因自身疾病就诊的患者205例,陪同者117例。所有调查对象的平均年龄为(39.43±4.29)岁,其女平均年龄(11.14±1.78)岁。其中家庭年收入10万以下者占11.5%(37/322),10~30万占68.9%(222/322),30万以上占19.6%(63/322)。文化程度在高中及以下占4.7%(15/322),大专及本科占62.7%(202/322),硕士及以上占32.6%(105/322)。居住地在农村占19.3%(62/322),城市占80.7%(260/322)。医学及医学相关类职业占4.7%(15/322),非医学占95.3%(307/322)。母亲已接受宫颈癌筛查者占67.4%(217/322),已接种HPV疫苗者占5.6%(18/322)。
2. HPV疫苗接种情况及影响因素分析:在322例研究对象中,9~14岁女童已接种HPV疫苗的共6人,接种率仅为1.9%,平均接种年龄为(12.33±1.03)岁。与未接种的316例相比较,母亲年龄、家庭年收入、职业类型、本人是否接种以及对疫苗认知度和接种意愿的差异均具有统计学意义,监护人的文化程度及居住地的差异无统计学意义,见表1。
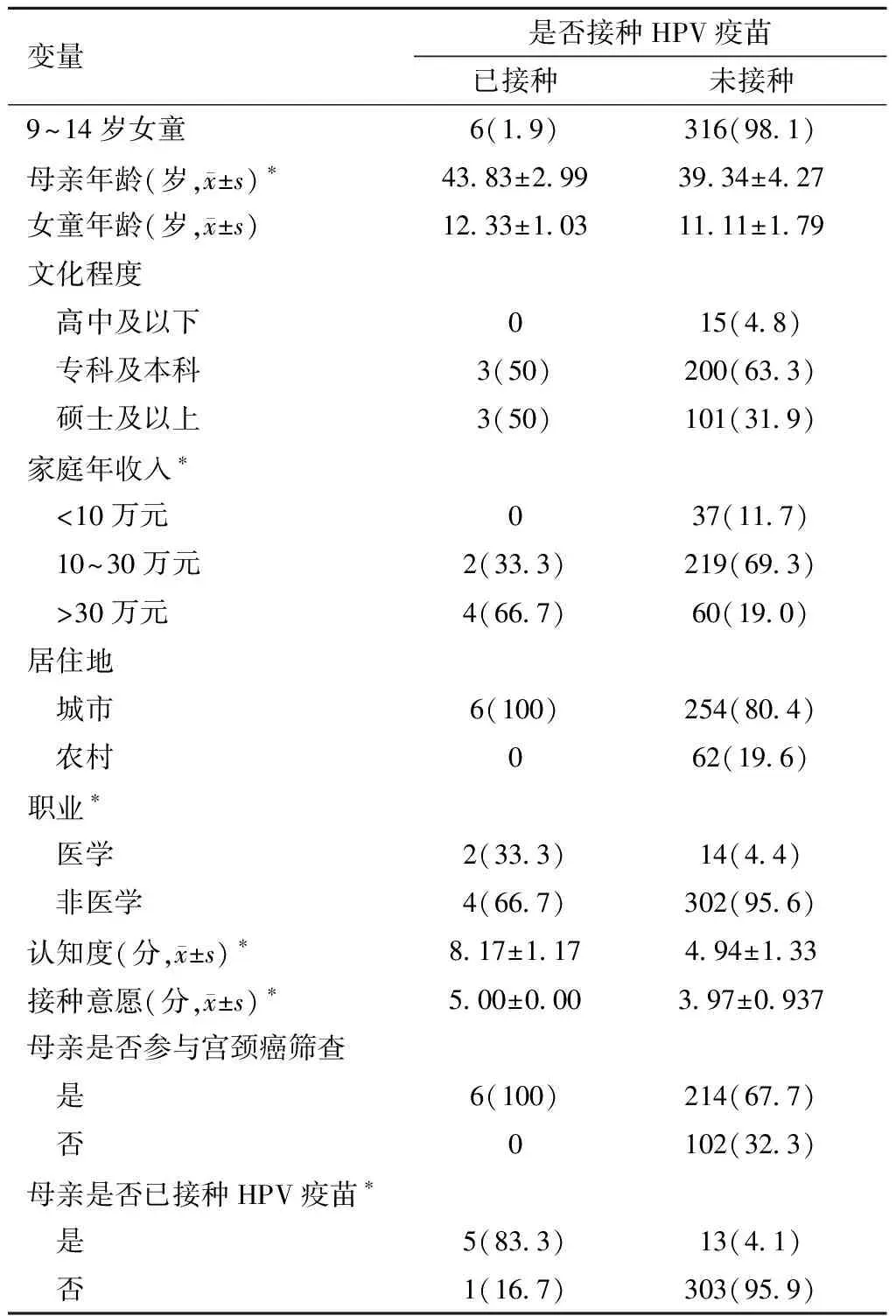
表1 9~14岁女性HPV疫苗接种情况及影响因素分析[例(%)]
将以上单因素分析中差异有统计学意义的因素作为自变量,进行多因素Logistic回归分析,结果显示,疫苗认知度、接种意愿、家庭年收入影响9~14岁女童的HPV疫苗接种率,见表2。
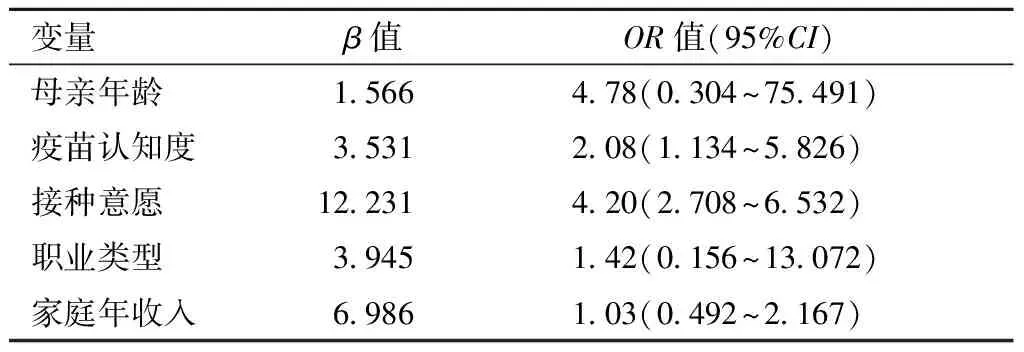
表2 9~14岁女性HPV疫苗接种率多因素logistic回归分析
3.认知度及接种意愿:在322例调查对象中,了解HPV与宫颈癌关系者占83.2%(268/322),了解HPV疫苗者占73.0%(235/322),了解HPV疫苗可以有效预防宫颈癌者占63.0%(203/322),了解HPV感染可引起尖锐湿疣/皮肤癌/外阴癌/肛门癌等疾病者占42.6%(137/322),了解对青春期前女性接种HPV疫苗可获得更高免疫效应者占36.7%(118/322)。研究对象获取宫颈癌、HPV及其疫苗相关信息的主要途径依次是医疗机构、网络、亲属或者朋友等。
母亲为9~14岁女童接种HPV疫苗的意愿得分为4~5分,表示愿意接种者占64.6%(208/322);得分为3分表示不确定者占31.4%(101/322);得分为1~2分表示不愿意接种者占4.0%(13/322)。12~14岁女童的母亲愿意为其女接种疫苗的人数占66.4%(85/128),略高于9~11岁女童母亲愿意接种的人数占63.4%(123/194),但差异无统计学意义,见表3。

表3 不同年龄段女童的母亲为其接种HPV疫苗的意愿情况[例(%)]
4.尚未接种HPV疫苗的女童母亲考虑因素
本次研究的322例调查对象中,98.1%(316/322)尚未对已育的9~14岁女孩接种HPV疫苗。其中,64.6%(204/316)表示不知道需要接种或不知道在该年龄段接种会获得更好的免疫效果,10.8%(34/316)因价格问题或不能找到疫苗接种机构尚未对女孩接种,15.2%(48/316)因孩子年龄太小,担心疫苗安全性或引起副作用等问题尚未对女孩接种,9.5%(30/316)担心疫苗的有效性或有效保护期太短尚未对女孩接种。
讨论
人乳头瘤病毒是一种属于乳头多瘤空泡病毒科的乳头瘤空泡病毒A属,是球形DNA病毒,分为高危型和低危型两种,易感染人类表皮或黏膜鳞状上皮引起病变。据报道[6],中国大陆女性感染率最高的前5个亚型分别为HPV-16/52/58/53/18,人群总感染率为19.0%[6-7],其中,子宫颈上皮内瘤变II级以上级别(包括宫颈癌)的HPV总感染率达到89.9%。美国癌症协会指南指出,每年平均有34 800例癌症归因于HPV感染[5]。因此,预防性接种HPV疫苗显得尤为重要,尤其在青春期的女孩中接种HPV疫苗可获得更高的免疫效果和较好的成本效益。本研究发现太原市某地区9~14岁女童的HPV疫苗接种率仅1.86%,与赵春艳[8]等人调查的北京市通州区中小学女生HPV疫苗接种率1.87%相近,但仍远低于《健康人类 2020 计划》[9]中13~15岁的青春期前女性HPV疫苗接种率目标(80%),可能与中国HPV疫苗上市较晚、中国妇女的预防接种意识较低以及对不同年龄段接种HPV疫苗的不同免疫效应相关知识的认知度较低有关。
在本次调查中,有63.0%的监护人了解HPV疫苗可以有效预防宫颈癌,42.6%了解HPV感染也可引起尖锐湿疣/皮肤癌/外阴癌/肛门癌等疾病,36.7%了解对青春期女性接种HPV疫苗可获得更高免疫效应。卢晓燕[10]调查的来院就诊的20~60岁女性中,了解宫颈癌、HPV及其疫苗的人约占40.9%~67.9%,赵春艳[8]调查的北京市某地区中小学生母亲对HPV相关知识的了解率约60%,与本研究结果相近。本次调查人群为来院就诊的患者及陪同人,可能对HPV及疫苗知识的了解程度相对较高,但调查结果中9~14岁女童的疫苗接种率并不理想,后期将会进一步做社区调查,并发放相关科普知识宣传单,调查科普前后的疫苗接种意愿及相关影响因素。
64.6%的监护人表示愿意为其女接种HPV疫苗,但实际接种率仅1.86%,一般资料分析显示,监护人年龄、家庭年收入、职业类型、本人是否已接种HPV疫苗、对HPV疫苗相关知识的认知度及接种意愿均影响9~14岁女童的疫苗接种率,进一步分析,64.6%表示不知道在该年龄段接种会获得更好的免疫效果,10.8%表示担心价格问题或疫苗获取困难尚未对女孩接种,15.2%担心疫苗安全性,9.5%担心疫苗有效性。母亲年龄高者,其女孩疫苗接种率高,可能与年龄较高人群的社会阅历多及对该方面知识了解度高等有关。家庭收入影响接种率是因为HPV疫苗的价格问题,目前上市有3种HPV疫苗,2价疫苗可预防HPV16/18型感染,4价疫苗可预防HPV6/11/16/18型感染,9价疫苗可预防HPV6/11/16/18/31/33/45/52/58,三种疫苗价格在1 000~6 000元不等。美国免疫实践咨询委员会(Advisory Committee on Immunization Practices,ACIP)和妇产科医师协会(American College of Obstetricians and Gynecologists,ACOG)提出2价、4价和9价疫苗均适用于9~14岁的女性[11-12],这为该年龄段女性的HPV疫苗接种提供了价格的可选择性。职业类型及对疫苗安全性和有效性的担心都影响接种率,主要是因为不同的职业人群对HPV及其疫苗的认知机会不同引起的认知度不同。已有多数研究表明,HPV疫苗具有较高的安全性和有效性,Olsson[13]对接种了9价HPV疫苗的9~15岁青年进行了为期8年的随访,以评估9价疫苗长期的安全性、免疫原性和有效性,结果提示9价HPV疫苗包含的所有HPV亚型的抗体平均滴度在7个月左右达到高峰,90个月后逐渐下降,并通过免疫球蛋白检测分析,9价HPV疫苗所有亚型的血清抗体阳性率在90个月内保持在90%以上。在此期间,未发现与该9种HPV亚型相关的高度上皮内瘤变或生殖器疣的病例,说明9价HPV疫苗具有持续的免疫原性和持久的效力,有效时间最少维持7~8年。Rotstein[14]等研究了9~20岁的系统性红斑狼疮患者组和健康对照组自愿接受4价HPV疫苗接种的人群,结果未发生与接种相关的严重不良事件,且两组血清抗体阳性率分别为100%(健康对照组)和93%(系统性红斑狼疮患组),认为对健康人群或患有系统性红斑狼疮的患者接种HPV疫苗是安全的,并有较高的免疫原性。一项对中国妇女进行的4价HPV疫苗接种与安慰剂接种的临床对照实验表明,在接种后的15天内,局部注射部位发生不良反应的发生率在疫苗组(37.6%)高于安慰剂组(27.8%),差异有统计学意义,但是全身系统性不良反应的发生率在疫苗组和安慰剂组间的差异无统计学意义,且对女性的妊娠结局也几乎无影响,认为疫苗接种不会引起严重的不良反应[15-16]。
综上所述,太原市某地区9~14岁女童的HPV疫苗接种率较低,监护人年龄、家庭年收入/疫苗价格、职业类型、监护人是否已接种HPV疫苗、对HPV疫苗的认知度及接种意愿均影响该年龄段女性的疫苗接种率。因此,对育有14岁以下女童的母亲准确传达疫苗知识及其适用人群等信息,加强社会沟通,知识科普,并在社会上树立疾病预防意识,是健康教育的重点。同时,根据不同年龄段人群量身制定疫苗接种计划也至关重要。

