静脉输注纳布啡与瑞芬太尼辅佐硬膜外分娩镇痛的效果比较
黄育 陈伟明 王寿平
广州医科大学附属第三医院麻醉科,广州 510000
目前,世界范围内公认较为安全、有效的是采用椎管内麻醉分娩镇痛[1]。而硬膜外分娩镇痛作为主流选择,其效果确切、对母婴影响小、产妇清醒能主动配合,并且可直接用于紧急中转剖宫产麻醉使用[2]。相比欧美国家选择全产程分娩镇痛,现阶段国内多是自第一产程活跃期(宫口开3 cm时)起开始实施操作,此时产妇大多处于重度疼痛状态,情绪紧张不安,配合度差,行硬膜外穿刺风险大费时长,不能及时缓解产妇的疼痛及不良情绪。在硬膜外穿刺前予一定剂量的静脉镇痛药可及时缓解疼痛,纳布啡静脉应用于产程早期可缩短第一产程活跃期,对产妇而言是安全有效的药物[3-4]。在国外,纳布啡已被证明是安全的分娩镇痛药,而国内目前对于纳布啡应用于分娩镇痛的研究鲜有报道。此外,瑞芬太尼静脉应用于分娩镇痛领域已有广泛研究[5-6]。本研究旨观察比较静脉输注纳布啡、瑞芬太尼辅佐硬膜外阻滞应用于分娩镇痛的安全性及临床效果。
资料与方法
1、一般资料
选择2020年8月至10月在广州医科大学附属第三医院待产且自愿接受分娩镇痛的150 例初产妇作为研究对象。患者及家属对本研究知情同意并签署知情同意书。纳入标准:妊娠孕周≥37 周;经产前检查均为单胎、头位妊娠;美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级为Ⅰ~Ⅱ级;临床资料完整。排除标准:入组前服用镇痛药物者;合并重度子痫前期、前置胎盘、胎盘早剥、妊娠期糖尿病等妊娠并发症;存在椎管内麻醉禁忌证;对本研究麻醉药物过敏患者。按照简单随机数字表法将产妇随机分为单纯硬膜外镇痛组(C 组)、纳布啡复合硬膜外镇痛组(N组)和瑞芬太尼复合硬膜外镇痛组(R组),每组50例。
本研究获得广州医科大学附属第三医院伦理研究委员会批准,批号:医伦会审[2020]第070号。
2、方法
当开始出现规律宫缩、宫口开至3 cm 左右时产妇进入产房待产室,常规鼻导管吸氧(流量2 L∕min),立即开放上肢静脉,输注乳酸钠林格注射液,连接心电监护仪,记录无创血压(blood pressure,BP)、心率(heart rate,HR)、呼吸频率(respiratory rate,RR)、脉搏血氧饱和度(pulse oxygen saturation,SpO2),分娩监护仪监测胎心率(fetal heart rate,FHR)及宫缩强度,记录视觉模拟评分法(Visual Analogue Scale,VAS)评分。C 组在硬膜外穿刺前10 min 内静脉注射0.9%生理盐水5 ml,同时静脉泵注生理盐水,速度同R组;N组在硬膜外穿刺前10 min 内予纳布啡[宜昌人福药业有限责任公司(中国),20 mg∕2 ml]0.1 mg∕kg 稀释至5 ml 静脉注射,同时静脉泵注生理盐水,速度同R 组;R 组在硬膜外穿刺前10 min 内予瑞芬太尼[国药集团工业有限公司廊坊分公司(中国),2 mg]首次剂量0.2 μg∕kg 稀释至5 ml 静脉注射,同时静脉泵注瑞芬太尼,泵注速度为0.05 μg∕(kg·min)。3组均取左侧卧于L2~3间隙行硬膜外穿刺,以玻璃注射器测试硬膜外阻力消失,成功后均向头侧置管3~4 cm,回抽无脑脊液与血液,注入标准试验剂量1%利多卡因[上海朝晖药业有限公司(中国),200 mg∕10 ml]3 ml,观察5 min,无心慌、胸闷、头晕、耳鸣、口唇麻木、下肢麻木不适等局麻药中毒或脊麻征象,然后注入首次剂量0.065%罗哌卡因[AstraZeneca AB(瑞典),100 mg∕10 ml]+0.4 μg∕ml枸橼酸舒芬太尼[宜昌人福药业有限责任公司(中国),50 μg∕ml)]10 ml。宫缩疼痛程度VAS 评分≤3 分为镇痛有效,若首次剂量注入15 min 后VAS 评分仍>3 分,则将此病例剔除本研究。3 组均待麻醉平面达到T10 时停止泵注静脉镇痛药,接硬膜外镇痛泵,药物为0.065%罗哌卡因+0.4 μg∕ml 枸橼酸舒芬太尼共250 ml,脉冲量为6 ml∕h,背景量为6 ml∕h,患者自控镇痛(Patient Controlled Epidural Anesthesia,PCEA)剂量为8 ml,间隔时间为15 min。镇痛期间VAS 评分>3 分时,嘱产妇自行追加药物,若产妇在60 min 内2次按压PCEA 按钮追加药物后仍感觉疼痛明显,则麻醉医师确认镇痛泵无故障、硬膜外导管通畅情形后,额外给予硬膜外追加0.125%罗哌卡因5 ml,直至VAS 评分<3 分。本研究3 组镇痛均选用脉冲式程序间歇注射镇痛泵(全自动注药泵驱动装置ZZB 一I 型,江苏爱朋医疗科技股份有限公司)。待胎儿娩出后继续给药至会阴侧切或伤口缝合完毕停止硬膜外泵注。
3、观察指标
镇痛过程中持续监产妇BP、心电图(electrocardiogram,ECG)、SpO2、RR。比较3 组产妇镇痛前、硬膜外穿刺即刻、镇痛后1 h、镇痛后2 h、镇痛后3 h、宫口开全时、分娩后1 h的疼痛VAS 评分、改良运动阻滞(Bromage)评分、Ramsay 镇静评分[7-8]。比较记录3 组产程时间、剖宫产率、器械助产率、缩宫素使用率、产妇满意度(0 分为极度不满意,10 分非常满意)[9]。新生儿出生后即刻采集脐动脉血0.5 ml行血气分析,检测酸碱度(power of hydrogen,pH)、动脉氧分压(partial pressure of oxygen in arterial blood,PaO2)、动脉二氧化碳分压(partial pressure of carbon dioxide in arterial blood,PaCO2)、血乳酸值(lactic acid,Lac),并记录新生儿1、5、10 min的Apgar评分;观察分娩过程中的不良反应。VAS评分采用10 分制,VAS 评分越高表示疼痛越剧烈,0 分表示无疼痛,10 分表示剧烈疼痛、难以忍受。采用改良Bromage 评分评估关节运动情况:0 分为无运动阻滞,可任意屈曲髋膝踝关节;1 分为只能让髋膝关节屈曲;2 分为只能让膝关节屈曲;3 分为只能让踝关节屈曲;4 分为髋、膝、踝关节无法活动。采用Ramsay 镇静评分评估分娩过程中镇静情况:1 分为患者焦虑、躁动或烦躁,或两者都有;2~4 分为镇静满意;5~6分为镇静过度。不良反应包括头晕、呼吸抑制(1 min呼吸次数<10 次或持续鼻导管吸氧3 L∕min 后,产妇血氧饱和度仍<94%)、皮肤瘙痒、恶心、呕吐、嗜睡、镇静过度、产间发热等。使用红外耳温计测量产妇耳室鼓膜的温度,体温≥38 ℃视为产间发热。用分娩监护仪监测宫缩和胎心率。助产士负责监测胎心和宫缩,根据宫缩持续时间、间隙时间、产程进展情况决定是否应用缩宫素,调节其量和滴速;产科医师根据胎心变化和产程进展(胎位变化和胎头下降)决定分娩方式。
4、统计学方法
采用SPSS 21.0 统计软件进行数据分析,检查方差齐性,符合正态分布的计量资料以均数±标准差(±s)表示,计数资料用百分比(%)表示,组间比较采用单因素方差分析,计数资料比较采用χ2检验,以P<0.05 为差异有统计学意义。
结果
1、临床资料
3组初产妇的年龄、身高、体质量、孕周比较差异均无统计学意义(均P>0.05),具体见表1。
表1 3组自愿接受分娩镇痛的初产妇一般资料比较(±s)
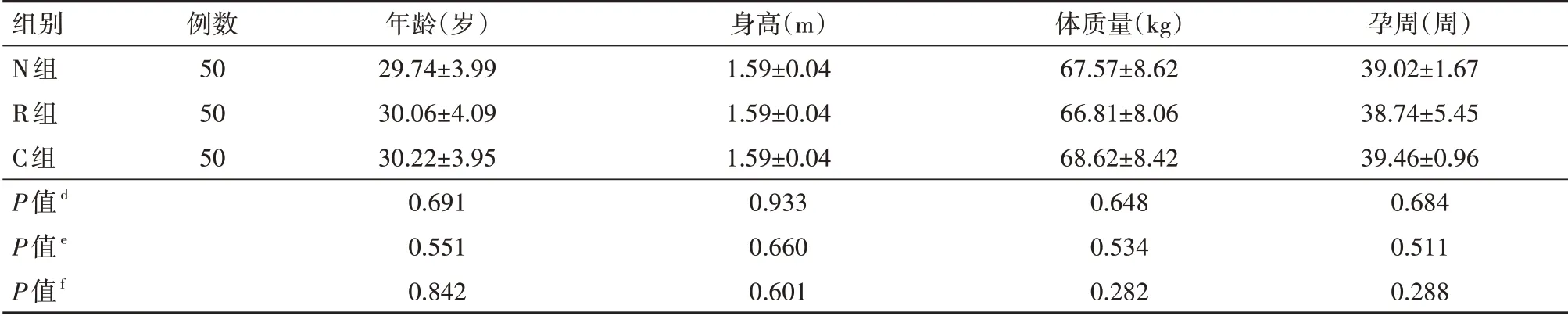
表1 3组自愿接受分娩镇痛的初产妇一般资料比较(±s)
注:N 组行纳布啡辅佐硬膜外分娩镇痛,R 组行瑞芬太尼辅佐硬膜外分娩镇痛,C 组行单纯硬膜外分娩镇痛;d为N 组与R 组比较,e为N 组与C组比较,f为R组与C组比较
组别N组R组C组P值d P值e P值f例数505050年龄(岁)29.74±3.9930.06±4.0930.22±3.950.6910.5510.842身高(m)1.59±0.041.59±0.041.59±0.040.9330.6600.601体质量(kg)67.57±8.6266.81±8.0668.62±8.420.6480.5340.282孕周(周)39.02±1.6738.74±5.4539.46±0.960.6840.5110.288
2、对产科结局的影响
(1)3 组初产妇的产程时间、中转剖宫产率、器械助产率、缩宫素使用率比较差异均无统计学意义(均P>0.05),具体见表2。(2)3 组初产妇的镇痛前VAS 评分比较差异均无统计学意义(均P>0.05),3组镇痛起效时及镇痛后各时间点VAS 评分比较差异均无统计学意义(均P>0.05);与C 组相比,N 组和R 组硬膜外穿刺即刻VAS 评分均显著降低,差异均有统计学意义(均P<0.05),但N 组和R 组两组比较差异无统计学意义(P>0.05)。具体见表3。(3)N 组产妇满意度评分为(9.04±0.86)分,R 组产妇满意度评分为(9.36±0.74)分,C组产妇满意度评分为(8.47±0.84)分;N组与R组比较,P=0.072;N组与C组比较,P=0.002;R组与C组比较,P<0.001。3 组产妇在所有时间点的改良Bromage 评分均为0 分。(4)3 组初产妇镇痛前、镇痛起效时、镇痛后各时间点Ramsay 镇静评分比较差异无统计学意义(P>0.05);与C 组相比,N 组和R 组镇痛硬膜外穿刺即刻Ramsay 镇静评分升高,差异有统计学意义(P<0.05);R 组镇痛硬膜外穿刺即刻Ramsay 镇静评分高于N 组,差异有统计学意义(P<0.05)。具体见表4。
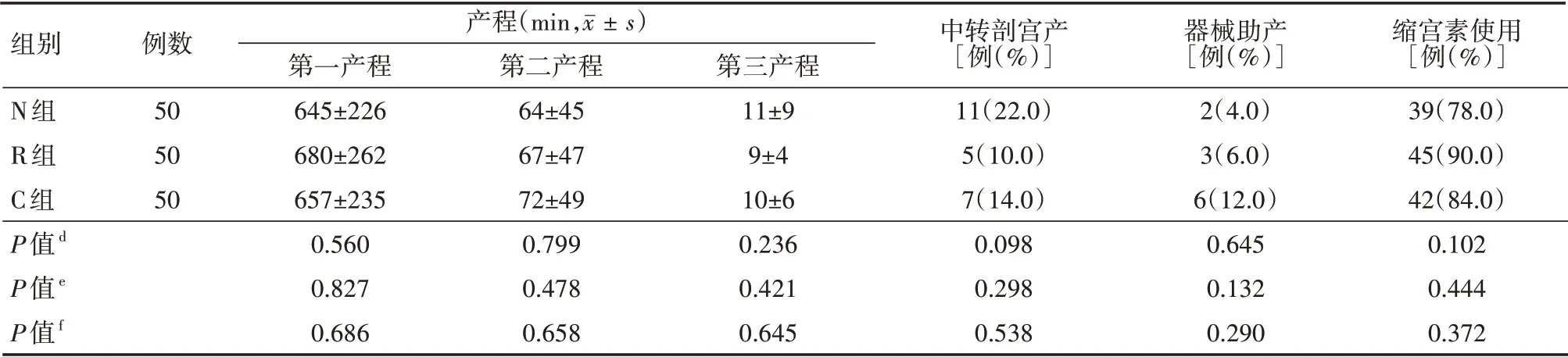
表2 3组自愿接受分娩镇痛的初产妇产程时间、剖宫产、器械助产、缩宫素使用比较
表3 3组自愿接受分娩镇痛的初产妇各时间点的VAS评分比较(分,±s)
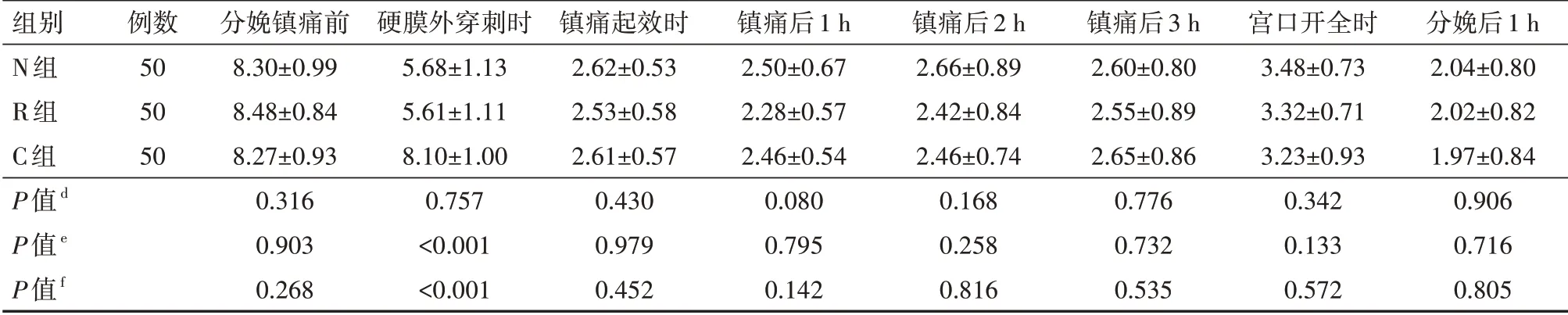
表3 3组自愿接受分娩镇痛的初产妇各时间点的VAS评分比较(分,±s)
注:N 组行纳布啡辅佐硬膜外分娩镇痛,R 组行瑞芬太尼辅佐硬膜外分娩镇痛,C 组行单纯硬膜外分娩镇痛;d为N 组与R 组比较,e为N 组与C组比较,f为R组与C组比较,VAS为视觉模拟评分法
组别N组R组C组P值d P值e P值f例数505050分娩镇痛前8.30±0.998.48±0.848.27±0.930.3160.9030.268硬膜外穿刺时5.68±1.135.61±1.118.10±1.000.757<0.001<0.001镇痛起效时2.62±0.532.53±0.582.61±0.570.4300.9790.452镇痛后1 h 2.50±0.672.28±0.572.46±0.540.0800.7950.142镇痛后2 h 2.66±0.892.42±0.842.46±0.740.1680.2580.816镇痛后3 h 2.60±0.802.55±0.892.65±0.860.7760.7320.535宫口开全时3.48±0.733.32±0.713.23±0.930.3420.1330.572分娩后1 h 2.04±0.802.02±0.821.97±0.840.9060.7160.805
表4 3组自愿接受分娩镇痛的初产妇各时间点的Ramsay镇静评分比较(分,±s)
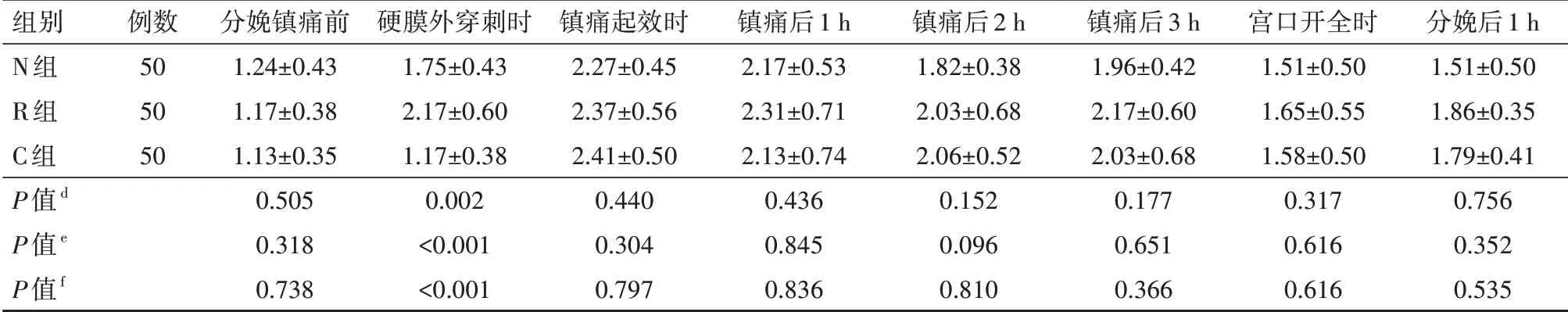
表4 3组自愿接受分娩镇痛的初产妇各时间点的Ramsay镇静评分比较(分,±s)
注:N 组行纳布啡辅佐硬膜外分娩镇痛,R 组行瑞芬太尼辅佐硬膜外分娩镇痛,C 组行单纯硬膜外分娩镇痛;d为N 组与R 组比较,e为N 组与C组比较,f为R组与C组比较
组别N组R组C组P值d P值e P值f例数505050分娩镇痛前1.24±0.431.17±0.381.13±0.350.5050.3180.738硬膜外穿刺时1.75±0.432.17±0.601.17±0.380.002<0.001<0.001镇痛起效时2.27±0.452.37±0.562.41±0.500.4400.3040.797镇痛后1 h 2.17±0.532.31±0.712.13±0.740.4360.8450.836镇痛后2 h 1.82±0.382.03±0.682.06±0.520.1520.0960.810镇痛后3 h 1.96±0.422.17±0.602.03±0.680.1770.6510.366宫口开全时1.51±0.501.65±0.551.58±0.500.3170.6160.616分娩后1 h 1.51±0.501.86±0.351.79±0.410.7560.3520.535
3、对新生儿影响
3组新生儿1 min、5 min、10 min Apgar评分比较差异均无统计学意义(均P>0.05),脐动脉血气分析pH 值、PaO2、PaCO2、Lac 比较差异均无统计学意义(均P>0.05),具体见表5。
表5 3组自愿接受分娩镇痛的初产妇新生儿Apgar评分及脐动脉血气分析比较(±s)
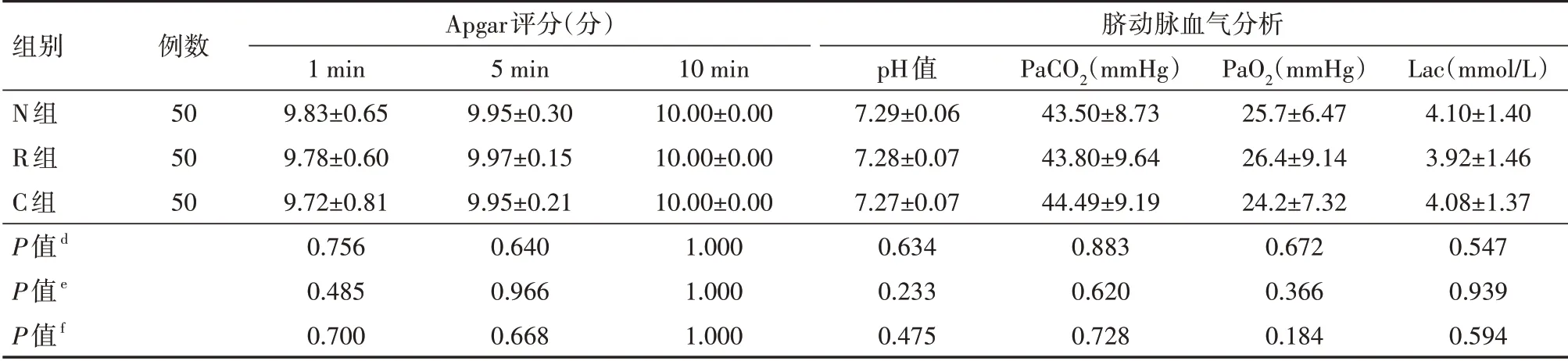
表5 3组自愿接受分娩镇痛的初产妇新生儿Apgar评分及脐动脉血气分析比较(±s)
注:N组行纳布啡辅佐硬膜外分娩镇痛,R组行瑞芬太尼辅佐硬膜外分娩镇痛,C组行单纯硬膜外分娩镇痛;pH值为血酸碱度,PaCO2为动脉二氧化碳分压,PaO2为动脉氧分压,Lac为血乳酸值;d为N组与R组比较,e为N组与C组比较,f为R组与C组比较;1 mmHg=0.133 kPa
组别N组R组C组P值d P值e P值f例数505050 Apgar评分(分)1 min 9.83±0.659.78±0.609.72±0.810.7560.4850.7005 min 9.95±0.309.97±0.159.95±0.210.6400.9660.66810 min 10.00±0.0010.00±0.0010.00±0.001.0001.0001.000脐动脉血气分析pH值7.29±0.067.28±0.077.27±0.070.6340.2330.475 PaCO2(mmHg)43.50±8.7343.80±9.6444.49±9.190.8830.6200.728 PaO2(mmHg)25.7±6.4726.4±9.1424.2±7.320.6720.3660.184 Lac(mmol∕L)4.10±1.403.92±1.464.08±1.370.5470.9390.594
4、不良反应
3组初产妇分娩过程中生命体征平稳,均未发生心动过缓、低血压、呼吸抑制。组间比较,N 和R 组产妇镇静表现高于对照组(P<0.05),N 镇静表现低于R 组(P<0.05);R 组有5 例产妇出现嗜睡,但均可被言语迅速唤醒,无镇静过度发生(Ramsay 评分≤4 分),N 组较适宜;N 组和R 组的头晕发生率均高于C组(均P<0.05),N组与R组比较差异无统计学意义(P>0.05);3组恶心呕吐、皮肤瘙痒、产间发热发生率比较差异均无统计学意义(均P>0.05)。具体见表6。
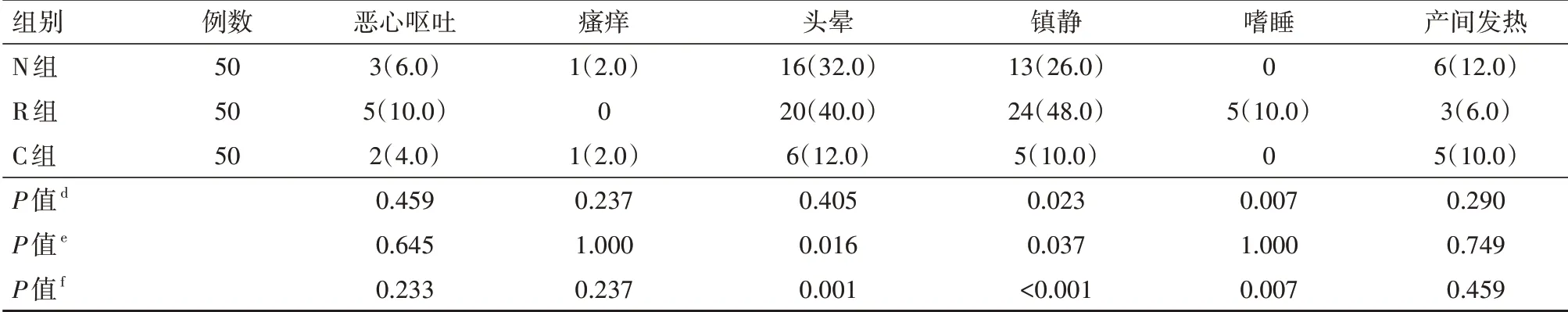
表6 3组自愿接受分娩镇痛的初产妇不良反应比较[例(%)]
讨论
目前,硬膜外阻滞常作为临床分娩镇痛的第一选择。但是,硬膜外阻滞麻醉操作费时,起效缓慢[10]。在分娩镇痛时机选择方面,欧美国家更多选择潜伏期开始进行全产程分娩镇痛,Malvasi 等[11]认为,分娩早期进行干预并不会增加难产发生率及剖宫产率,也不延长第一产程。而现阶段因为人力及安全性等问题,国内大多选择自第一产程活跃期(宫口开3 cm 时)起才开始实施硬膜外阻滞操作,此时产妇因宫缩疼痛剧烈,躁动不安、配合度差、穿刺体位摆放困难等问题发生较为常见,因而硬膜外穿刺的危险系数增加,发生穿刺困难、出现不良并发症的可能性也会相应增加,最终完善分娩镇痛的时间需要相应的延长。而静脉镇痛药给药方便,不需要专门的技术,可以适当减轻疼痛,缓解产妇的紧张情绪,提升麻醉穿刺时的配合度,减少麻醉并发症的发生,提高产妇满意度,减少不良事件的发生。阿片类药物常作为静脉镇痛药物的第一选择,但因这类药物会通过胎盘影响胎儿或新生儿,因可能有胎心基线变异消失、基线降低、新生儿呼吸抑制或者神经行为改变等影响而受到限制[12]。一般当产妇椎管内操作存在禁忌时,才会选择全程静脉分娩镇痛,主要因其镇痛效果无椎管内麻醉确切,而且特别需要麻醉医师严密监测母体和胎儿的生命体征变化,以防更多危险情况的发生[2]。有相关研究表明,全程静脉接受瑞芬太尼分娩镇痛的待产妇中有26%发生了呼吸暂停,这凸显了全程静脉分娩镇痛中适当监测来发现和预警呼吸暂停的重要性[13]。因此,在分娩早期科学合理的选用小剂量快速起效的静脉麻醉药物辅佐硬膜外分娩镇痛显得更为合适。
早期传统药物的选择如哌替啶、芬太尼等用于分娩镇痛可导致胎儿呼吸抑制延长。瑞芬太尼是一种μ 型阿片受体激动剂,镇痛效果强;起效时间快,停药后清除迅速,输注即时半衰期为3~5 min,在体内不产生蓄积。而且瑞芬太尼可通过患者静脉给药自控镇痛,比其他阿片类药物能更好地缓解分娩时的疼痛,并且作为分娩时的一种选择越来越受到欢迎[14-15]。国外报道,瑞芬太尼可通过胎盘快速被胎儿代谢,不会引起新生儿呼吸抑制[16-17]。研究表明,静脉输注瑞芬太尼可以明显减轻分娩疼痛,不影响产程,对新生儿亦无不良影响,但其镇痛效果不及硬膜外阻滞镇痛[18]。瑞芬太尼用于分娩镇痛常见的不良反应为呼吸抑制、过度镇静、胎心减慢,其发生率与瑞芬太尼输注剂量呈正相关[19]。本研究R 组采用静脉输注瑞芬太尼复合硬膜外阻滞镇痛,选择了较低的背景输注剂量0.05 μg∕(kg·min),首量0.20 μg∕kg,有5 例产妇出现嗜睡,均可迅速被言语唤醒,无镇静过度发生(Ramsay 评分≤4 分),可以安全、有效地辅助硬膜外阻滞起效前的镇痛效果。本研究出于对胎儿安全考虑,减少用量,硬膜外起效时(麻醉平面达T10)停用瑞芬太尼,没有引起新生儿呼吸抑制。
纳布啡是一种新型阿片受体激动拮抗剂,主要是通过激动κ 受体效应实现镇静与镇痛的目的。纳布啡与吗啡相比,引起的额外担忧更少,对心血管稳态失调的影响更小,作用时间更长,使其成为一种更有益的药物。研究发现,在相同的吗啡浓度下,纳布啡具有相似的起效时间和峰值持续时间。静脉注射2~3 min内,纳布啡开始发挥作用,给药后30 min 达到峰值,作用持续时间约2.5 h;部分拮抗μ 受体,从而减轻了与激动μ 受体相关的副作用,特别是关于呼吸抑制、恶心呕吐及瘙痒等方面。有研究表明,纳布啡可以用于治疗分娩镇痛时的中度以上的瘙痒,且不影响镇痛作用,效果优于纳洛酮。纳布啡已被证明是一种安全、廉价的药物,并被美国食品和药物管理局(FDA)批准用于手术前后及分娩过程中的中重度疼痛管理[3]。美国妇产科医师学会《2019年产科镇痛和麻醉实践指南》也推荐静脉注射纳布啡10~20 mg 用于分娩镇痛,对产妇和胎儿无不良影响[20]。国外研究也表明,当给产妇使用纳布啡时,不会影响血压、呼吸和心率,也没有观察到在分娩期间使用纳布啡时新生儿需要紧急治疗或氧疗的特殊情况[21]。杨梅娟等[22]认为纳布啡引起嗜睡头晕的发生率可能与剂量相关,使用较小剂量0.1 mg∕kg 组显著低于使用0.2 mg∕kg 组。本研究出于对胎儿安全考虑,减少用量,硬膜外穿刺前予单次静脉纳布啡0.1 mg∕kg输注,对产妇没有引起明显镇静作用,没有引起新生儿呼吸抑制等不良反应。
本研究结果显示,N 组、R 组硬膜外穿刺即刻VAS 评分均较C 组显著降低(均P<0.05),Ramsay 镇静评分均较C 组升高(均P<0.05);与N 组相比,R 组头晕、镇静、嗜睡等不良反应发生率均升高,差异均有统计学意义(均P<0.05),相比而言N 组的镇静效果更佳。所有新生儿出生后,1 min 时Apgar 评分均≥7 分,5 min 时Apgar 评分均为≥8 分,10 min 时Apgar 评 分 均 为10 分。3 组脐动脉血 气 分析pH 值、PaO2、PaCO2、Lac比较差异均无统计学意义(均P>0.05),对新生儿无不良影响。表明采用纳布啡、瑞芬太尼既可保证产妇硬膜外阻滞起效前身心状态的平稳,也可取得良好的镇痛效果,且可明显提高产妇对硬膜外阻滞穿刺操作的配合度,具有较高的安全性。
本研究的不足之处在于,本研究中程序间歇注射泵的参数设置(包括脉冲剂量、给药间隔、背景剂量、PCEA剂量、锁定时间等)主要来源于临床总结,可能不是最优化的设置,对于国人来说,最佳参数还有待于进一步研究。此外,本研究样本量相对较小,静脉镇痛药及硬膜外镇痛药无浓度梯度,有待更大样本的研究来进一步确定最优剂量及持续给药时间。
综上所述,静脉输注小剂量纳布啡、瑞芬太尼可以明显缓解硬膜外分娩镇痛起效前的疼痛程度,缓解产妇的紧张情绪,令其可以更好地配合麻醉医师指令,为麻醉操作创造更有利的条件,减少麻醉并发症的发生,提高产妇满意度,同时不影响分娩方式、不延长产程、不增加母婴严重不良反应的发生。考虑纳布啡起效快,给药操作方面,镇痛效果强,对产妇镇静小,无嗜睡、呼吸抑制的发生,不良反应发生率低,成瘾性低,血流动力学稳定,在分娩镇痛的应用前景较瑞芬太尼更为广阔。
利益冲突所有作者均声明不存在利益冲突

