右美托咪定对妇科腹腔镜手术Trendelenburg体位患者视神经鞘直径的影响
钱美娟, 赵李红, 谢 阳, 李 慧, 谢 红
(1. 南京医科大学附属苏州医院/江苏省苏州市立医院 麻醉科, 江苏 苏州, 215002;2. 南京医科大学附属苏州医院/江苏省苏州市立医院 妇产科, 江苏 苏州, 215002;3. 苏州大学附属第二医院 麻醉科, 江苏 苏州, 215004)
腹腔镜子宫切除术具有切口小、出血风险低、可降低疼痛强度和缩短住院时间等优点,已成为开放手术的替代方法[1]。但在妇科腹腔镜手术中同时应用气腹和头低脚高位即Trendelenburg体位,会导致腹内压升高,这可能会引起全身生理变化,包括静脉回流减少,脑血流增加,眼压和颅内压(ICP)升高[2]。研究[3]表明,右美托咪定可以在不影响血流动力学的基础上作为难治性颅内高压的辅助性药物,可以提高疗效和减少并发症。然而,右美托咪定对患者视神经鞘直径(ONSD)以及ICP的影响仍存在争议。本研究通过超声测量ONSD评估右美托咪定对腹腔镜下子宫切除术患者术中ICP的影响,现报告如下。
1 资料与方法
1.1 一般资料
选取2020年5月—2021年2月择期行腹腔镜全子宫切除术的患者60例,年龄35~65岁,美国麻醉医师协会(ASA)分级Ⅰ或Ⅱ级,体质量指数(BMI)20~26 kg/m2。采用随机数字表法将患者分为右美托咪定组(n=30)和对照组(n=30)。纳入标准: 无眼部疾病史患者; 无眼部手术史患者; 无神经系统疾病史患者; 无短暂性脑缺血发作史患者; 无右美托咪定过敏史及术前无恶心呕吐、头痛的患者。本研究经医学伦理委员会批准,所有患者签署知情同意书。
1.2 方法
患者术前常规禁饮、禁食,入室后常规监测无创血压、心率(HR)、心电图、脉搏血氧饱和度和脑电双频指数(Bis)。右美托咪定组患者从麻醉诱导开始,以0.4 μg/(kg·h)连续泵注右美托咪定,直至患者恢复平卧位并关闭气腹10 min后; 对照组以相同的方式泵注0.9%氯化钠溶液。麻醉诱导: 依次静脉注射丙泊酚1~2 mg/kg, 舒芬太尼0.3~0.5 μg/kg, 顺式阿曲库铵0.15~0.20 mg/kg, 面罩通气3 min后行气管插管术。呼吸管理: 采用容量控制模式,吸呼频率为14次/min, 潮气量为8~9 mL/kg, 氧流量2 L/min, 吸呼比(I∶E)=1∶2。麻醉维持: 采用2%七氟烷,瑞芬太尼4~6 μg/(kg·h), 术中Bis维持在40~60, 间断追加顺式阿曲库铵0.06 mg/kg且术毕前30 min停止追加。气腹建立后,将体位由平卧位调整为Trendelenburg体位,与地面的角度为35 °, 气腹机的腹内压设置为14 mmHg。手术均为资深妇科医生操作完成。
1.3 观察指标
分别记录患者麻醉诱导前5 min(T0)及气腹Trendelenburg体位10 (T1)、30(T2)、60 min(T3)和改回平卧位并关闭气腹后10 min(T4)的ONSD、HR、平均动脉压(MAP)及术后3 h内恶心呕吐、头痛的发生情况。ONSD测量方法: 先用无菌透明敷贴保护自然闭合的眼睛,中间不留有空气,透明敷贴上覆盖耦合剂,并将Wisonic超声的高频探头轻轻放在上眼睑上,避免对眼球过度施压,调整角度,找到一条状低回声视神经鞘,用电子卡尺在眼球后面3 mm处测量ONSD(见图1)。分别在矢状面和横向面上测量每个眼球的ONSD, 最终的ONSD为测量的4个值的平均值[(2个矢状面测量值之和+2个横向面测量值之和)/4]。
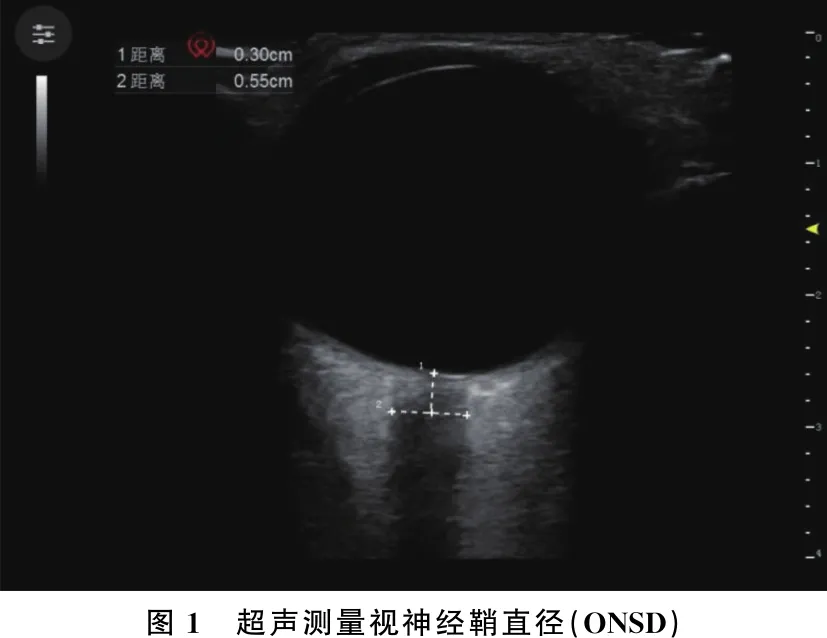
图1 超声测量视神经鞘直径(ONSD)
1.4 统计学分析

2 结 果
2.1 一般情况比较
2组患者一般资料、手术时间、出血量及补液量比较,差异无统计学意义(P>0.05)。见表1。

表1 2组一般情况比较
2.2 2组ONSD比较
T0时, 2组ONSD比较,差异无统计学意义(P>0.05)。右美托咪定组在T1至T4共4个时点的ONSD均小于对照组,差异有统计学意义(P<0.05)。2组在T1至T4共4个时点的ONSD均大于T0时点, 差异有统计学意义(P<0.05)。见表2。

表2 2组视神经鞘直径比较 mm
2.3 2组HR、MAP比较
T0时, 2组HR和MAP比较,差异无统计学意义(P>0.05)。在T1至T4共4个时点,右美托咪定组HR低于对照组,差异有统计学意义(P<0.05), 2组MAP比较,差异无统计学意义(P>0.05)。与T0时点相比, 2组其他时点HR、MAP均下降,差异有统计学意义(P<0.05)。见表3。

表3 2组心率、平均动脉压比较
2.4 2组患者术后3 h内恶心呕吐和头痛比较
右美托咪定组术后3 h内恶心呕吐、头痛的发生率为20.00%(6/30)、13.33%(4/30), 分别低于对照组的46.67%(14/30)、40.00%(12/30), 差异有统计学意义(P<0.05)。
3 讨 论
Trendelenburg体位是目前妇科腹腔镜手术中应用最广泛的体位,气腹联合Trendelenburg体位可影响呼吸、血流动力学及脑功能。ICP升高可能导致术后恶心呕吐和术后头痛,其与患者满意度、住院时间、发病率和成本密切相关[4]。长时间Trendelenburg体位下行腹腔镜手术患者术后可能发生严重的ICP相关的神经系统并发症[5-6]。因此,腹腔镜手术中监测ICP有助于预防并发症的发生,促进患者康复。经颅骨插入有创探头是测量ICP最可靠的技术[7]。但这种有创性操作对于妇科腹腔镜患者的必要性和安全性存在争议。近年来,超声测量ONSD作为一种简单、可靠的无创ICP测量方法,其相关性已在各种临床环境下得到验证[8-9]。
本研究表明,接受腹腔镜下子宫切除术的2组患者的ONSD随时间增加而增大,改平卧位10 min 后, 2组患者的ONSD虽然有所减小,但没有完全恢复术前水平,提示患者的气腹和trendelenburg 体位可以同时升高ICP, 并可持续至患者苏醒,这与既往研究[2, 10]结果类似。研究[11]认为,气腹充气后,腹内压升高使下腔静脉受压,导致腰丛的静脉回流受到影响。此外,腹腔的压力可进一步传导至胸腔,影响右心房与心室的充盈,同时上腔静脉压力升高,从而导致颅内静脉回流障碍[12]; 在Trendelenburg体位下,由于重力,颅内静脉扩张充血[13],多重因素的共同作用导致患者术中ICP增高。
研究[14]表明,术中使用渗透性利尿剂可以减小机器人辅助下前列腺根治术患者术中的ONSD, 但是对于非颅脑手术患者使用渗透性利尿剂的安全性需要进一步研究。一项动物实验[15]表明,在没有任何颅内病理的情况下,低剂量的右美托咪定可使正常家兔的ICP短暂降低30%; 且相关文献[16]显示,在腹腔镜子宫切除术术中持续以0.4 μg/(kg·h)泵注右美托咪定,不会对苏醒时间产生不利影响。故本研究右美托咪定以0.4 μg/(kg·h)持续静脉泵注。本研究结果表明,右美托咪定组在T1至T4共4个时点的ONSD均显著小于对照组(P<0.05), 说明右美托咪定以0.4 μg/(kg·h)静脉持续泵注,可有效减低患者ICP。右美托咪定降低ICP的机制尚不清楚,但已知其可直接作用于肾上腺素能α2受体,并减少儿茶酚胺的增加。这些机制降低了氧耗和脑代谢率,并可能通过降低脑脊液压力,进而降低ICP, 并且不存在脑缺血的风险[17]。研究[18]发现,鉴别高ICP(ICP>20 mmHg)的最适临界ONSD为5.6 mm。本研究中,对照组T3时, ONSD均值已接近5.6 mm, 说明部分患者术中发生高ICP的可能性非常大。全麻术后恶心呕吐和头痛常见于头低脚高位的腹腔镜手术,术中ICP升高是其发生原因之一[19-20]。研究[21]发现,术中ONSD的增大程度与术后3 h内发生恶心呕吐和头痛相关。本研究中,右美托咪定组术后3 h内的恶心呕吐和头痛发生率显著低于对照组(P<0.05), 提示右美托咪定可能通过降低患者术中ICP增长,间接影响术后恶心呕吐和头痛的发生,但其机制仍需进一步研究。
综上所述,妇科腹腔镜手术中应用右美托咪定可有效减缓Trendelenburg体位患者的ONSD增大,减轻ICP升高程度,并能够降低术后恶心呕吐和头痛的发生率。

