腹腔镜下腹主动脉旁淋巴结切除术在宫颈癌治疗中的价值
李末娟,王 帅,叶 国,文仲勇,黄 浩(佛山市南海区人民医院妇科,广东佛山 528000)
宫颈癌是最常见的妇科恶性肿瘤之一,近年发病率呈上升趋势。手术治疗是早期宫颈癌的首选治疗方法[1]。目前,宫颈癌治疗方式的选择多依赖国际妇科和产科联合会(FIGO)临床分期,淋巴结转移未纳入其中,但淋巴结转移情况与宫颈癌患者预后关系密切。临床多对存有肌层浸润、宫颈受累的患者行盆腔淋巴结清扫术,而对于腹主动脉旁淋巴结是否需要切除尚存在异议[2-5]。本研究利用腹腔镜微创技术对宫颈癌患者进行腹主动脉旁淋巴结切除,取得了较好的效果,现将结果报道如下。
1 资料和方法
1.1 一般资料
回顾性分析2018 年3 月至2020 年3 月在我院治疗的60 例宫颈癌患者临床资料,将腹腔镜下宫颈癌根治术中实施盆腔淋巴结清扫术的30 例患者纳入对照组,将实施腹腔镜下盆腔淋巴结清扫术+腹主动脉旁淋巴结切除术治疗的30 例患者纳入观察组。纳入标准:宫颈活检病理确诊为宫颈癌;符合《子宫颈癌临床分期(FIGO,2009 年)》[1]中宫颈癌诊断标准的IA-ⅡA期患者;临床资料完整。手术固定主刀和一助,以保证手术质量的稳定性。排除标准:合并其他恶性肿瘤史;有腹膜后手术史;合并严重内科疾病者;重度肥胖者;不能耐受全身麻醉者;各种裂孔症患者;盆腹腔严重粘连者;凝血功能障碍者。对照组患者年龄(55.2±8.6)岁,FIGO IA2、IB1、IB2、ⅡA1、ⅡA2 期分别为1、6、8、11、4 例;鳞癌26 例,腺鳞癌4 例。观察组患者年龄(54.8±9.2)岁,FIGO IA2、IB1、IB2、ⅡA1、ⅡA2期分别为0、5、12、8、5 例;鳞癌28 例,腺鳞癌2 例。两组患者一般资料比较差异无统计学意义(P>0.05)。
1.2 方法
1.2.1 设备仪器 德国STOZ 高清腹腔镜系统、艾尔博电工作平台、超声刀、举宫杯等。
1.2.2 治疗方法 两组术前3 d 做肠道及阴道准备,术中均采用气管插管全麻。(1)观察组:①腹腔镜入腹后探查盆腹脏器。②检查盆腹腔内可疑或增大的淋巴结。③广泛性全子宫切除术+双侧附件切除术。④盆腔淋巴结切除术及腹主动脉旁淋巴结切除术:沿腰大肌与下腔静脉之间向头侧游离右侧输尿管;于腰大肌与腹主动脉之间寻找到左侧输尿管并向上下两侧游离,显示左侧肾血管以界定术野上界;打开腹主动脉血管鞘膜由上而下,由里向外,逐步切除腹主动脉左侧、前方、右侧以及下腔静脉前方和右侧的脂肪、淋巴组织;沿髂外血管轴打开后膜膜,下至圆韧带出腹股沟管内口处;切除双侧髂总动脉之间及骶前区、髂总动脉旁、骼外、腹股沟深、髂内、闭孔及膀胱侧窝等各组淋巴结。其中腹主动脉旁淋巴结及盆腔淋巴结切除后分别装袋。⑤详细记录手术时间、术中出血量、术中及术后并发症、术后住院时间、切除淋巴结数量、肛门排气恢复时间、留置导尿时间等。⑥术后依宫颈癌临床分期、术后病理情况及时补充放/化治疗。(2)对照组:术中未行腹主动脉旁淋巴结清扫术,其他手术方式参照观察组。
1.3 评价指标
记录两组患者手术时间、术中出血量、术中及术后并发症、术后住院时间、切除淋巴结数量及阳性率、肛门排气恢复时间、留置导尿时间等;记录两组患者术后发热、淋巴囊肿或乳糜漏、深静脉血栓、血管损伤、泌尿系损伤等并发症。术后3个月随访1次,观察两组患者并发症的发生情况。
1.4 统计学处理
2 结果
与对照组相比,观察组手术时间延长(P<0.01),但术中出血量无增多,肛门排气恢复时间、留置导尿时间及术后平均住院时间均无延长,术中发生血管损伤、泌尿系损伤及术后的发热、深静脉血栓等并发症均未增加(P>0.05);观察组切除盆腔淋巴结数量及淋巴结转移率(6.7%vs10.0%)与对照组比较差异无统计意义(P>0.05)。观察组平均获取(4.67±1.54)枚腹主动脉旁淋巴结,发现转移1例(3.3%)。见表1、2。
表1 两组围术期指标的比较 (,n=30)

表1 两组围术期指标的比较 (,n=30)
与对照组比较:aP<0.01
3 讨论
宫颈癌转移途径主要为直接蔓延和淋巴结转移。淋巴结转移一级包括子宫旁、闭孔、骼内、髂外、骼总、骶前淋巴结;二级包括腹股沟深浅淋巴结、腹主动脉旁淋巴结[1]。目前影像学技术对淋巴是否结转移的判断尚存一定的假阴性率和假阳性率[6]。对于某些妇科恶性肿瘤,如子宫内膜癌、宫颈癌IB2或IIA2期等,其腹主动脉旁淋巴结必须切除[7-10]。本研究纳入宫颈癌患者60 例,分期集中于IB1~IIA2 期,是否行腹主动脉旁淋巴结切除对这部分患者的精准分期至关重要。本研究患者术后病理结果显示,盆腔淋巴结转移患者5 例(IB1 期1 例,IB2 期1 期,ⅡA1 期1 例,ⅡA2 期2例),腹主动脉旁淋巴结转移患者1 例(IB2 期1 期)。与对照组相比,观察组通过对30 例患者实施盆腔淋巴结清扫术+腹主动脉旁淋巴结切除术,切除盆腔淋巴结数量及淋巴结转移率与对照组相当。但观察组获取了腹主淋巴结的病理标本,能提供更精确的信息从而为后续治疗提供临床证据。针对发生腹主动脉旁淋巴结转移的这1 例患者,术后需进一步选择辅助性化疗或放疗。行腹腔镜下腹主动脉旁淋巴结切除术因手术难度大,技术要求高,操作时需警惕术后并发症的发生[11-17]。
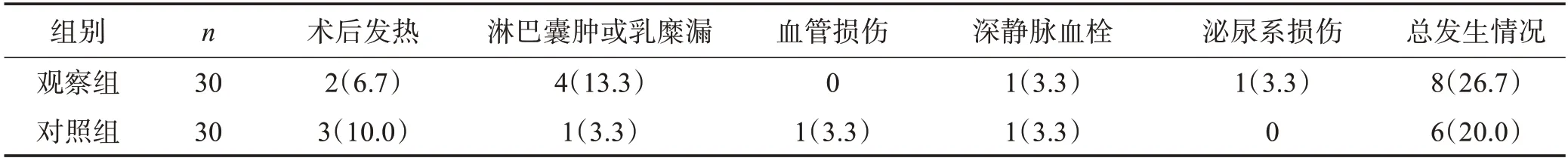
表2 两组并发症发生情况的比较 例(%)
本研究结果显示,与对照组比较,观察组的手术时间延长,但术中出血量并未增多、术后住院时间、肛门排气恢复时间及留置导尿时间均未延长;术中的血管损伤、泌尿系损伤、术后的发热、深静脉血栓等并发症未增加,与Kavallaris 等[18]研究结果相似。总结我们的操作经验:术中患者采用头低脚高位,躯体左倾以抬高右侧约15~20°,将小肠及大网膜推向上腹腔和膈下区,充分暴露腹腔大血管区域及骶前区;术中注意不要损伤肠系膜下动、静脉;助手用无损伤钳牵拉两侧腹膜,以充分排开肠管并暴露术野。遇到肿大的淋巴结,比较安全的做法是在肿大的淋巴结周围找准间隙,然后顺着血管走行方向,用超声刀弧形刀头的背面,持续激发,并同时在淋巴结与血管间隙间拔动,从而安全暴露出淋巴结与血管间的间隙。Leibovith等[19-21]发现淋巴囊肿或乳糜漏的发生主要是由于左右侧腰淋巴干和肠淋巴干相关的大淋巴管属支未得到确切闭合。本研究中,我们在手术时解剖出这些大的淋巴管属支后,会先凝闭后再行切割,以减少淋巴囊肿或乳糜漏的发生。本研究中有5 例发生淋巴囊肿或乳糜漏(观察组4例,对照组1例)。究其原因,可能与术中淋巴结清扫范围大,或部分淋巴管属支因术中暴露困难并未得到确切闭合有关。术后为减少淋巴囊肿或乳糜漏的发生,可在术中开放盆底腹膜以及盆腔放置引流管充分引流。如一旦发生淋巴囊肿或乳糜漏多可采用保守治疗[22]。
综上所述,对宫颈癌患者应用腹腔镜下腹主动脉旁淋巴结切除术治疗是安全可行的,术中可获取腹主动脉旁淋巴结病理结果,为后续治疗提供方案的选择依据。

