两种麻醉方式对腹腔镜疝气手术患儿血流动力学及苏醒质量的影响*
韩苗华,童彬,牛居辉,何睿,易红
(芜湖市第一人民医院 麻醉科,安徽 芜湖241000)
大部分小儿疝气不能自愈,需接受手术治疗。腹腔镜手术因具有微创、效果较好等优势而广泛用于治疗小儿疝气。但由于婴幼儿年龄较小,各器官尚未完全发育,对手术和麻醉的耐受能力较弱,药物清除率低,故易出现延迟苏醒、术后躁动、暂时性呼吸抑制等并发症[1-2]。理想的手术麻醉情况下要求麻醉诱导迅速,镇痛镇静充分,停药后清醒迅速,无延迟苏醒、躁动等不良反应[3]。以往临床常实施气管插管全身麻醉(以下简称全麻),但难以避免手术刺激产生的术后躁动及应激反应,若增加镇痛药物剂量,往往会引起术后呼吸抑制等不良反应,延迟苏醒时间,增加肝、肾代谢负担[4]。随着临床对新型麻醉药物及麻醉技术的研发,骶管阻滞、腹横肌平面阻滞(transversus abdominis plane block, TAP)得到高度重视,不同的麻醉方案对围手术期应激反应、机体循环产生的影响存在明显差异[5]。
1 资料与方法
1.1 一般资料
选取2016年5月—2021年5月芜湖市第一人民医院收治的腹股沟疝患儿140 例。按随机数表法将患儿分为全麻复合骶管阻滞(GS)组和全麻复合TAP(GT)组,每组70 例。GS 组男性39 例,女性31 例;年龄1~11 岁,平均(4.65±1.28)岁;体质量指数20~23 kg/m2,平均(21.56±2.24)kg/m2;左侧疝42 例,右侧疝28 例;斜疝67 例,直疝3 例。GT 组男性41 例,女性29 例;年龄1~12 岁,平均(4.16±1.37)岁;体质量指数19~24 kg/m2,平均(21.03±2.46)kg/m2;左侧疝45 例,右侧疝15 例;斜疝65 例,直疝5 例。纳入标准:①符合《腹股沟疝外科学》[6]中诊断标准;②实施腹腔镜疝气手术,符合手术适应症;③美国麻醉医师协会(ASA)麻醉分级:Ⅰ~Ⅲ级。排除标准:①既往有腹部手术史;②疝气为复发疝、绞窄疝、嵌顿疝;③合并感染性疾病;④凝血功能障碍;⑤依从性极差。两组一般资料比较,差异无统计学意义(P>0.05),可对比。本研究属于前瞻性研究,本研究经医院医学伦理委员会批准,患儿家属均签署知情同意书。
1.2 方法
术前常规禁食、禁水,术前30 min 肌内注射阿托品0.01 mg/kg、鲁米那钠5 mg/kg,入手术室后开放静脉输液通路,做好心率、血压、脉搏氧饱和度、心电图监测,TDX-FLX 全自动血药浓度检测仪(美国雅培公司)监测麻醉药浓度、Narcotrend监测仪(德国MT 公司)监测麻醉深度和呼吸末二氧化碳分压(PETCO2)。插管前诱导采用舒芬太尼(宜昌人福药业有限责任公司,国药准字H20054172)2 μg/kg、维库溴铵(峨眉山通惠制药有限公司,国药准字H20183305)0.08 mg/kg、丙泊酚(西安力邦制药有限公司,国药准字H19990281)3 mg/kg 静脉注射,气管插管进行机械通气,参数:呼吸频率14~22 次/min,呼吸比1∶2,潮气量8~10 mL/kg,呼吸末二氧化碳分压35~45 mmHg,采用1%~2%七氟醚低流量持续吸入至术毕,腹压控制在13~15 mmHg。GS 组:患儿全麻后取侧卧位,将髋、膝部屈膝90°,确定骶咧孔,使用6号注射器针头括皮,用7号针头与冠状面呈25°进针,当针头穿过骶尾韧带时有落空感,且回抽未见脑脊液及血液,推注12 mL 生理盐水,穿刺成功(无阻力)后给予1.0 mL/kg 0.25%罗哌卡因(瑞阳制药股份有限公司,国药准字H20183152),待基础麻醉起效后,气管插管吸入七氟醚(河北一品制药股份有限公司,国药准字H20173177),维持麻醉深度为D1、D2水平。GT 组:全麻后于患儿患侧骼嵴、第12 肋间腋前线水平侧腹壁处,借助彩色多普勒超声探头扫描定位,获得TAP 图像后,在超声探头一侧平面进针至腹横肌、腹内斜肌之间,若回抽未见血,则注入0.5 mL/kg 0.25%罗哌卡因,对侧采用相同阻滞方法。
1.3 观察指标
①苏醒质量:记录患儿拔管时间、睁眼时间及意识恢复时间。②血流动力学:记录患儿麻醉开始前(T0)、麻醉开始时(T1)、麻醉30 min 后(T2)、手术结束时(T3)、术后12 h(T4)的收缩压(systolic blood pressure, SBP)、舒张压(diastolic blood pressure,DBP)、心率(heart rate, HR)变化。③镇静效果:术后1 h、术后6 h、术后12 h、术后24 h 评估Ramsay 镇静评分,1 分为不安静,烦躁;2 分为安静合作;3 分为嗜睡,可听从指令;4 分为睡眠状态,但可唤醒;5 分为睡眠状态,反应迟钝,需较强刺激才有反应;6 分为对刺激无反应。1 分为镇静不足;2~4 分为镇静适中;5~6 分为镇静过度。④苏醒质量:采用麻醉苏醒期躁动评分(PAED)评估患儿术后10 min、术后30 min、术后3 h 躁动评分,满分为20 分,< 10 分为无躁动,10~15 分为一般躁动,15~20分为严重躁动。⑤术后不良反应:包括恶心、呕吐、呼吸抑制、躁动、喉痉挛等。
1.4 统计学方法
数据分析采用SPSS 23.0 统计软件。计量资料以均数±标准差(±s)表示,比较用独立样本t检验或重复测量设计的方差分析;计数资料以率(%)表示,比较用χ2检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组苏醒质量比较
两组拔管时间、睁眼时间及意识恢复时间比较,差异有统计学意义(P<0.05),GS 组较GT 组短。见表1。
表1 两组苏醒质量比较 (n=70,min,±s)
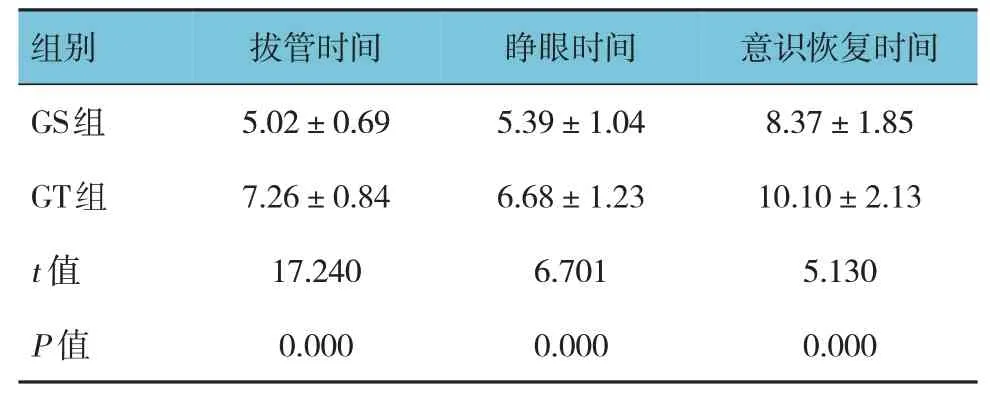
表1 两组苏醒质量比较 (n=70,min,±s)
组别GS组GT组t 值P 值拔管时间5.02±0.69 7.26±0.84 17.240 0.000睁眼时间5.39±1.04 6.68±1.23 6.701 0.000意识恢复时间8.37±1.85 10.10±2.13 5.130 0.000
2.2 两组不同时间点血流动力学比较
两组T0、T1、T2、T3、T4时的SBP、DBP、HR比较,经重复测量设计的方差分析,结果:①不同时间点的SBP、DBP、HR 有差异(F=8.625、11.254 和13.544,均P=0.000);②两组SBP、DBP、HR 有差异(F=6.235、8.132 和10.003,均P=0.000);③两 组SBP、DBP、HR 变化趋势有差异(F=5.594、7.231 和8.445,均P=0.000)。见表2。
表2 两组不同时间点血流动力学比较 (n=70,±s)
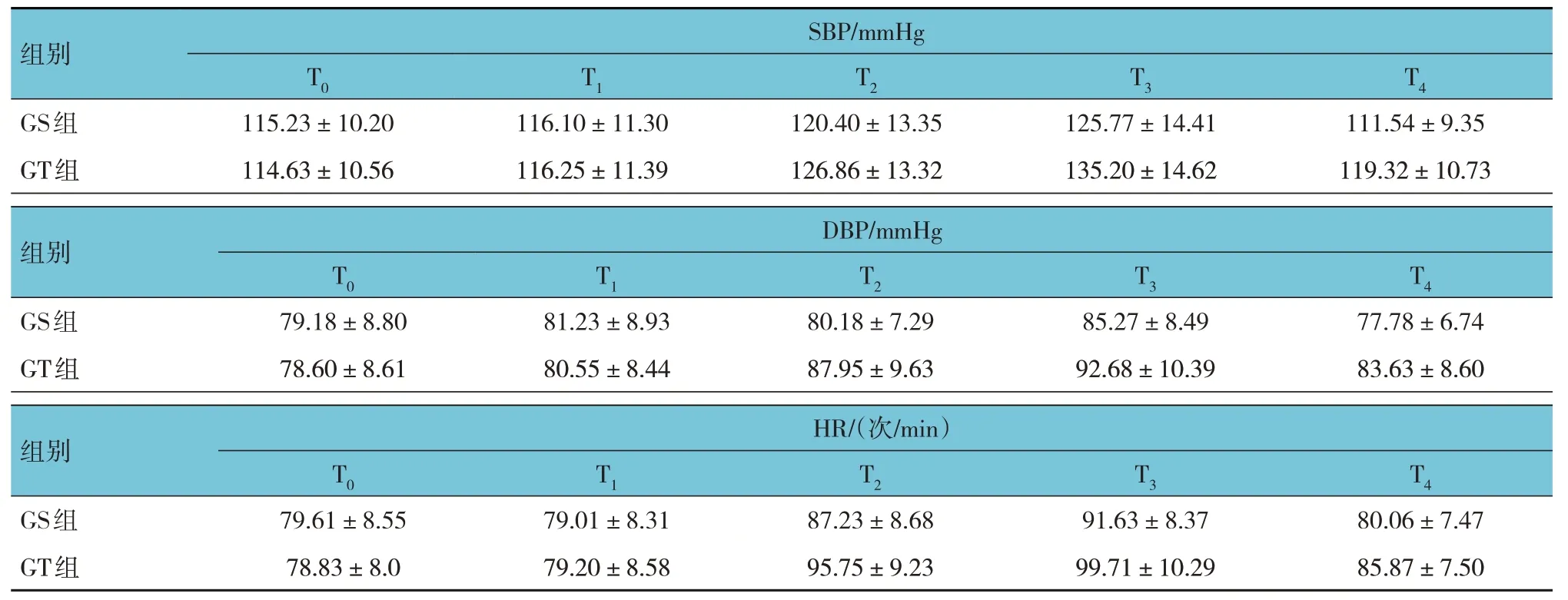
表2 两组不同时间点血流动力学比较 (n=70,±s)
组别GS组SBP/mmHg T0 115.23±10.20 T1 116.10±11.30 T2 120.40±13.35 T3 125.77±14.41 T4 111.54±9.35 GT组114.63±10.56 116.25±11.39 126.86±13.32 135.20±14.62 119.32±10.73组别GS组DBP/mmHg T0 79.18±8.80 T1 81.23±8.93 T2 80.18±7.29 T3 85.27±8.49 T4 77.78±6.74 GT组78.60±8.61 80.55±8.44 87.95±9.63 92.68±10.39 83.63±8.60组别GS组HR/(次/min)T0 79.61±8.55 T1 79.01±8.31 T2 87.23±8.68 T3 91.63±8.37 T4 80.06±7.47 GT组78.83±8.0 79.20±8.58 95.75±9.23 99.71±10.29 85.87±7.50
2.3 两组不同时间点Ramsay镇静评分比较
两组术后1 h、术后6 h、术后12 h、术后24 h的Ramsay 镇静评分比较,经重复测量设计的方差分析,结果:①不同时间点Ramsay 镇静评分有差异(F=8.625,P=0.000);②两组Ramsay 镇静评分有差异(F=6.235,P=0.000);③两组Ramsay 镇静评分变化趋势有差异(F=5.594,P=0.000)。见表3。
表3 两组不同时间Ramsay镇静评分比较 (n=70,±s)
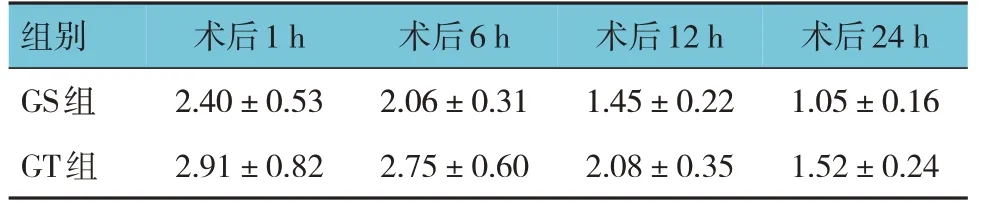
表3 两组不同时间Ramsay镇静评分比较 (n=70,±s)
组别GS组GT组术后1 h 2.40±0.53 2.91±0.82术后6 h 2.06±0.31 2.75±0.60术后12 h 1.45±0.22 2.08±0.35术后24 h 1.05±0.16 1.52±0.24
2.4 两组不同时间点PAED评分比较
两组术后10 min、术后30 min、术后3 h 的PAED 评分比较,经重复测量设计的方差分析,结果:①不同时间点的PAED 评分有差异(F=9.620,P=0.000);②GS 组与GT 组PAED 评分有差异(F=6.869,P=0.000);③GS 组与GT 组PAED 评分变化趋势有差异(F=6.105,P=0.000)。见表4。
表4 两组不同时间点PAED评分比较 (n=70,±s)
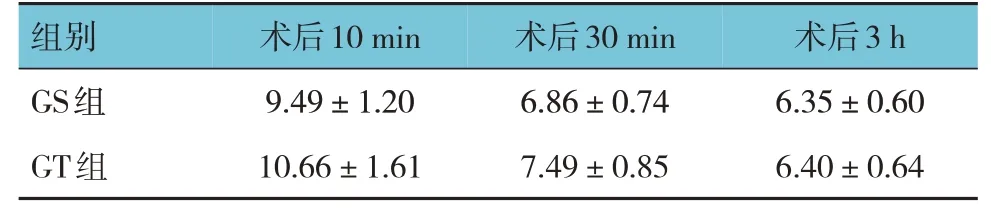
表4 两组不同时间点PAED评分比较 (n=70,±s)
组别GS组GT组术后10 min 9.49±1.20 10.66±1.61术后30 min 6.86±0.74 7.49±0.85术后3 h 6.35±0.60 6.40±0.64
2.5 两组患儿不良反应比较
两组不良反应总发生率比较,差异无统计学意义(χ2=0.888,P=0.346)。见表5。

表5 两组患儿不良反应比较 [n=70,例(%)]
3 讨论
腹腔镜手术需建立人工气腹,但人工气腹会增高气道压、抬高膈肌,影响通气血流比,使胸扩张受限,减少肺容量,影响患者的循环、呼吸系统[7-8]。此外,手术作为应激源,会导致患儿交感神经兴奋,释放儿茶酚胺等物质,导致血糖、肾上腺素、去甲肾上腺素等水平在短时间内升高,使机体处于高代谢状态,增加肺动脉高压、心律失常等风险[9-10]。因此,小儿腹腔镜疝气手术对麻醉的要求较高,需要能快速起效,抑制人工气腹对机体的刺激,确保术中血流动力学稳定[11]。
LONG 等[12]研究报道,使用可阻断伤口疼痛的麻醉方式有助于降低心血管应激反应,减少围手术期血流动力学波动,避免因增加麻醉药物而延长苏醒期。GS、GT 均为近年来广泛使用的小儿下腹部手术镇痛方案,前者具有全麻药物量少、镇痛完善、术后苏醒快等优势,后者被认为是小儿下腹部区域麻醉的金标准,可精确定位、安全性高。但目前两者用于小儿腹腔镜疝气手术的可行性及安全性尚存在一定争议[13-15]。BRYSKIN 等[16]研究发现,与GS 相比,GT 阻滞后6~24 h 的镇痛效果明显,阿片类药物累积需求量降低,呕吐发生率较低。KODALI 等[17]在一项前瞻性、单盲、随机对照研究中发现,TAP 阻滞的患儿疼痛评分低于骶管镇痛的患儿,且镇痛持续时间延长。KUMAR 等[18]研究发现,超声引导下TAP 可有效用于小儿腹股沟疝切开术后镇痛,且无明显不良反应,镇痛持续时间更长,抢救性镇痛剂量更低。但SUJATHA 等[19]则提出不同的看法,骶管阻滞更利于稳定腹股沟疝修补术患者围手术期血流动力学稳定,降低应激反应,且镇痛效果更明显。本研究结果表明,GS麻醉方案更利于促进患儿术后苏醒,减少血流动力学稳定,预防术后躁动发生,且苏醒质量高、镇静效果好。分析其原因可能为TAP 阻滞的目标平面是前腹部的肌肉、皮肤及壁层腹膜,可支配腹中线附近的皮肤,而本院小儿腹腔镜疝气术中脐正中穿刺口最大为5 mm,一定程度上影响阻滞效果;因小儿骶管解剖结构清晰,腰骶部较直,可促进全麻药物浸润,加之小儿脊神经更细,故更利于麻醉药物向胸部硬膜外腔扩散,促使镇痛效果发挥更充分[20]。此外,经骶管阻滞操作更容易,麻醉维持时间长,起效快,且全麻药物应用剂量少,有助于避免因大量使用麻醉药物而带来的围手术期应激反应及血流动力学波动,进而加快术后患儿苏醒,降低躁动发生率[21]。从安全角度而言,两组不良反应未见明显差异,可见GT、GS 麻醉方案的安全用均较高。
综上所述,GS、GT 用于小儿腹腔镜疝气手术中均具有较高安全性,但GS 更利于稳定血流动力学,促进早期苏醒,控制苏醒期躁动率。

