孕前体质量指数及孕期增重与早产关系
魏 佳, 曾繁煜, 贾文妍, 孙翠珠, 孙 霞, 邢艳菲, 孙静莉
1.锦州医科大学 北部战区总医院 研究生培训基地,辽宁 锦州 121000;2.大连医科大学,辽宁 大连 116000;3.北部战区总医院 妇产科,辽宁 沈阳 110016
早产是指妊娠达到28周但不足37周(196~258 d)分娩者,此时分娩的新生儿称为早产儿。近年来,早产已成为全球新生儿及年龄<5岁儿童死亡的主要原因之一[1],且发生率居高不下[2]。但是,目前早产的病因及发生机制尚不明确。有研究报道,早产是涉及母体、胎盘、胎膜、胎儿等多种妊娠合并症、并发症的共同结局,除了受孕妇营养状态影响,还与下丘脑-垂体-肾上腺轴的激活、胎盘生长受限、绒毛膜炎、子宫病理性扩张等相关[3-5]。有研究认为,孕前营养不良与早产相关[2,6]。也有研究认为,孕前营养过剩是导致早产的危险因素[7-8]。目前,对于孕前体质量指数(body mass index,BMI)与早产的关系尚无一致结论。本研究旨在探讨孕前BMI及孕期增重与早产的关系。现报道如下。
1 对象与方法
1.1 研究对象 选取自2019年1月至2020年3月纳入“东北区域母胎-儿童-青少年队列研究”且在北部战区总医院和平院区进行规律产前检查的1 350例孕妇的为研究对象。孕妇年龄20~40岁,平均年龄(30.1±3.7)岁;平均身高(163.0±4.8)cm;孕前平均体质量(59.4±10.2)kg,孕前平均BMI(22.3±3.7)kg/m2;其中,分娩孕周在28~36+6周517例,分娩孕周≥37周833例。纳入标准:(1)单胎且胎儿出生孕周≥28周;(2)身体健康无其他合并症;(3)月经周期规律、孕早期超声检查证实孕周。排除标准:(1)孕前合并高血压、糖尿病、肝肾功能异常、身体残疾等;(2)胎儿畸形;(3)母体子宫畸形。根据世界卫生组织亚洲人群BMI标准[9]将孕妇分为低体质量组(BMI<18.5 kg/m2,n=146)、正常体质量组(BMI 18.5~25.0 kg/m2,n=926)、超重组(BMI 25.0~30.0 kg/m2,n=228)及肥胖组(BMI≥30.0 kg/m2,n=50)。本研究经医院伦理委员会批准。
1.2 研究方法 收集孕产妇的基本临床资料,包括孕妇年龄、身高、孕前体质量、分娩前体质量、早产原因等。早产根据原因不同分为自发性早产和治疗性早产,自发性早产又分为胎膜完整早产和胎膜早破后早产;治疗性早产是因妊娠合并症或并发症,为母儿安全而提前终止妊娠[6]。早产根据时间可分为早期早产(28~31+6周)、中期早产(32~33+6周)和晚期早产(34~36+6周)[10]。比较不同BMI孕妇发生早产的情况,分析孕妇孕前BMI及孕期增重与早产的关系。
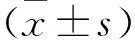
2 结果
2.1 不同孕前BMI孕妇早产发生率比较 肥胖组早产发生率为68.0%(34/50),高于低体质量组的56.2%(82/146)、超重组的49.6%(113/228)及正常体质量组的31.1%(288/926),差异有统计学意义(P<0.05)。低体质量组、超重组早产发生率显著高于正常体质量组,差异均有统计学意义(P<0.05)。
2.2 不同孕前BMI孕妇早产原因情况比较 低体质量组胎膜完整早产的发生率显著高于正常体质量组、超重组和肥胖组,差异均有统计学意义(P<0.05);但超重及肥胖组胎膜完整早产发生率与正常体质量组比较,差异均无统计学意义(P>0.05)。正常体质量组治疗性早产发生率显著低于超重组,差异有统计学意义(P<0.05);但正常体质量组与低体质量组的治疗性早产发生率比较,差异无统计学意义(P>0.05);而肥胖组治疗性早产发生率显著高于正常体质量组、低体质量组及超重组,差异均有统计学意义(P<0.05)。各组间胎膜早破后早产的发生率比较,差异均无统计学意义(P>0.05)。见表1。
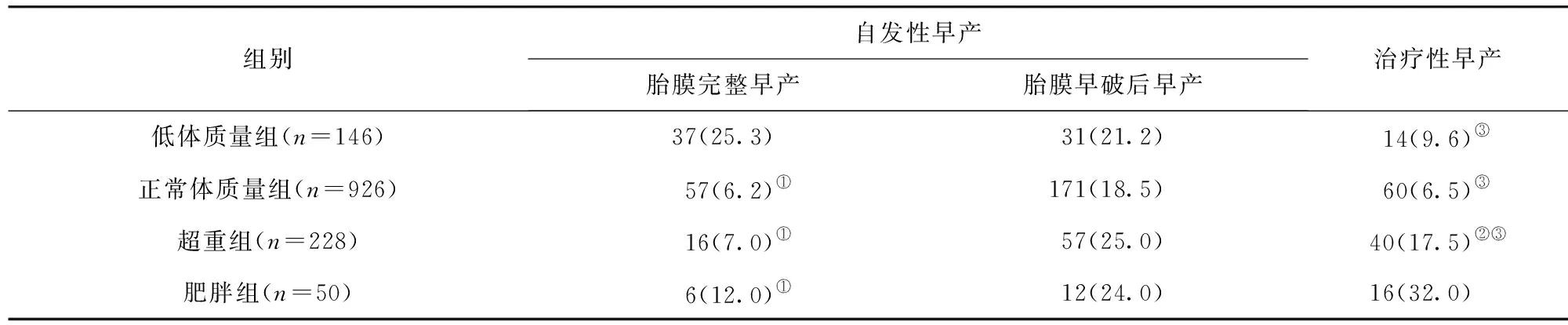
表1 不同孕前BMI孕妇早产原因情况比较/例(百分率/%)
2.3 不同孕前BMI孕妇早产发生时间比较 各组早期早产发生率比较,差异无统计学意义(P>0.05)。低体质量、超重组和肥胖组的中、晚期早产发生率显著高于正常体质量组,差异均有统计学意义(P<0.05)。肥胖组晚期早产发生率显著高于低体质量组及超重组,差异均有统计学意义(P<0.05)。见表2。
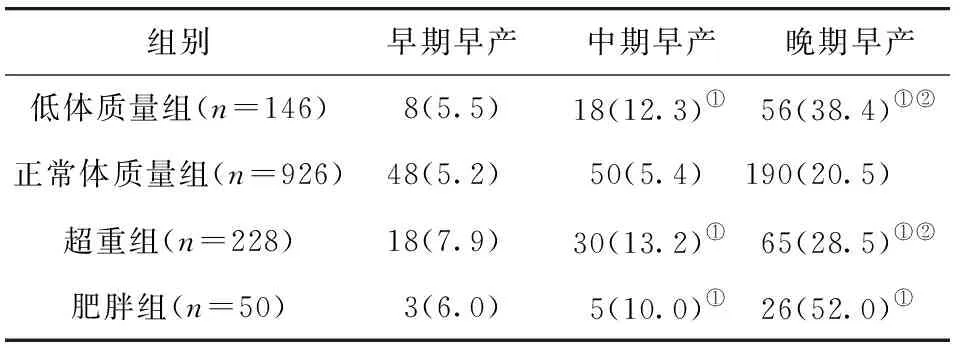
表2 不同孕前BMI孕妇早产发生时间比较/例(百分率/%)
2.4 不同孕前BMI孕妇孕期增重情况比较 在低体质量组中,早产孕妇孕期增重(13.7±3.5)kg,显著小于足月生产孕妇的(15.5±4.9)kg,差异有统计学意义(P<0.05)。正常体质量组中,早产孕妇孕期增重(14.9±5.2)kg,小于足月生产孕妇的(15.6±5.3)kg,差异有统计学意义(P<0.05)。超重组早产孕妇孕期增重(13.2±5.05)kg,足月生产孕妇孕期增重(14.0±5.2)kg,差异无统计学意义(P>0.05)。肥胖组早产孕妇孕期增重(11.5±6.4)kg,足月生产孕妇孕期增重(10.4±6.0)kg,差异无统计学意义(P>0.05)。
3 讨论
近年来,生育年龄的低体质量女性的比例逐渐增加。本研究结果发现,孕前低体质量孕妇中、晚期早产的发生率高于正常体质量孕妇;同时,孕前低体质量也是发生自发性早产的危险因素之一。这可能与以下原因相关:首先,孕前低体质量的女性相比正常体质量女性宫颈长度较短[11-12],而宫颈长度作为早产的预测指标之一,24周前阴道超声测量宫颈长度<25 mm早产的发生风险增加[6];其次,营养缺乏不仅会引起母体血容量增加不足及胎盘重量和表面积的减少,导致胎盘循环血量减少,还会增加炎症和感染的发生概率,刺激胎膜早破及前列腺素的产生,诱发宫缩,最终导致早产及低出生体重儿的发生[13-15];最后,宫腔内压力升高也是早产的重要影响因素之一[16]。孕前低体质量的女性,子宫平滑肌细胞肥大、增生的营养补给相对缺乏,子宫平滑肌细胞代偿功能降低,使早产的发生率上升,但目前关于妊娠期子宫平滑肌细胞生理变化的研究相对不足,仍需增加相关佐证。本研究结果还发现,孕前低体质量、超重及肥胖的女性中、晚期早产发生率高于孕前正常体质量组(P<0.05);但各组间早期早产的发生率比较,差异无统计学意义(P>0.05),提示早期早产的发生与孕前体质量关系不大。但Linda等[17]研究表明,孕前BMI异常也是早期早产的危险因素。关于早期早产的危险因素未来仍需进一步的研究,为早期早产的预防提供科学依据。
目前,肥胖已成为一个公共健康问题。有研究报道,孕前超重和肥胖会增加早产的发生风险[18]。一项Meta分析显示,在肥胖的孕妇中,早产的发生风险随BMI的增加而升高,BMI在35.0~39.9 kg/m2的女性早产风险比正常体质量女性高33%,而BMI>40.0 kg/m2的女性发生早产的风险比正常女性高83%[19]。本研究结果显示,孕前超重及肥胖组女性早产总发生率高于正常体质量组(P<0.05),与上述研究结果一致。一方面可能与脂肪含量增加导致了下丘脑-垂体-肾上腺轴的改变,促肾上腺皮质激素释放激素释放增多,进而影响子宫收缩的频率[20]有关;另一方面也可能与肥胖的女性更易患妊娠期糖尿病、妊娠期高血压等妊娠并发症有关[21]。就分娩时间而言,以晚期早产为主,可能与治疗性早产的发生时间大部分选择在胎儿具有一定成活率的孕周结束妊娠,以求最大程度减轻母婴不良结局。因此,要认识超重及肥胖对早产的影响,尽早给予营养干预,适度锻炼,早发现、早诊断妊娠期并发症,减少早产的发生。
妊娠期间,孕妇不仅要满足自身的营养需求、胎儿生长发育的需求,还需要为分娩和产后哺乳做好充足的准备,因此,需要将孕期增重控制在适宜的范围内。本研究结果发现,孕前低体质量组中,早产孕妇孕期增重显著低于足月生产孕妇(P<0.05),与既往研究结果[21-22]一致,由于孕前低体质量的女性,自身营养物质储备不足,若孕期营养物质摄入较少,供给胎儿的营养物质也随之减少,不仅会增加早产及低出生体重儿的发生率,同时对子代体质量及远期健康也有重要影响[14]。一项关于亚洲女性孕期增重的研究发现,孕前超重及肥胖的女性,若孕期增重过多,同样可以增加早产的发生率[23]。但本研究中,超重及肥胖组孕妇,早产及足月产孕妇的孕期增重比较,差异无统计学意义(P>0.05),这可能与孕早期即对其进行了生活方式上的干预相关。
综上所述,孕前BMI异常及孕期增重异常与早产关系密切。孕前低体质量及孕期增重不足会增加自发性早产的发生风险,孕前肥胖会增加治疗性早产的发生风险,而妊娠前体质量正常且孕期增重适宜,不仅可以获得较好的妊娠结局,对胎儿出生体质量及远期发展均有益。

