北京市多中心青少年恶性实体肿瘤临床特征和预后的横断面调查
苏 雁 黄 真 陆 峥 李 苗 支 天 孙 青 张朝霞 王焕民 葛 明 于 彤 何乐健 刘 嵘 赵卫红 黄东生 武万水 宫 剑 牛晓
青少年恶性实体肿瘤的临床特征和预后不同于儿童,也有别于成人。年龄本身被认为是影响不同种类肿瘤预后的因素之一。由于年龄特点,幼儿及儿童肿瘤患者,往往在儿科肿瘤医疗机构接受治疗,并根据其肿瘤的生物学特点进行管理;同样,成年肿瘤患者一般在专门的成人医院进行相应的治疗管理。而青少年肿瘤患儿部分就诊于儿童医疗机构,部分就诊于成人医疗机构,造成治疗的差异性。本研究旨在总结北京地区多中心青少年恶性实体肿瘤患儿的临床特征及预后,以便更好地指导和管理这一群体。
1 方法
1.1 多中心成员医院 2020年1月由首都医科大学附属北京儿童医院牵头,联合北京地区7家儿童肿瘤诊疗医院成立儿童实体肿瘤多中心协作组,包括首都医科大学附属的北京儿童医院、北京天坛医院、北京同仁医院、北京世纪坛医院、北京积水潭医院,北京儿科研究所附属儿童医院和北京大学第一医院。
1.2 伦理和知情同意 本研究通过首都医科大学附属北京儿童医院伦理委员会审查(伦理审查批号:2020-Z-012),已豁免患儿及其监护人知情同意。
1.3 相关定义
1.3.1 恶性实体肿瘤类型 不限定具体纳入瘤种,根据各协作医院实际上报瘤种统计。
1.3.2 户籍区域 依照我国6个行政区域(华北地区、东北地区、华东地区、中南地区、西南地区和西北地区)的省、直辖市和自治区归属来划分。
1.3.3 重复就诊患儿的筛选和医院归属 根据各协作医院上报的患儿真实姓名、性别、出生年月日和户籍信息进行重复就诊患儿的筛选。按首个治疗(手术、化疗或放疗)进行医院归属。
1.3.4 无事件生存率(EFS) 诊断至发生事件例数/总的诊断例数,事件包括肿瘤进展或复发、任何原因死亡或出现第二肿瘤。
1.3.5 总生存率(OS) 诊断至死亡或末次随访例数/总的诊断例数。
1.3.6 失访 失去联系>6个月,失访者以末次随访时实际疾病状态和随访时间为终点。
1.3.7 随访时间 明确诊断至末次随访时间,本研究分析的末次随访日期截至2020年6月30 日。
1.4 研究对象的纳入标准 ①回顾性纳入2010年1月1日至2019年12月31日在协作医院确诊为恶性实体肿瘤的初发患儿,②诊断时年龄≥10岁至<18岁,③2020年3月31前完成全部治疗。
1.5 诊断和治疗方案 所有患儿均在协作医院根据临床特征、肿瘤标志物、影像和病理明确诊断[1-6],根据不同瘤种接受手术、化疗和/或放疗,结束治疗后,定期进行门诊和电话随访。
1.6 数据库上报指标 采用统一的电子数据库上报数据:①一般资料:姓名、性别、出生年月日、户籍;②诊断信息:诊断年龄、诊断医院、曾就诊医院、肿瘤类型、原发瘤灶部位、危险度分级、病初转移情况等;③治疗信息:手术时间及医院、化疗起止时间及医院、放疗时间及医院;④随访信息:生存时间、无事件生存时间和发生事件、死亡时间及原因。
1.7 数据质量控制 ①协作医院指派1名专人收集数据和上报儿童恶性实体肿瘤病例数据,1名负责人进行数据审核;②牵头医院在本研究启动前对协作医院进行项目介绍和数据上报培训;③上报数据库后由牵头医院数据管理专人负责数据汇总、校验、分析,存疑或缺失信息再次与协作医院核对、追溯。
1.8 统计学方法 采用SPSS 19.0软件进行数据分析。非正态分布的计量资料以中位数(范围)表示,组间比较采用Wilcoxon秩和检验;计数资料以n(%)表示,组间比较采用χ2检验。单因素预后分析采用Log-Rank检验,多因素预后分析采用Cox回归。采用Kaplan-Meier方法进行生存分析。P<0.05为差异有统计学意义。
2 结果
2.1 一般资料 411例恶性实体肿瘤患儿纳入分析,其中北京儿童医院105例(25.5%)、北京天坛医院88例(21.4%)、北京世纪坛医院81例(19.7%)、北京积水潭医院75例(18.3%)、北京同仁医院46例(11.2%)、北京大学第一医院14例(3.4%)、北京儿科研究所附属儿童医院2例(0.5%)。表1显示,男239例(58.2%),女172例;中位年龄150(120~216)月。中枢神经系统(CNS)肿瘤183例(44.5%),尤文肉瘤82例(20.0%),横纹肌肉瘤(RMS)47例(11.4%),神经母细胞瘤(NB)33例(8.0%),非横纹肌肉瘤类软组织肉瘤29例(7.1%),颅外生殖细胞肿瘤(GCT)18例(4.4%),其他肿瘤19例(4.6%)。病初有转移136例(33.1%)。手术388例(94.4%),化疗339例(82.5%),放疗242例(58.9%)。治疗仅涉及1家医院129例(31.4%),2家医院180例(43.8%),3家及以上医院102例(24.8%)。
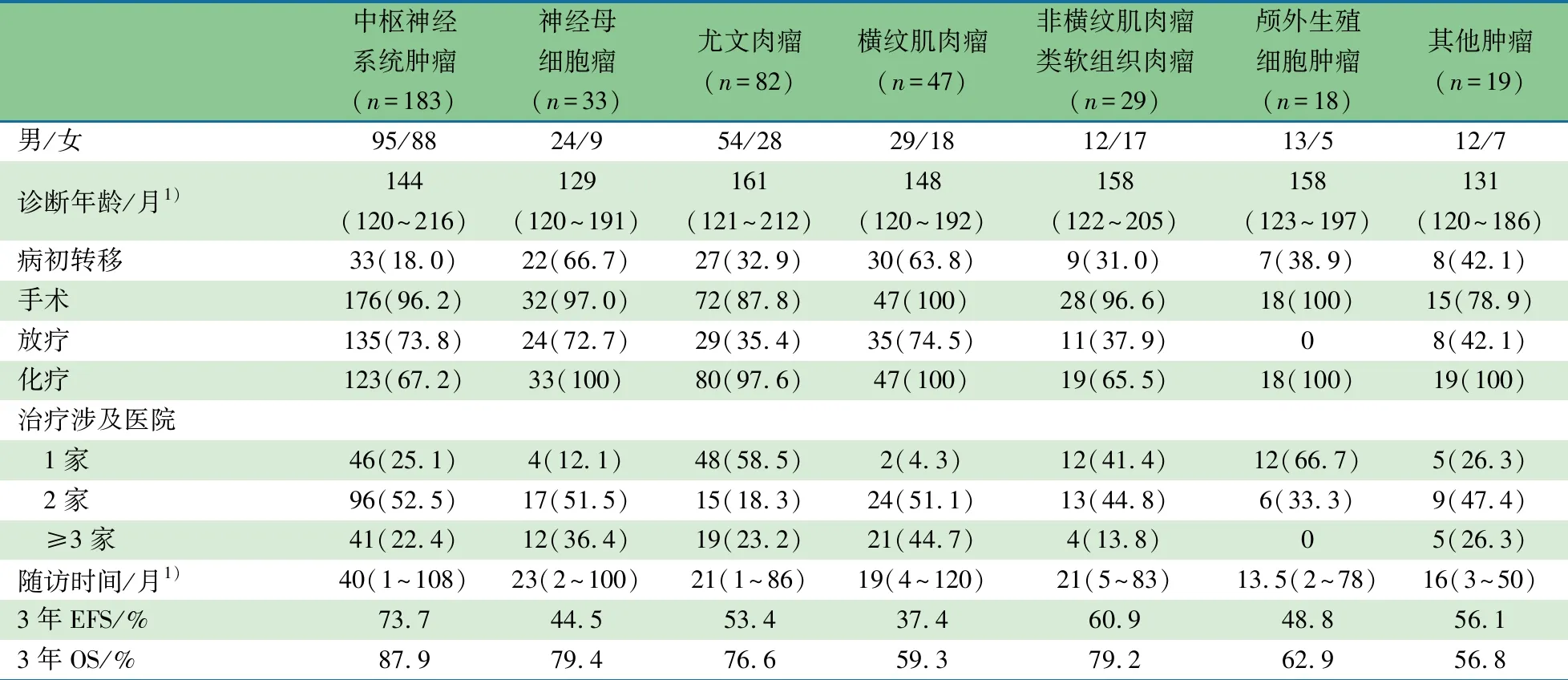
表1 411例患儿按瘤种分类情况[n(%)]
2.2 各成员医院的收治瘤种分布 图1显示,北京儿童医院、北京同仁医院和北京大学第一医院收治瘤种包括各种恶性实体肿瘤,北京天坛医院和北京世纪坛医院只包括CNS肿瘤,北京积水潭医院以收治尤文肉瘤为主。
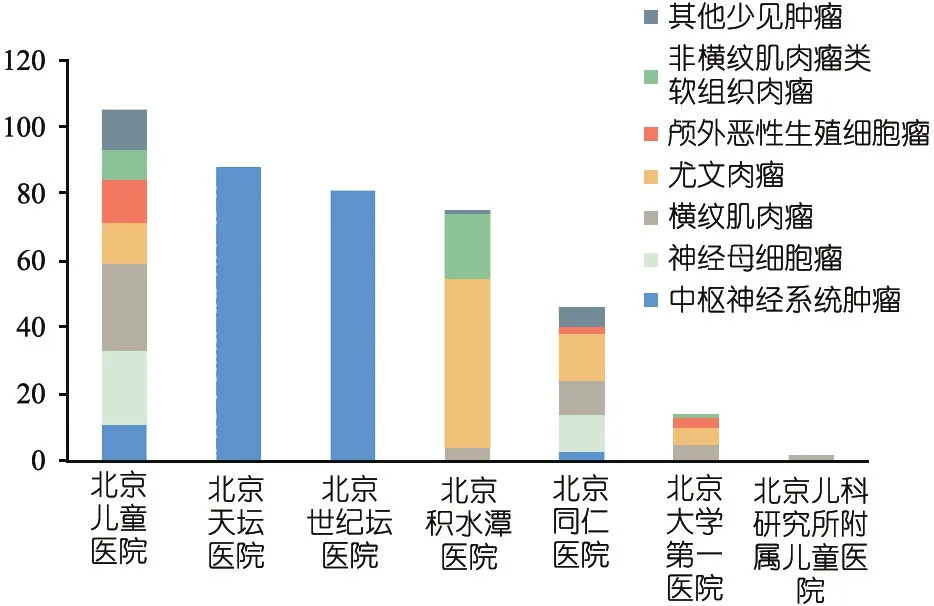
图1 7家医院收治的瘤种分布图
2.3 户籍分布 图2显示,411例恶性实体肿瘤患儿中,户籍来自华北地区160例(38.9%),华东地区97例(23.6%),中南地区70例(17.0%),东北地区40例(9.7%),西南和西北地区各22例(5.4%)。

图2 411例恶性实体肿瘤患儿户籍分布图
2.4 预后分析 411例恶性实体肿瘤患儿中位随访时间26(1~120)个月,生存333例(81.0%),死亡78例(19%),145例(35.3%)发生肿瘤复发/进展,3年总体EFS和OS分别为 60.3%和79.5%。不同瘤种EFS(图3A)和OS(图3B)差异均有统计学意义(EFS:χ2=27.945,P<0.001;OS:χ2=30.636,P<0.001)。
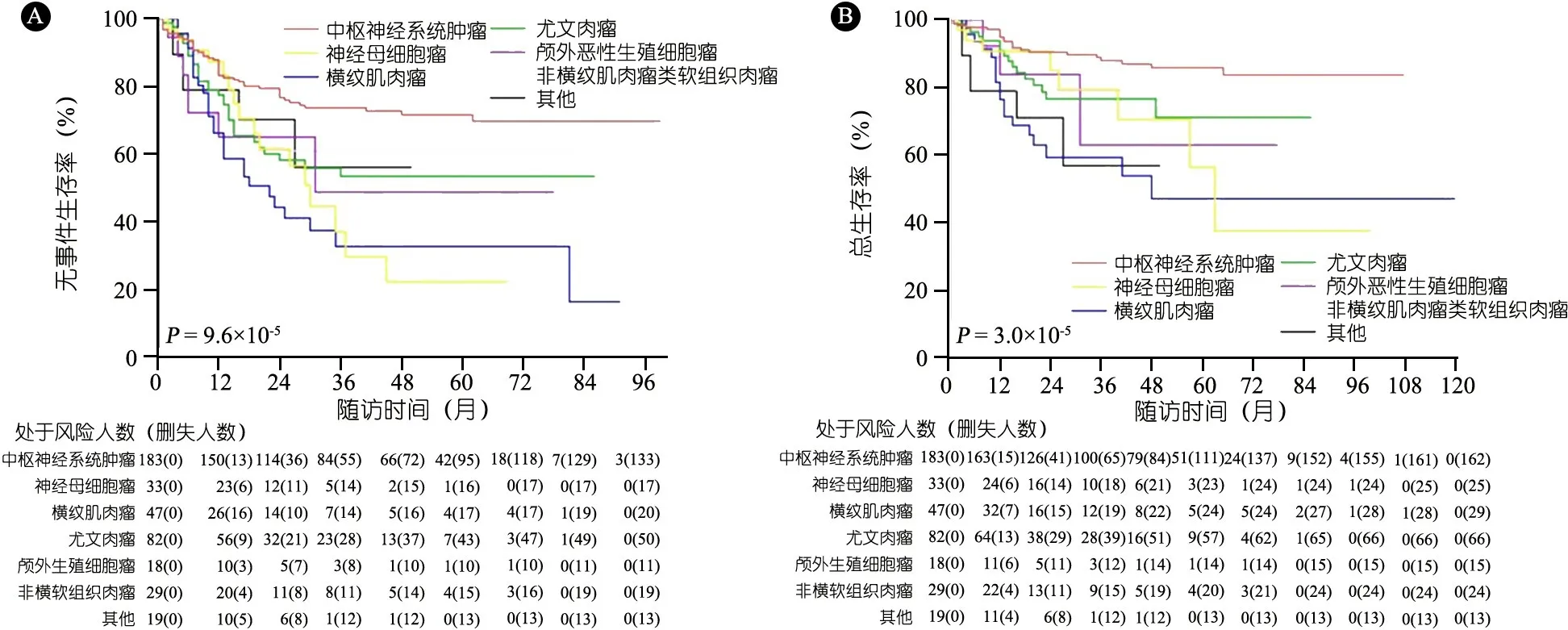
图3 411例恶性实体肿瘤患儿不同瘤种的EFS和OS曲线
死亡78例,中位诊断年龄151(120~209)月,中位生存时间13(1~65)个月。其中CNS肿瘤22例(28.2%),RMS 18例(23.1%),尤文肉瘤16例(20.5%),NB 8例(10.3%),GCT 3例(3.8%),非横纹肌肉瘤类软组织肉瘤5例(6.4%),其他肿瘤6例(7.7%)。
2.5 不同瘤种分析
2.5.1 CNS肿瘤 183例CNS肿瘤患儿中,低级别胶质瘤69例(37.7%),高级别胶质瘤10例(5.5%),髓母细胞瘤79例(43.2%),颅内恶性生殖细胞肿瘤16例(8.7%),其他CNS肿瘤9例(4.9%)。79例胶质瘤患儿均接受了全切或部分切除手术,33例(41.8%)接受了放疗,19例(24.1%)接受了化疗。79例胶质瘤患儿3年EFS和OS分别为77.7%和86.2%,79例髓母细胞瘤3年EFS和OS分别为64.0%和87.1%。
2.5.2 NB 33例NB患儿中,原发瘤灶位于腹膜后/肾上腺22例(66.7%),纵隔11例(33.3%)。高危23例(69.7%),中低危10例(30.3%)。33例患儿均接受了化疗,24例(72.7%)接受了放疗。中位随访时间23(2~100)个月,3年EFS和OS分别为44.5%和79.4%。
2.5.3 尤文肉瘤 82例尤文肉瘤患儿中,北京积水潭医院收治51例,5例(9.8%)接受了放疗,46例(90.2%)未接受放疗;其他医院收治31例,24例(77.4%)接受了放疗,7例(22.6%)未接受放疗。北京积水潭医院和其他医院收治的尤文肉瘤患儿的生存分析显示,3年EFS分别为64.0%和32.7%(χ2=5.988,P=0.014),3年OS 分别为87.1%和58%(χ2=8.475,P=0.004)。2.5.4 RMS 47例RMS患儿中,胚胎型20例(42.6%),腺泡型23例(48.9%),其他类型4例(8.5%)。原发瘤灶位于头颈部(包括眶部、脑膜旁区和头颈其他部位)20例(42.6%),肢体9例(19.1%),泌尿生殖系(包括膀胱/前列腺、非肾脏、膀胱和前列腺区泌尿生殖道、睾丸旁)8例(17%),腹/盆腔8例(17%),其他部位2例(4.3%)。47例患儿均接受了化疗和手术治疗,35例(74.5%)接受了放疗。
2.5.5 非横纹肌肉瘤类软组织肉瘤 29例非横纹肌肉瘤类软组织肉瘤患儿中,滑膜肉瘤19例(65.5%),恶性外周神经鞘瘤、小细胞恶性肿瘤、促纤维增生小圆细胞恶性肿瘤各2例,上皮样肉瘤、纤维肉瘤、腺泡状软组织肉瘤、黏液样脂肪肉瘤各1例。28例(96.6%)接受了手术,11例(37.9%)接受了放疗,19例(65.5%)接受了化疗。
2.5.6 颅外GCT 18例GCT患儿中,原发于性腺6例(33.3%),女5例(83.3%),男1例(16.7%);原发于纵隔11例(61.1%),均为男性,其中3例(27.3%)并发血液系统恶性疾病(急性非淋巴细胞白血病2例,恶性组织细胞病1例);原发于腹/盆腔1例(5.6%)。
2.5.7 其他肿瘤 19例罕少见肿瘤,包括肝脏未分化肉瘤4例,肾透明细胞肉瘤3例,鼻咽癌、结肠腺癌各2例,肝母细胞瘤、肾母细胞瘤、肝细胞癌、胰母细胞瘤、胸腺癌、肾上腺皮质癌、神经内分泌肿瘤、恶性混合瘤各1例。
3 讨论
根据2020国家儿童肿瘤监测年报[7]纳入349 530出院人次的分析显示,北京地区收治的省外就医患儿户籍地前5位分别为河北、山东、河南、内蒙古和山西;后5位分别为西藏、上海、海南、青海和重庆。本研究纳入患儿户籍前5位(除外北京)与国家儿童肿瘤监测中心数据一致。从地区分布看,来自华北和华东地区患儿最多,分别占38.9%和23.6%。本研究数据表明,北京地区承接的青少年恶性实体肿瘤患儿,主要来自北京周边医疗资源相对匮乏地区,而距离北京不太远的天津和上海等地区,来北京就诊患儿并不多,也反映了两地医疗资源丰富,患儿会更多选择当地就医。
儿童恶性实体肿瘤需要多学科协作诊疗模式,治疗常涉及手术、化疗、放疗,部分涉及干细胞移植和免疫治疗等。本研究中31.4%患儿的治疗涉及1家医院,43.8%涉及2家医院,24.8%涉及3家及以上医院。即使在北京,也很难在一家医院完成全部治疗。本研究显示,北京儿童医院、北京同仁医院和北京大学第一医院收治瘤种广泛,而北京天坛医院和北京世纪坛医院为CNS肿瘤治疗的专科医院;以骨科闻名的北京积水潭医院则以收治尤文肉瘤为主(本研究未纳入骨肉瘤患儿)。由于各家医院优势医疗重点不同,因此需要协作医院各学科之间、各家专科医院之间,开展儿童实体肿瘤实行多学科协作的诊疗模式,以期达到最好的治疗效果。
在本研究183例CNS肿瘤患儿中,低级别胶质瘤69例(37.7%)、髓母细胞瘤79例(43.2%)。美国1975至1999年CNS肿瘤流行病学监测显示[8],1级毛细胞星形细胞瘤、髓母细胞瘤的发病率随年龄的增长而降低。儿童低级别胶质瘤对化疗如长春新碱、卡铂等细胞毒药物反应良好,成人耐受性差,青少年患儿对这些治疗也有反应。髓母细胞瘤高发年龄5~7岁,30%患儿>10岁。复旦大学附属华山医院髓母细胞瘤数据显示[9],≥10.5岁与<10.5 岁患儿5年无进展生存期分别为53.4%和39.4%(P=0.065),年龄为患儿无进展生存期(P=0.021)和整体生存期(P=0.005)的独立风险因素。本研究髓母细胞瘤患儿3年EFS为64.0%,略高于文献数据。
NB是儿童期最常见的颅外恶性实体肿瘤,诊断时90%患者<5岁,只有3%患者为青少年或年轻成人[10,11]。北京儿童医院报道[12]的1 041例NB患儿中,>10岁患儿仅占1.6%;另有文献[13]报道,在458例高危NB[13]患儿中,>10岁患儿占1.3%。北京儿童医院对1 041例NB患儿生存分析[12]显示,3年OS在<1.5岁、1.5~5岁、5~10岁和>10岁患儿分别为90.1%、64.9%、70.1%和70%,3年EFS分别为84%、56.1%、56.4%和36.5%。本研究33例NB患儿的3年EFS和OS分别为44.5%和79.4%。MOSSE等[10]分析了INRG 数据库8 800例NB病例,其中2.3%诊断时年龄>10岁,5年EFS和OS分别为32%和46%,均明显低于<1.5岁组。意大利CONTE等[11]分析显示,10~18岁青少年与1~9岁NB患儿5年EFS分别为22%和38%,5年OS分别为45%和44%。本文和文献小规模研究数据显示,青少年NB的预后差于婴幼儿及儿童。然而,由于NB在青少年时期的罕见性,关于该年龄组患儿的临床特征、病程、生物危险因素、预后等数据,需要更大的样本量来评估。
RMS是儿童期最常见的软组织肉瘤,最常见的原发部位为头颈部、泌尿生殖道和四肢。美国COG数据显示[14],原发灶位于头颈部比例在≥10岁患儿低于1~9岁患儿(32%vs42%)。本研究47例青少年RMS中,42.6%位于头颈部,17%位于泌尿生殖系,其中来自北京儿童医院的数据显示原发头颈部患儿比例达50%,分析原因可能与北京儿童医院头颈外科的学科优势有关。年龄是影响RMS预后的重要因素之一,年龄大者不良预后的发生率较高[14~16]。美国COG数据显示[14],≥10岁腺泡型比例高于1~9岁(33%vs18%),≥10岁患儿5年PFS明显低于1~9岁患儿(51%vs72%)。意大利软组织肉瘤协作组[16]数据显示,10~19岁患儿5年PFS明显低于1~9岁(56.8%vs72%)。本研究47例RMS患儿,胚胎型42.6%,腺泡型48.9%;63.8%病初存在转移;3年EFS和OS分别为37.4%和59.3%。年龄>10岁、腺泡型病理亚型、病初转移是RMS预后不良的因素[14,16]。
尤文肉瘤属于尤文肉瘤家族肿瘤(ESFT),好发于年长的儿童青少年。手术和放疗都是尤文肉瘤局部控制的选择,研究显示[17],辅助放疗通常应用于显微镜下边缘阳性的病例(R1切除),如果可获得足够的手术切缘(R0切除)时可考虑忽略放疗。SLUGA等[18]数据显示,R0切除与R1切除的尤文肉瘤5年OS分别为60.2%和40.1%,5年EFS分别为58.2%和46.7%。美国St. Jude 儿童研究医院[19]分析胸壁尤文肉瘤结果显示,对化疗有完全反应、肿瘤<8 cm且手术切缘阴性的患儿可免于辅助放疗。本研究82例尤文肉瘤青少年中,仅35.4%接受了放疗,进一步细化数据显示,来自北京积水潭医院的51例患儿,仅9.8%接受了放疗;而来自其他医院的31例患儿,77.4%接受了放疗。分析原因之一是北京积水潭医院是骨疾病专科医院,使得尤文肉瘤的手术可以达到R0切除而避免了放疗。
颅外GCT是指发生在性腺(睾丸和卵巢)及颅外(如头颈、纵隔、腹膜后或骶尾部)的恶性生殖细胞肿瘤。其发病率有2个高峰,分别为幼儿期(0~4岁)和从青春期开始到成年期(11~35岁)[1]。儿童GCT与青少年患者在许多方面不同[20]。恶性生殖细胞瘤国际联盟[21]分析了转移性颅外恶性GCT患者,青少年(11~18岁)5年EFS低于儿童(0~11岁)和年轻成人(18~30岁)(72%vs90%vs88%,P≤0.01)。美国及英国数据库[22]分析了颅外GCT数据显示,年龄≥11岁是EFS下降的重要预测因素之一。本研究18例颅外GCT患儿,11例原发于纵隔的患儿均为男性,其中3例并发恶性血液系统疾病(急性非淋巴细胞白血病2例,恶性组织细胞病1例)。文献显示,纵隔是>11岁青少年性腺外GCT最常见发生部位[1]。欧美多中心[23]报告了635例性腺外颅外GCT,17例(5.9%)17~35岁男性发生血液系统恶性疾病,均发生于纵隔非精原细胞瘤性GCT,而腹膜后GCT和纵隔精原细胞瘤均未见血液系统恶性疾病发生。对于原发纵隔的青少年男性恶性GCT,需要高度关注其血液系统恶性病倾向,应常规监测血常规,必要时进行骨髓检查[24]。
本研究局限性:①仅反映北京地区数据,且仅纳入北京市7家医院数据,存在地域的局限性;②在瘤种统计中未纳入骨肉瘤;③由于协作医院化疗方案不统一,放疗指征不同,手术时机选择不同,结局可比性差;④在预后分析中不同随访时点删失数据比例高,致使EFS和OS数据可能失真;⑤本研究采集了患儿的户籍信息,但户籍与实际居住地可能不符,所以相比采集户籍,可能采集居住地的意义更大。

