重型颅脑损伤患者开颅术后颅内感染危险因素分析
张海军 薛长理 闫 妍 曹培超 梁春东 李革军
颅内感染是重型颅脑损伤患者开颅术后严重且常见的并发症之一, 重型颅脑损伤患者机体处于应激状态, 多存在代谢紊乱、 免疫功能低下、 肠黏膜屏障功能障碍等, 且开颅术等侵入性治疗易导致细菌进入体内, 引起颅内感染[1], 若不及时治疗可引发败血症导致患者死亡[2-3]。 目前, 颅内感染多采用抗菌药物治疗, 但由于血脑屏障阻隔, 大部分药物难以发挥药效。 因此, 了解重型颅脑损伤开颅术患者颅内感染的相关危险因素, 及时予以针对性预防, 对提高重型颅脑损伤患者的预后至关重要。 基于此, 本研究笔者对 2018 年 1 月至 2020 年 12 月开封市中心医院收治的100 例重型颅脑损伤开颅术后患者颅内感染的相关危险因素进行了回顾性分析, 以期为此类患者的预防及治疗提供参考。
1 临床资料
选取2018 年1 月至2020 年12 月开封市中心医院收治的100 例行开颅术治疗的重型颅脑损伤患者作为研究对象。 纳入标准: 符合重型颅脑损伤的诊断标准; 均行开颅术治疗; 病历资料完整。 排除标准: 合并有严重心肝肾等重要脏器功能障碍; 合并有恶性肿瘤; 合并有免疫系统功能障碍。 本研究经开封市中心医院医学伦理委员会批准。
2 方法
2.1 资料收集与分组
查阅患者病历资料, 收集并统计患者性别、 年龄、 高血压病史、 糖尿病病史、 术前格拉斯哥昏迷评分 (Glasgow coma scale, GCS)、 手术时间、 手术次数、 颅脑损伤类型、 侵入性操作情况、 置管情况、 切口脑脊液漏情况、 脑外室引流情况、 抗菌药物使用时间、 营养治疗方式等, 并根据是否发生颅内感染将患者分为感染组和未感染组。
2.2 颅内感染判定标准
同时满足下列1 ~3 条或第4 条即可诊断为颅内感染: (1) 体温38.5 ℃以上, 且脑膜刺激征阳性, 并伴有头痛等症状; (2) 脑脊液白细胞计数(white blood cell, WBC) >10 ×106/L, 外周血 WBC >10 ×109/L; (3) 脑脊液糖定量 <2.5 mmol/L, 蛋白定量 >0.45 g/L; (4) 脑脊液细菌培养阳性。
2.3 统计学处理
采用SPSS 22.0 统计软件对所得数据进行统计学分析, 符合正态分布的计量资料以均数±标准差() 表示, 组间两两比较采用独立样本t检验;计数资料以频数或百分比表示, 组间比较采用卡方检验; 多因素分析采用Logistic 回归分析; 均以P<0.05 为差异具有统计学意义。
3 结果
3.1 重型颅脑损伤患者开颅术后颅内感染的单因素分析
100 例患者均顺利完成手术, 术后出现颅内感染12 例, 设为感染组, 未出现颅内感染88 例, 设为未感染组。 单因素分析结果显示, 感染组糖尿病、 术前 GCS≤8 分、 手术时间 >7 h、 手术次数 >1 次、 开放性颅脑损伤、 切口脑脊液漏、 脑外室引流、 抗菌药物使用时间>14 d、 肠外营养的患者比例明显高于未感染组 (P均 <0.05), 而性别、 年龄、 高血压、 侵入性操作、 置管情况与未感染组无明显差异 (P均 >0.05), 详见表1。
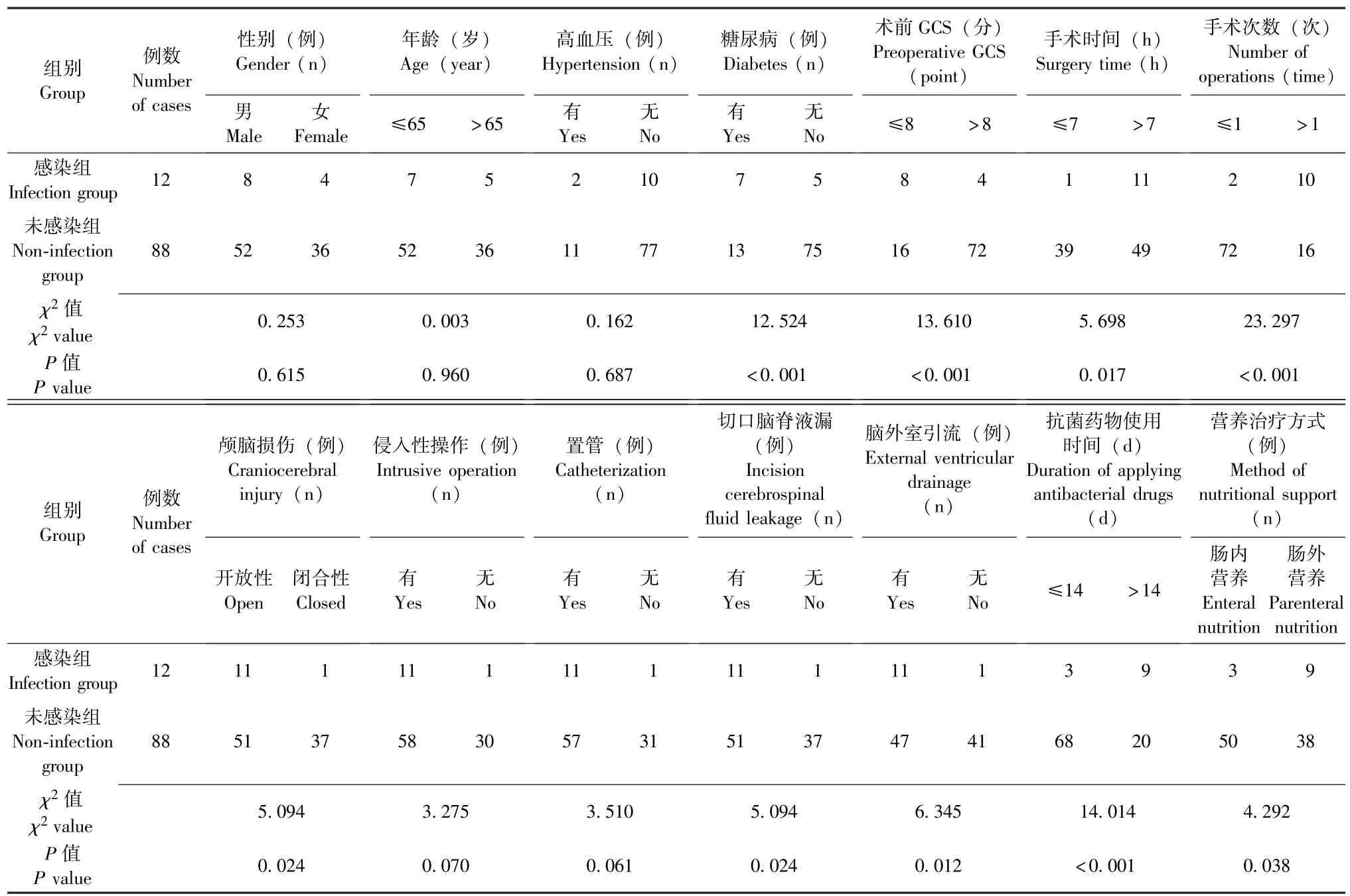
表1 重型颅脑损伤患者开颅术后颅内感染的单因素分析Table 1 Univariate analysis of intracranial infection in patients with severe craniocerebral injuries after craniotomy
3.2 重型颅脑损伤患者开颅术后颅内感染的多因素分析
以颅内感染为因变量, 有糖尿病=1、 无 =0,术前 GCS≤8 分 =1、 >8 分 =0, 手术时间≤7 h =1、 >7 h =0, 手术次数≤1 次 =1、 >1 次 =0, 颅脑损伤为开放性 =1、 闭合性=0, 有切口脑脊液漏 =1、 无 =0, 有脑外室引流 =1、 无 =0, 抗菌药物使用时间≤14 d =1、 >14 d =0, 肠外营养 =1、肠内营养=0 为自变量, 进行多因素Logistic 回归分析。 结果显示, 有糖尿病、 术前 GCS≤8 分、 手术时间>7 h、 手术次数>1 次、 有切口脑脊液漏、有脑外室引流、 抗菌药物使用时间>14 d、 肠外营养是重度颅脑损伤患者开颅术后颅内感染的独立危险因素 (P均 <0.05), 详见表2。
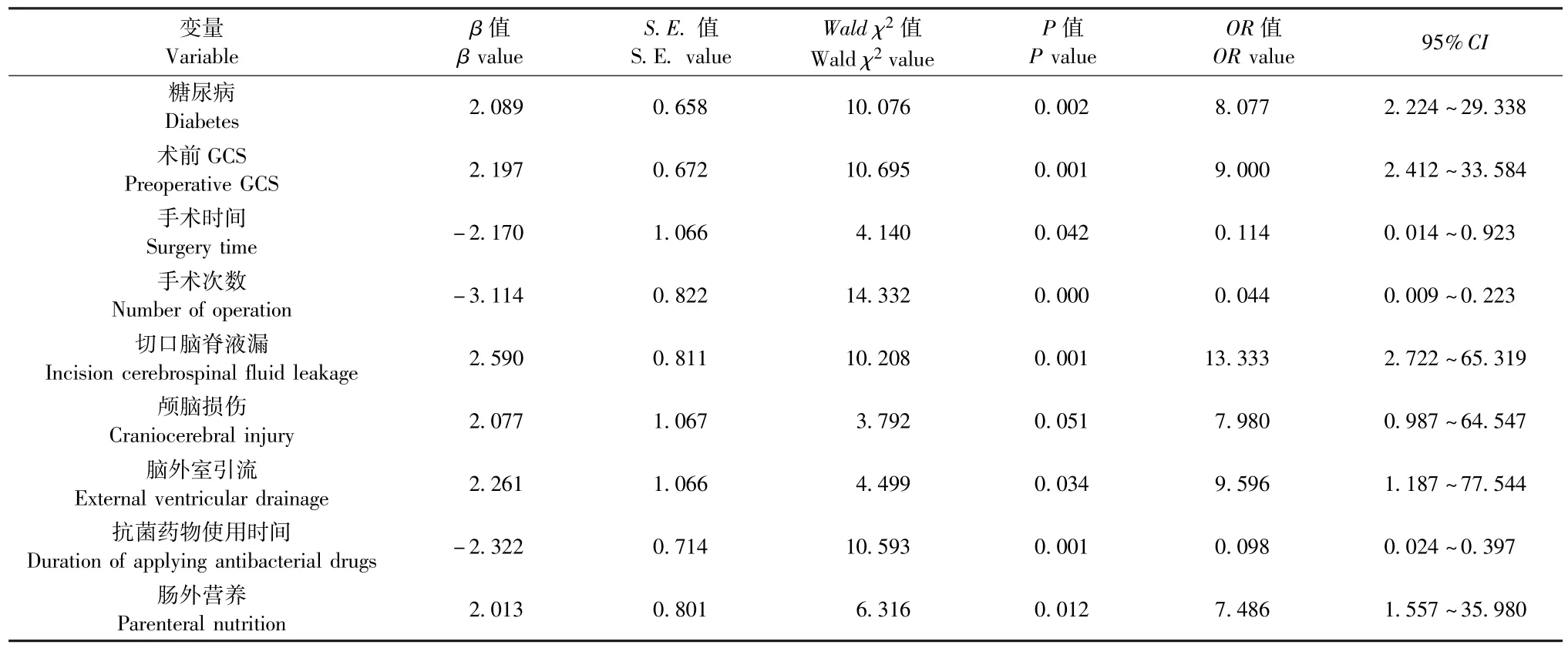
表2 重型颅脑损伤患者开颅术后颅内感染的多因素Logistic 回归分析Table 2 Multivariate Logistic regression analysis of intracranial infection in patients with severe craniocerebral injuries after craniotomy
4 讨论
脑组织在颅骨、 脑膜以及血脑屏障的保护下,颅内感染的发生风险相对较小, 但当机体免疫力低下及血脑屏障被破坏时, 细菌易侵入脑组织造成颅内感染[4-5]。 相关研究资料显示, 重型颅脑损伤患者开颅术后颅内感染的发生率约为2.0% ~20.0%, 死亡率高达 27.5% ~ 39.4%[6], 如何降低开颅术后颅内感染的发生风险成为临床研究的重点。 目前, 有关开颅术后颅内感染的诱发因素报道较多, 但争议较大[7-8]。 基于此, 本研究笔者进一步探讨了重型颅脑损伤患者开颅术后颅内感染的危险因素, 以期为开颅术后颅内感染的预防提供帮助。
本研究通过分析重型颅脑损伤开颅术后颅内感染与未感染患者的性别、 年龄、 合并症等相关资料发现, 感染组糖尿病、 术前 GCS≤8 分、 手术时间>7 d、 手术次数 >1 次、 开放性颅脑损伤、 切口脑脊液漏、 脑外室引流、 抗菌药物使用时间 >14 d、 肠外营养的患者比例明显高于未感染组, 进一步经多因素Logistic 回归分析显示, 有糖尿病、术前GCS≤8 分、 手术时间 >7 h、 手术次数>1次、 有切口脑脊液漏、 有脑外室引流、 抗菌药物使用时间>14 d、 肠外营养是重型颅脑损伤患者术后颅内感染的独立危险因素。 可见, 糖尿病患者机体免疫功能受损以及高血糖状态等均可增加颅内感染的发生风险[9]; 术前 GCS≤8 分时患者为昏迷状态, 颅脑损伤严重, 手术操作相对困难, 使得手术时间延长、 手术次数增加, 导致颅脑暴露时间过长, 从而增加颅内感染风险[10]; 切口脑脊液漏及脑外室引流时病原菌可顺脑脊液反流入脑组织, 增加颅内感染风险[11-12]; 长时间使用抗菌药物可引起病原菌耐药性上升, 导致颅内感染风险增加; 肠外营养治疗会使肠蠕动减弱、 肠黏膜萎缩, 引起肠道菌群失调[9,13], 病原菌由肠屏障进入血液系统,增加颅内感染风险[14]。 故重型颅脑损伤患者开颅术后应加强对糖尿病、 昏迷、 手术时间过长、 手术次数较多等患者的管理, 以避免颅内感染的发生。
综上所述, 重型颅脑损伤患者开颅术后颅内感染与糖尿病、 术前 GCS 评分、 手术时间、 手术次数、 切口脑脊液漏、 脑外室引流、 抗菌药物使用时间以及营养治疗方式密切相关, 及早做好预防干预措施, 以避免颅内感染的发生尤为必要。

