血清PCT、SAA及IL-6联合检测对肝硬化腹水合并腹腔感染的诊断和预后评估价值
张素梅,景富春,姜晓倩,杨晓玲
肝硬化是由肝细胞变性坏死促使纤维组织增生和瘢痕收缩所导致,易引起门静脉高压及肝功能受损,最终形成腹水[1]。肝硬化腹水患者由于机体免疫功能缺陷易发生腹腔感染,导致病情恶化[2]。由于腹腔感染无特异性临床症状,既往常采用腹腔穿刺行腹水病原菌培养诊断,但耗时长、检出率低;同时患者腹腔存在大量渗出液,测定腹水中白细胞计数与实际值相差较大,因此寻找反映肝硬化腹水患者腹腔感染的有效检测指标至关重要[3-4]。研究认为,降钙素原(PCT)、淀粉样蛋白A(SAA)及白细胞介素-6(IL-6)可反映早期炎症反应程度[5]。血清PCT是反映细菌感染的特异性标志物,常用于感染诊断和严重程度评估[6]。SAA是近年来发现的炎症标志物,能够参与炎症反应,在机体感染或损伤时,可迅速升高[7]。IL-6为常见促炎因子,可导致炎症反应级联放大,可用于早期评估细菌感染[8]。本研究将血清PCT、SAA、IL-6用于肝硬化腹水合并腹腔感染的诊断及预后评估,以期为临床提供参考,现报告如下。
1 资料与方法
1.1纳入与排除标准
1.1.1纳入标准:符合《肝硬化腹水、自发性细菌性腹膜炎、肝肾综合征临床指南》中诊断标准[9];腹腔感染诊断标准:腹膜刺激征、发热,白细胞计数及中性粒细胞比例升高、腹腔穿刺液细菌培养阳性;年龄30~70岁;患者或家属签署知情同意书。
1.1.2排除标准:合并其他脏器器质性疾病;合并免疫功能障碍及恶性肿瘤者;严重肝功能不全;合并其他急、慢性感染性疾病;继发腹腔脏器感染;2周内使用抗生素治疗者;意识障碍者。
1.2一般资料 选取2018年4月—2020年12月宝鸡市人民医院收治的85例肝硬化腹水作为研究对象。根据是否合并腹腔感染将患者分为观察组(合并腹腔感染)40例和对照组(未合并腹腔感染)45例。观察组男22例,女18例;年龄(52.36±7.11)岁;合并腹腔感染病程(3.55±0.24)d;肝功能Child-Pugh分级:B级17例,C级23例;基础疾病:乙型肝炎23例,丙型肝炎12例,酒精性肝炎5例。对照组男25例,女20例;年龄(52.47±7.16)岁;肝功能Child-Pugh分级:B级19例,C级26例;基础疾病:乙型肝炎27例,丙型肝炎14例,酒精性肝炎4例。两组性别、年龄、肝功能Child-Pugh分级、基础疾病等一般资料比较差异无统计学意义(P>0.05),具有可比性。本研究经医院医学伦理委员会批准执行。
1.3方法
1.3.1血清PCT、SAA及IL-6测定:患者入院第1天抽取空腹外周静脉血5 ml,3000 r/min离心15 min,分离上层血清,采用酶联免疫吸附试验测定血清PCT、SAA及IL-6水平,试剂盒均购自美国ADL公司。
1.3.2预后情况:观察组均采用头孢哌酮钠舒巴坦钠腹腔注射治疗。在治疗1个月后根据观察组预后情况分为好转组(临床症状、体征及肝功能有所改善,血清PCT、SAA及IL-6水平降低)25例和恶化组(临床症状、体征及肝功能等未改善甚至恶化)15例。
1.4观察指标 ①比较观察组和对照组血清PCT、SAA、IL-6水平,同时比较好转组和恶化组血清PCT、SAA、IL-6水平。②分析血清PCT、SAA、IL-6对肝硬化腹水合并腹腔感染的诊断及预后评估价值。
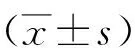
2 结果
2.1观察组和对照组血清PCT、SAA、IL-6水平比较 观察组血清PCT、SAA、IL-6水平高于对照组(P<0.01)。见表1。

表1 是否合并腹腔感染肝硬化腹水两组血清PCT、SAA、IL-6水平比较
2.2好转组和恶化组血清PCT、SAA、IL-6水平比较 好转组血清PCT、SAA、IL-6水平低于恶化组(P<0.05)。见表2。

表2 不同预后肝硬化腹水合并腹腔感染两组血清PCT、SAA、IL-6水平比较
2.3血清PCT、SAA、IL-6对肝硬化腹水合并腹腔感染的诊断价值分析 三者联合诊断肝硬化腹水合并腹腔感染的曲线下面积(AUC)为0.898,敏感度96.00%,均高于血清PCT、SAA、IL-6单独检测(P<0.05)。见图1和表3。

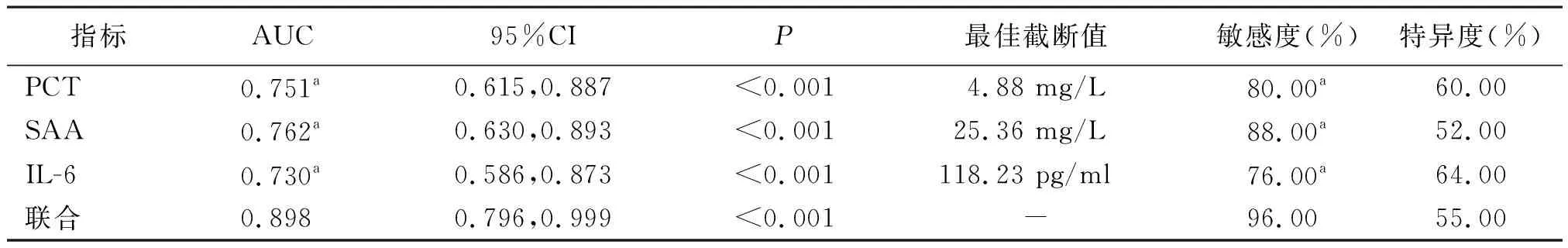
表3 血清PCT、SAA、IL-6诊断肝硬化腹水合并腹腔感染的ROC曲线分析结果
2.4血清PCT、SAA、IL-6对肝硬化腹水合并腹腔感染预后的评估价值分析 三者联合评估肝硬化腹水合并腹腔感染预后的AUC为0.864,敏感度为92.00%,均高于血清PCT、SAA、IL-6单独检测(P<0.05)。见表4和图2。

表4 血清PCT、SAA、IL-6评估肝硬化腹水合并腹腔感染预后的ROC曲线分析结果

3 讨论
肝细胞变性坏死可导致组织纤维增生和瘢痕收缩,从而导致肝硬化。腹水是肝硬化的并发症,也是反映肝硬化病程进展的指标,可增加病死率[10-11]。有报道显示,肝硬化腹水1年病死率达15%,5年为44%~85%[12]。由于肝硬化腹水患者免疫功能下降,易受致病菌的侵袭引起腹腔感染,从而导致病情恶化,增加病死率[13]。报道显示,肝硬化腹水合并腹腔感染的病死率为30%~50%[14]。故准确及时的诊断对改善肝硬化腹水合并腹腔感染患者预后尤为重要。
目前,临床上对肝硬化腹水合并腹腔感染的诊断主要通过腹水常规和腹水病原菌培养,腹水常规无法准确反映腹腔内是否存在感染,而腹水病原菌培养时间较长[15-16]。近年来血清学指标逐渐用于该病诊断,其中PCT属于降钙素的前肽糖蛋白,全身感染时其水平升高,局部感染时PCT水平保持不变,因此在细菌感染诊断中具有良好特异性[17]。SAA由肝脏中活化的成纤维细胞和巨噬细胞合成,正常生理状态下呈低表达;在感染和炎症时其水平显著升高,可有效反映感染、炎症情况,可作为早期诊断感染性疾病的指标[18-19]。IL-6能诱导B细胞活化,增强NK细胞的杀伤能力。当机体出现炎症反应时其水平升高,对细菌感染的早期诊断和疗效监测均具有良好参考价值[20]。本研究结果显示,观察组血清PCT、SAA、IL-6水平高于对照组,与汪道伟等[11]研究相符,说明肝硬化腹水合并腹腔感染可引起血清PCT、SAA、IL-6水平升高,分析原因可能为机体出现细菌感染时PCT、SAA、IL-6可在组织内大量合成,并释放至血液,促使其水平升高。同时ROC曲线分析显示,血清PCT、SAA、IL-6联合诊断肝硬化腹水合并腹腔感染的敏感度及AUC高于单独检测,进一步证实了三者联合对肝硬化腹水合并腹腔感染的诊断价值较高,因此临床应对其进行监测,并针对性干预,以改善肝硬化腹水合并腹腔感染的预后。
另外,本研究还发现,好转组血清PCT、SAA、IL-6水平低于恶化组,提示血清PCT、SAA、IL-6与肝硬化腹水合并腹腔感染患者的临床疗效和预后相关,血清PCT、SAA和IL-6水平越高患者预后越差,考虑与感染引起大量炎性介质释放和器官功能损伤有关。提示临床应对血清PCT、SAA、IL-6水平较高的肝硬化腹水合并腹腔感染患者加强监测,并根据其水平变化调整治疗方案,以改善预后。同时ROC曲线分析显示,血清PCT、SAA、IL-6联合评估肝硬化腹水合并腹腔感染预后的敏感度及AUC高于单独检测,提示三者联合对患者预后的评估价值较高,能够为临床治疗提供参考。但本研究纳入例数较少,且随访时间较短,可能影响结论,未来将扩大样本量进一步论证。
综上所述,血清PCT、SAA及IL-6联合检测对肝硬化腹水合并腹腔感染的诊断及预后评估价值较高,能够为临床制定合理治疗方案提供参考。

