妊娠期甲状腺功能异常患者甲状腺激素水平的变化和对母婴结局的影响
魏梓雯,朱海燕
(1.常州市妇幼保健院检验科;2.常州市妇幼保健院早孕门诊,江苏 常州 213004)
甲状腺疾病是孕妇妊娠过程中常见的并发症,而甲亢与甲减是其中最常见的甲状腺疾病类型,当孕妇甲状腺处于亢进或减退状态时,会对孕妇内分泌功能产生严重影响,最终导致不良妊娠结局的发生。促甲状腺激素(TSH)、游离三碘甲状腺原氨酸(FT3)、游离甲状腺素(FT4)是甲状腺功能的重要标志物,其中TSH可刺激甲状腺细胞的发育与合成;FT3是由甲状腺滤细胞合成与分泌的激素,可发挥生理效应,参与物质与能量代谢,其水平升高表示患者处于甲状腺功能亢进状态;FT4作为诊断甲状腺功能减退最敏感的指标之一,其水平降低可准确反映甲状腺功能减退;同时有研究发现,三者在机体内参与多种代谢,还会影响胎儿中枢神经系统发育,其水平变化对孕妇妊娠进程、母婴健康等均造成严重影响[1]。因此探究三者水平与患者妊娠结局、新生儿预后的关系具有十分重要的意义。基于此,本研究通过分析妊娠期妇女血清FT3、FT4、TSH水平的变化,探究其与母婴预后的关系,现将结果报道如下。
1 资料与方法
1.1 一般资料 回顾性分析2019年1月至2020年1月常州市妇幼保健院收治的80例甲状腺功能异常患者的临床资料,根据患者病理类型分为甲亢组(TSH<0.25 mU/L,FT3和(或)FT4水平升高)、亚甲减组(TSH>4.0 mU/L,FT3、FT4水平处于正常范围内)、甲减组(TSH>4.0 mU/L,FT3和(或)FT4水平降低)、低甲状腺素血症(THP)组(TSH处于正常范围内,FT3、FT4水平降低)[2],各20例,另选取同期在常州市妇幼保健院进行孕检的35例健康孕妇孕检资料作为健康对照组。甲亢组患者年龄24~35岁,平均(28.36±3.74)岁;体质量指数(BMI)19~26 kg/m2,平均(22.46±1.16) kg/m2。亚甲减组患者年龄23~34岁,平均(29.36±4.01)岁;BMI 18~26 kg/m2,平均(22.34±1.09) kg/m2。甲减组患者年龄23~34岁,平均(29.36±4.01)岁; BMI 18~26 kg/m2,平均(22.42±1.14) kg/m2。THP 组患者年龄24~35岁,平均(28.76±3.62)岁;BMI 18~25 kg/m2,平均(21.04±1.05) kg/m2。健康对照组研究对象年龄23~35岁,平均(28.63±3.27)岁;BMI 18~25 kg/m2,平均(22.29±1.13) kg/m2。5组研究对象一般资料相比,差异无统计学意义(P > 0.05),组间具有可比性。纳入标准:符合《现代临床产科学》[3]中关于妊娠的诊断标准;同时甲亢组、亚甲减组、甲减组、THP组患者均符合《妊娠和产后甲状腺疾病诊治指南》[2]中的相关诊断标准者;单胎妊娠者;均妊娠至分娩;临床资料完整者等。排除标准:妊娠前即患有甲状腺功能障碍疾病者;既往有自身免疫性疾病者;有甲状腺药物或甲状腺激素使用史者等。本研究获常州市妇幼保健院医学伦理委员会审核批准。
1.2 观察指标 ①甲状腺激素水平。采集5组研究对象空腹静脉血5 mL,以3 000 r/min的转速离心10 min,取血清,采用免疫荧光分析法检测血清TSH水平,采用放射免疫法检测血清FT4、FT3水平。②早产与分娩方式。对甲亢组、亚甲减组、甲减组、THP组患者及健康对照组研究对象早产和分娩方式进行统计,其中分娩方式包括产钳助产、顺产、剖宫产。③新生儿体质量与窒息情况。对新生儿体质量进行统计,采用阿氏(Apgar)评分[4]对新生儿窒息情况进行评价,总分10分,Apgar评分<7分,表明新生儿存在窒息风险。
1.3 统计学方法 应用SPSS 22.0统计软件分析数据,计量资料与计数资料分别以(±s)、[ 例(%)]表示,分别行t、χ2检验,多组间计量资料比较采用单因素方差分析,多组间计数资料比较采用χ2趋势检验。以P< 0.05表示差异有统计学意义。
2 结果
2.1 甲状腺激素水平 甲亢组患者血清TSH水平显著低于健康对照组,血清FT4、FT3水平显著高于健康对照组;亚甲减组、甲减组患者血清TSH水平显著高于健康对照组,甲减组、THP组患者血清FT3、FT4水平显著低于健康对照组,差异均有统计学意义(均P< 0.05),见表1。
表1 5组研究对象甲状腺激素水平比较( ±s)

表1 5组研究对象甲状腺激素水平比较( ±s)
注:与健康对照组比,*P < 0.05。TSH:促甲状腺激素;FT4:游离甲状腺素;FT3:游离三碘甲状腺原氨酸;THP:低甲状腺素血症。
组别 例数 TSH(mU/L) FT4(pmol/L) FT3(pmol/L)健康对照组 35 2.33±1.22 15.48±3.27 3.47±0.78甲亢组 20 0.19±0.01* 23.99±5.78* 5.78±1.13*亚甲减组 20 5.29±0.15* 14.96±1.79 3.23±0.46甲减组 20 5.68±0.27* 11.79±1.24* 2.88±0.73*THP 组 20 2.52±0.79 11.94±0.78* 2.79±0.77*
2.2 早产与分娩方式 甲亢组、亚甲减组、甲减组、THP组患者产钳助产、剖宫产、早产占比均显著高于健康对照组,顺产占比均显著低于健康对照组,差异均有统计学意义(均P< 0.05),见表2。

表2 5组研究对象早产与分娩方式比较[ 例(%)]
2.3 新生儿体质量与Apgar评分 甲减组、甲亢组患者新生儿体质量显著低于健康对照组,差异均有统计学意义(均P< 0.05),5组研究对象出生后5、10 min Apgar评分组间比较,差异均无统计学意义(均P> 0.05),见表3。
表3 5组研究对象新生儿体质量与Apgar评分比较( ±s)
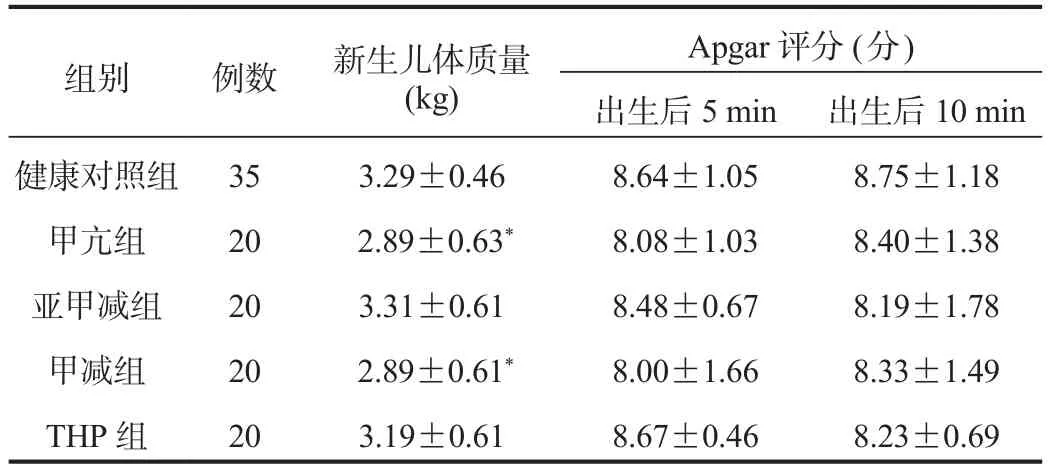
表3 5组研究对象新生儿体质量与Apgar评分比较( ±s)
注:与健康对照组比,*P < 0.05。Apgar评分:阿氏评分。
组别 例数 新生儿体质量(kg)Apgar评分 ( 分 )出生后5 min 出生后10 min健康对照组 35 3.29±0.46 8.64±1.05 8.75±1.18甲亢组 20 2.89±0.63* 8.08±1.03 8.40±1.38亚甲减组 20 3.31±0.61 8.48±0.67 8.19±1.78甲减组 20 2.89±0.61* 8.00±1.66 8.33±1.49 THP 组 20 3.19±0.61 8.67±0.46 8.23±0.69
3 讨论
孕妇在妊娠期间内分泌水平发生变化,可引起自身甲状腺激素代谢和免疫功能发生改变,导致妊娠期甲减或甲亢的出现,主要表现为TSH、FT4水平异常[5]。人绒毛促性腺激素是孕妇妊娠过程中的重要激素之一,其与卵泡刺激素(FSH)的作用相似,能够轻度增加血液中FT4水平,并降低TSH水平;而FT4分泌不足,正反馈刺激“下丘脑 - 垂体 - 甲状腺轴”以升高TSH水平,降低T4和FT4之间的转换,使FT4水平下降[6]。本研究结果显示,血清TSH水平甲亢组患者低于健康对照组,亚甲减组、甲减组患者高于健康对照组;血清FT4、FT3水平甲亢组患者高于健康对照组,THP组患者低于健康对照组,表明孕妇发生甲亢、亚甲减、甲减、THP均可导致甲状腺功能分泌异常。
孕期雌激素水平升高,可刺激肝脏产生甲状腺结合蛋白,导致孕妇血液循环中的血清FT4水平降低,且随孕周的增加,胎儿对营养物质的需求量增加,需要从母体获得足够的碘以产生甲状腺激素,但在妊娠期间母体对碘的清除能力增加,因此母体在妊娠期更易因为缺碘导致的甲减或甲亢的发生。甲减、亚甲减可引起孕妇泌乳素水平升高,黄体生成不足或延迟,甲状腺激素还可刺激孕酮合成,导致孕妇流产,而单纯THP可增加孕妇胎盘早剥的风险,导致早产;合并甲亢的孕妇甲状腺激素合成增加,可提高交感 - 去甲肾上腺素系统、肾素 - 血管紧张素 - 醛固酮系统分泌活性,引起孕妇妊娠期高血压、甲亢危象等妊娠期并发症的发生,甚至可能导致流产、早产等不良妊娠结局的发生[7];此外,甲状腺功能异常还可导致患者抗甲状腺球蛋白抗体和甲状腺过氧化物酶抗体水平异常,引发甲状腺自身免疫,机体自身免疫异常,影响胎儿发育,进而引起早产、剖宫产等情况的发生[8]。本研究结果显示,甲亢组、亚甲减组、甲减组、THP组患者产钳助产、早产、剖宫产的占比均显著高于健康对照组,顺产的占比显著低于健康对照组,说明孕妇发生甲亢、亚甲减、甲减、THP均可导致妊娠结局异常。
同时本研究结果显示,甲减组、甲亢组患者新生儿体质量显著低于健康对照组,5组研究对象出生后5、10 min Apgar评分组间比较,差异均无统计学意义,说明甲减、甲亢可导致胎儿发育异常,新生儿体质量降低,而对新生儿Apgar评分影响不大。分析原因在于,甲状腺功能异常孕妇血清FT4水平异常会影响TSH的分泌,促进宫缩加强与血管收缩,影响胎儿发育;同时,血清FT4水平异常还可增加胎儿宫内生长受限、新生儿体质量降低等不良妊娠结局的发生率;此外,有研究结果显示,合并甲减或甲亢的孕妇可能会由于血清TSH合成异常而导致胎儿生长受限、宫内窘迫、新生儿窒息等[9]。但本研究结果显示,5组研究对象出生后5、10 min Apgar评分组间比较,差异均无统计学意义,原因可能与每组病例样本量纳入太少,导致组间差异变化不明显有关。
综上,甲状腺功能异常可引起孕妇血清FT3、FT4、TSH水平异常,导致异常分娩;同时妊娠期甲亢、甲减均可导致新生儿体质量降低,因此可通过对孕妇血清FT3、FT4、TSH水平变化情况进行监测,及时进行治疗,改善妊娠结局和新生儿预后。

