超早期颅骨修补术对重型颅脑损伤致颅骨缺损患者预后的影响
朱玉婷
(郑州大学第一附属医院郑东院区,河南 郑州 450000)
颅脑损伤是神经外科常见疾病,容易并发脑水肿而使颅内压升高,具有较高的病死率和病残率[1]。颅内压升高使脑组织受到压迫,临床常采用去骨瓣减压术治疗,但因术后可出现颅骨缺损,导致脑脊液流体力学紊乱和皮质血液灌注紊乱,不利于神经功能恢复[2]。因此,术后还需要颅骨修补,而颅骨修补术的手术时机尚存在争议。部分学者认为晚期修补可避免感染,预防二次损伤,但有发生侧脑室移位和骨瓣区脑软化的危险;早期修补颅骨虽然对神经功能恢复有利,但又极易引起感染。本研究比较了不同时机开展颅骨修补术的效果,报告如下。
1 病例和方法
1.1 一般资料 104例重型颅脑损伤致颅骨缺损行去骨瓣减压术后患者为研究对象,患者均符合2016年美国《重型颅脑创伤治疗指南(第四版)》[3]中颅脑损伤的诊断标准,并且具有头晕头痛、记忆力下降、癫痫发作、失语、易激惹等症状。患者按照随机数字表法分为观察组和对照组,并均于2018年3月—2020年4月在郑州大学第一附属医院郑东院区完成治疗。观察组男32例,女20例;年龄41~75岁,平均(56.86±11.24)岁;重物砸伤12例,交通伤21例,坠落伤10例,其他9例;修补部位:枕顶5例,颞顶枕10例,额颞12例,额颞顶25例。对照组男31例,女21例;年龄40~76岁,平均(56.55±11.31)岁;重物砸伤10例,交通伤22例,坠落伤11例,其他9例;修补部位:枕顶4例,颞顶枕11例,额颞10例,额颞顶27例。两组一般资料比较,差异无统计学意义(P>0.05)。
1.2 病例纳入与排除标准 纳入标准:①年龄≥20岁;②经磁共振(MRI)及头颅CT检查,存在颅骨缺损,无皮下积液和感染,头皮切口愈合良好;③颅骨缺损长径>3 cm,脑组织未膨出,术后30 d测定颅内压为150~200 mmH2O(1 mmH2O=0.009 81 kPa),无局部软组织感染;④患者对本研究知情同意并签署知情同意书。排除标准:①全身状况差,生活无法自理者;②缺损区头皮菲薄者;③颅内存在感染灶;④局部皮肤有感染者;⑤颅内压高者;⑥存在脑脊液不正常、脑肿胀、颅内占位者。
1.3 治疗方法 对照组在去骨瓣减压术后3个月、观察组在去骨瓣减压术后4~6周采用钛网覆盖法行颅骨修补术。术中切口设计依据患者骨窗大小或按照原手术切口,自上而下、自后向前钝性游离肌皮瓣,暴露骨窗、颅骨,在保护深面硬脑膜基础上,分离头皮,期间注意控制皮瓣厚度适中,尽可能在帽状腱膜下完成,保证皮瓣基底部血液充盈,同时使用丝线悬吊缺损区,清除未吸收的缝线,完全暴露缺损颅骨边缘,覆盖钛网,钛钉固定,放置皮下引流管,分层缝合切口,加压包扎。术后按时复查头颅CT,观察恢复情况。
1.4 观察指标 ①于术前、术后4周和8周行简易智力状况检查法(Mini-Mental State Examination,MMSE)评分、联合型瑞文智力测验(Combined Raven Intelligence Test,CRT)评分、美国国立卫生研究院卒中量表(National Institute of Health stroke scale,NIHSS )评分。MMSE评分用于评估视空间、语言、延迟记忆、计算力、记忆力、定向力等,最高30分,智力受损越严重,分数越低。CRT评分包含6个单元、72个题目,认知功能越好,分数越高。NIHSS评分的最高分为42分,神经受损越严重,分数越高,21~42分为重度卒中,15~20分为中-重度卒中,5~14分为中度卒中,1~4分轻度卒中。②术前、术后4周和8周测定屏气指数(breath-hold index,BHI)。超声测定患者平静呼吸状态下和屏气后的大脑中动脉血流速度,测量3次,取平均值;BHI=(屏气后血流速度-静息状态血流速度)/静息状态血流速度×100/屏气时间。③比较术前和术后8周大脑中动脉血流到达峰值时间(TTP)和平均通过时间(MTT),大脑前动脉(ACA)、大脑中动脉(MCA)血流速度。使用CT薄层扫描,测定血流速度变化和脑血流量达峰时间和通过时间,所有测量均由同一名熟练专业人员进行。④随访5个月,比较两组并发症发生情况。⑤颅内压测定:分别于术前和术后8周使用重庆海威康公司提供的NIP-410型无创颅内压监测仪测定颅内压。测定时患者平卧位,双眼闭合,电极分别置于枕外粗隆上方、中线旁开各2 cm处,参考电极置两眉之间的中点和发际处,记录闪光视觉诱发电位,观察其特征曲线并正确选择N2波,由相应的程序自动推算无创颅内压值。
1.5 统计学方法 采用SPSS20.0统计学软件处理数据。计量资料用表示,t检验;计数资料用例数和百分数表示,χ2检验;NIHSS评分、MMSE评分、CRT评分、BHI等数据采用重复测量数据方差分析。P<0.05表示差异具有显著的统计学意义。
2 结 果
2.1 两组各项评分值比较 两组颅骨修补术术前MMSE评分、NIHSS评分、CRT评分差异无统计学意义(P>0.05);接受颅骨修补术治疗后,MMSE评分、CRT评分均较同组术前有所升高,NIHSS评分有所降低(P<0.05),且观察组术后4周和8周的MMSE评分、CRT评分高于对照组,NIHSS评分低于对照组(P<0.05)。见表1。
表1 两组患者颅骨修补术前后MMSE、NIHSS、CRT评分的比较(,n=52)
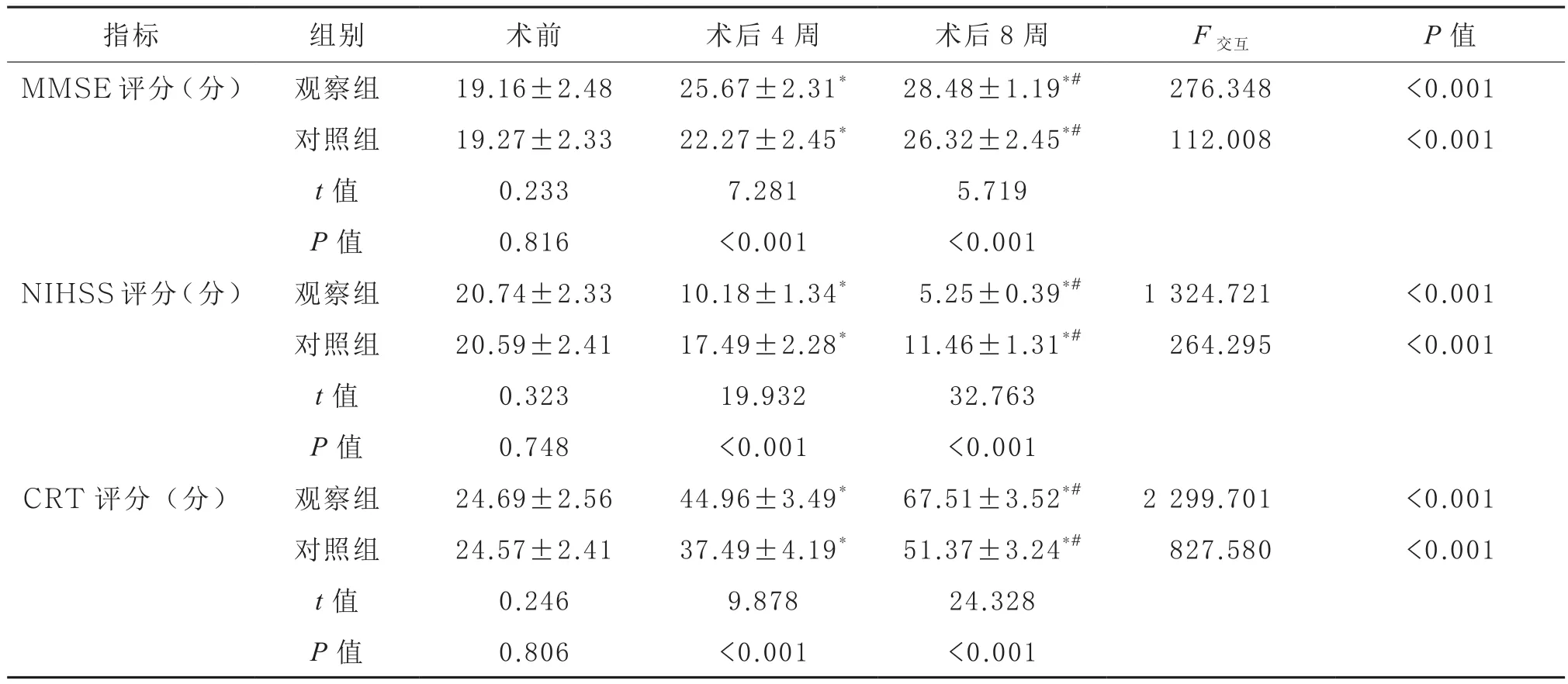
表1 两组患者颅骨修补术前后MMSE、NIHSS、CRT评分的比较(,n=52)
注:与本组术前比较:*P<0.05;与本组术后4周比较:#P<0.05
指标 组别 术前 术后4周 术后8周 F交互 P值MMSE评分(分) 观察组 19.16±2.48 25.67±2.31* 28.48±1.19*# 276.348 <0.001对照组 19.27±2.33 22.27±2.45* 26.32±2.45*# 112.008 <0.001 t值 0.233 7.281 5.719 P值 0.816 <0.001 <0.001 NIHSS评分(分) 观察组 20.74±2.33 10.18±1.34* 5.25±0.39*# 1 324.721 <0.001对照组 20.59±2.41 17.49±2.28* 11.46±1.31*# 264.295 <0.001 t值 0.323 19.932 32.763 P值 0.748 <0.001 <0.001 CRT评分(分) 观察组 24.69±2.56 44.96±3.49* 67.51±3.52*# 2 299.701 <0.001对照组 24.57±2.41 37.49±4.19* 51.37±3.24*# 827.580 <0.001 t值 0.246 9.878 24.328 P值 0.806 <0.001 <0.001
2.2 两组BHI比较 两组术前BHI差异无统计学意义(P>0.05);接受颅骨修补术治疗后,BHI均较同组术前有所升高(P<0.05),观察组术后4周和8周的BHI高于对照组(P<0.05)。见表2。
表2 两组患者颅骨修补术前后BHI的比较(,n=52)
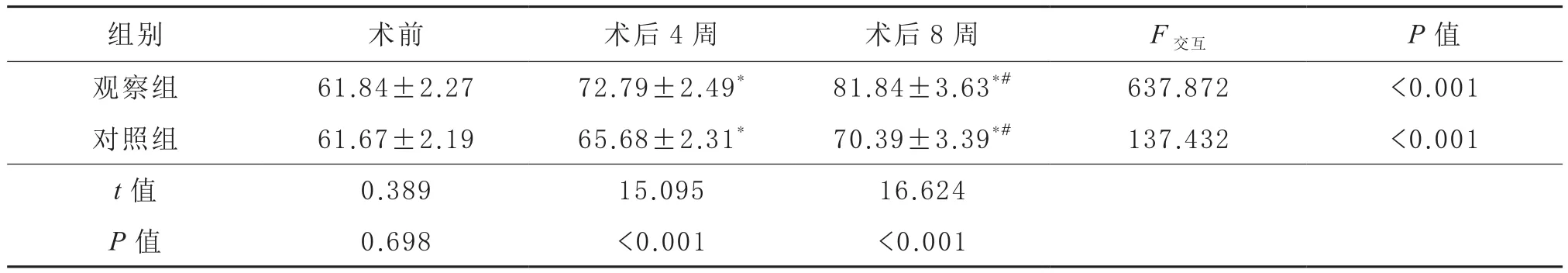
表2 两组患者颅骨修补术前后BHI的比较(,n=52)
注:与本组术前比较:*P<0.05;与本组术后4周比较:#P<0.05
组别 术前 术后4周 术后8周 F交互 P值观察组 61.84±2.27 72.79±2.49* 81.84±3.63*# 637.872 <0.001对照组 61.67±2.19 65.68±2.31* 70.39±3.39*# 137.432 <0.001 t值 0.389 15.095 16.624 P值 0.698 <0.001 <0.001
2.3 两组TTP、MTT及血流速度比较 术前两组TTP、MTT及ACA和MCA血流速度差异无统计学意义(P>0.05);术后8周两组上述指标均较同组术前有所改善(P<0.05)。术后8周两组比较MTT差异无统计学意义(P>0.05),观察组TTP和ACA、MCA血流速度的改善均优于对照组(P<0.05)。见表3。
表3 两组患者颅骨修补术前后TTP、MTT及血流速度的比较(,n=52)
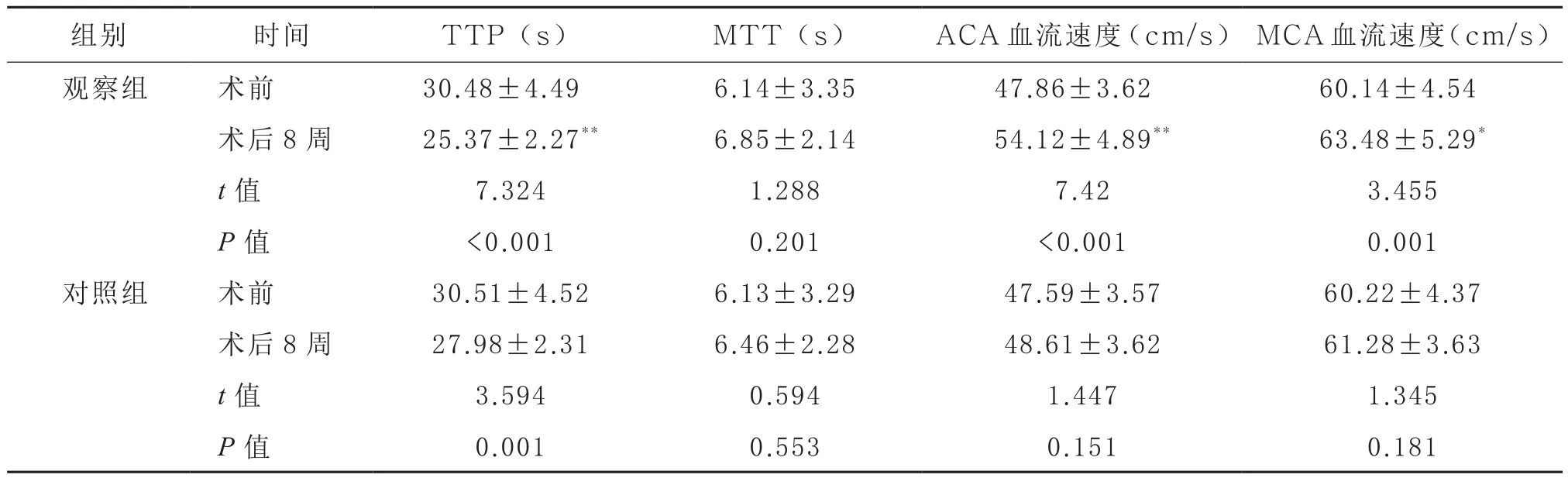
表3 两组患者颅骨修补术前后TTP、MTT及血流速度的比较(,n=52)
注:与对照组术后比较:*P<0.05,**P<0.001
组别 时间 TTP(s) MTT(s) ACA血流速度(cm/s) MCA血流速度(cm/s)观察组 术前 30.48±4.49 6.14±3.35 47.86±3.62 60.14±4.54术后 8 周 25.37±2.27** 6.85±2.14 54.12±4.89** 63.48±5.29*t值 7.324 1.288 7.42 3.455 P值 <0.001 0.201 <0.001 0.001对照组 术前 30.51±4.52 6.13±3.29 47.59±3.57 60.22±4.37术后 8 周 27.98±2.31 6.46±2.28 48.61±3.62 61.28±3.63 t值 3.594 0.594 1.447 1.345 P值 0.001 0.553 0.151 0.181
2.4 随访结果 观察组在5个月随访期间,1例出现咀嚼不适,1例切口感染,并发症总发生率为3.85%(2/52例);对照组随访期间发生脑出血2例,脑脊液漏2例,咀嚼不适3例,颞肌萎缩3例,头颅外观不对称2例,并发症总发生率23.08%(12/52例)。观察组并发症总发生率较对照组明显下降(χ2=8.254,P=0.004)。
2.5 颅内压 观察组与对照组术前颅内压差异无统计学意义,观察组术后8周颅内压低于对照组(P<0.05)。
表2 两组患者治疗前后颅内压的比较(, n=52, mmH2O)
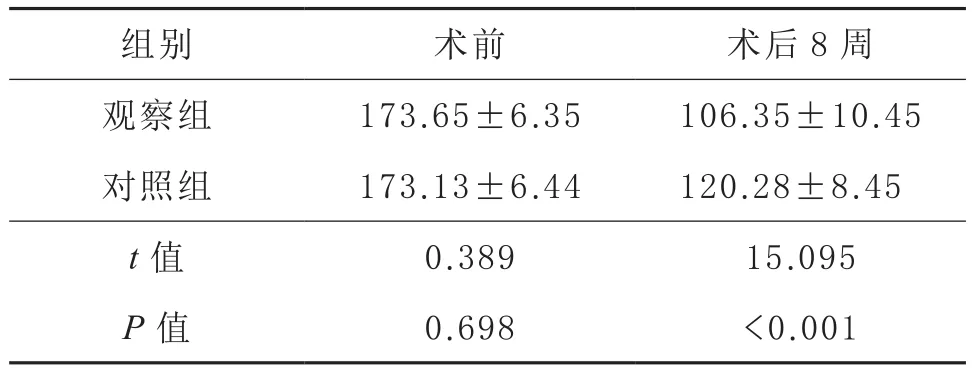
表2 两组患者治疗前后颅内压的比较(, n=52, mmH2O)
组别 术前 术后8周观察组 173.65±6.35 106.35±10.45对照组 173.13±6.44 120.28±8.45 t值 0.389 15.095 P值 0.698 <0.001
3 讨 论
重型颅脑损伤颅内高压患者采用去骨瓣减压术治疗,可有效降低颅内压,减少脑组织压迫,挽救患者生命,但术后容易破坏骨性颅腔完整性,促使脑组织移位塌陷,影响脑脊液正常循环,导致局部蛛网膜下腔闭塞,还使得大脑血管处于扭曲-伸直状态[4]。病情恶化还可导致颅内微循环障碍,引起脑功能紊乱[5]。而颅骨修补术能够恢复脑血流量,促使神经功能恢复,但在治疗时机选择上尚存在争议。
本研究结果显示超早期接受颅骨修补术的观察组术后4周和8周的MMSE评分、CRT评分高于对照组,NIHSS评分低于对照组,说明超早期颅骨修补术治疗更利于神经功能恢复,减轻对脑功能的影响[6]。我们选择去骨瓣减压术后4~6周行超早期颅骨修补术,由于两次手术间隔时间较短,能够有效改善脑血液调节功能和脑脊液循环,降低颅内压,减轻对脑组织的损伤[7-8]。晚期行颅骨修补术因长时间颅骨缺损,可导致脑组织受到外力影响而造成硬膜下积液、侧脑室移位、骨瓣区脑软化等并发症,不利于神经功能恢复。研究显示,相比于晚期进行颅骨修补术,早期手术在减轻神经功能损伤、改善认知功能、提高生活质量等方面具有明显优势[9]。此外,陈彧等[10]发现,颅骨缺损时,大气压可通过头皮软组织给予颅内正性压力,但当颅骨受损时,可引发动脉压改变,减少脑血流量。颅骨修补术对脑血流量和颅内压均可产生影响[11]。本研究中,两组患者接受颅骨修补术后,TTP、MTT、ACA血流速度、MCA血流速度均有所改变。而术后观察组TTP、ACA血流速度、MCA血流速度的改善均优于对照组,说明超早期颅骨修补术能够更有效地减轻舒张期血管收缩,减小血管阻力,加强微小血管舒张能力,从而增加脑血流量,改善脑循环。我们对颅内压的检测结果显示,观察组术后颅内压低于对照组,说明超早期手术能够恢复大脑正常解剖结构,恢复颅腔内正常容积,促使颅内压恢复,缓解神经系统功能损伤。分析其原因,颅脑损伤后3个月内是神经功能恢复的黄金期,通过超早期颅骨修补术能够隔离大气压对颅内压的影响,提高脑脊液循环速度,增加脑组织20%左右血流量[12]。从安全性角度分析,观察组虽有1例出现感染,1例出现咀嚼不适,但总并发症发生率低于对照组,说明超早期行颅骨修补术安全性更高。超早期行颅骨修补术能够降低因颅骨缺损引起的颅内压波动,稳定颅内压,改善脑脊液循环,从而减少术后咀嚼不适、颞肌萎缩、头颅外观不对称等并发症的发生[13]。
本研究初步显示,颅骨修补术能够改善血流速度和脑血流量,促使神经功能恢复,对于重型颅脑损伤致颅骨缺损患者治疗效果显著,手术安全性较高,可降低脑水肿、脑脊液漏的发生率。今后还需要增加样本量以进一步观察其效果。

