血清指标评估老年股骨粗隆间骨折术后预后△
刘胜才,朱令孝,郭建中,曾水平,林 健,王 勇
(吉安市中心人民医院骨科,江西吉安 343000)
老年人易跌倒,且多伴有骨质疏松,因此,骨折发生率较高。据调查显示,约一半以上的老年骨折为股骨粗隆间骨折[1]。股骨近端防旋髓内钉(proximal femoral nail anti-rotation,PFNA)具有创伤小、安全性高等特点,且患者骨折愈合快、髋关节功能恢复佳,已被多数学者认为是老年股骨粗隆间骨折的较好治疗方式[2,3]。但据临床观察,仍有部分患者术后髋关节功能恢复不佳。目前,应用于髋关节功能预测的指标主要有日本骨科协会(Janpanese Orthopaedic Associa⁃tion,JOA)髋关节功能评分和Zuckerman髋部骨折日常生活功能恢复量表(functional recovery scale,FRS)等,但上述量表存在一定主观性和滞后性[4],难以对术后髋关节功能进行早期预判。骨代谢指标,包括Ⅰ型前胶原氨基端前肽(procollagen typeⅠN-terminal propetide,PINP)、Ⅰ型胶原羧基端交联肽(C-termi⁃nal telopeptides of type I collagen,CTX)和骨钙素(os⁃teocalcin,OC),可反映患者的成骨细胞活动和骨形成等。有研究指出,髋关节发育不良与血清白细胞介素6(interleukin 6,IL-6)和肿瘤坏死因子α(tumor ne⁃crosis factor α,TNF-α) 水平较高有关[5]。基于此,有理由认为上述指标与老年股骨粗隆间骨折术后髋关节功能恢复有关。目前,鲜有研究分析老年股骨粗隆间骨折PFNA后髋关节功能恢复的风险因素,因此,开展本研究,分析术前和术后的骨代谢及炎症因子水平变化,及其与术后12个月髋关节功能的关系,以期为老年股骨粗隆间骨折PFNA后髋关节功能恢复提供预测指标。
1 资料与方法
1.1 纳入与排除标准
纳入标准:(1)年龄≥60岁;(2)经影像学检查确诊为股骨粗隆间骨折;(3)耐受麻醉和手术,接受PFNA治疗;(4)临床资料完整。
排除标准:(1)伴心、肝、肾等实质脏器功能严重异常;(2)恶性肿瘤;(3)伴骨代谢或炎症性疾病;(4)病理性骨折;(5)骨折后24 h入院接受治疗;(6)入院前接受过降钙素、双膦酸盐、糖皮质激素、抗生素等影响骨代谢和炎症因子的药物;(7)未遵医嘱进行功能锻炼。
1.2 一般资料
2015年2月—2020年3月,163例符合纳入和排除标准的老年股骨粗隆间骨折患者纳入研究,其中男性65例,女性98例;年龄61~83岁,平均(74.04±3.67)岁。本研究经吉安市中心人民医院医学伦理委员会批准,所有患者均知情同意。
1.3 手术方法
所有患者均行PFNA治疗。患者取平卧位,硬膜外麻醉,然后在大转子顶部近端5~8 cm处切开约5 cm左右,充分暴露大转子尖,在大转子顶端偏外侧和股骨髓腔曲线延伸部交汇点处插入髓腔导针,借助扩髓器扩髓后沿导针处置入PFNA主钉,将螺旋刀片置于股骨颈中部至股骨头软骨下5 mm的位置[6]。术后,给予常规抗凝、抗感染治疗,定期随访,给予功能锻炼建议。
1.4 评价指标
用Harris髋关节功能评分量表评价术后12个月的髋关节功能[7],其中评分90~100分为优,80~89分为良,70~79分为中,<70分为差。于术前和术后24 h的空腹肘部静脉血 5 ml,检测 PINP、CTX、OC、IL-6和TNF-α水平。
1.5 统计学方法
用R软件3.6.3版进行统计分析。计量资料以均数±标准差表示,符合正态分布的两组间比较用独立样本t检验;非正态分布时两组间比较用Mann-WhitneyU检验。计数资料比较用x2检验或Fisher精确检验。采用受试者工作特征(receiver operating characteristics,ROC)曲线评价PINP和IL-6评估老年粗隆间骨折术后髋关节功能的价值,采用逻辑回归分析老年粗隆间骨折术后髋关节功能的相关风险因素。P<0.05为差异有统计学意义。
2 结果
2.1 临床结果
163例术后12个月的Harris髋关节功能评分为(88.09±6.89)分,其中79例髋关节功能为优,56例髋关节功能为良,28例髋关节功能为可。根据术后12个月Harris髋关节功能评分将患者分为两组:欠佳组28例,优良组135例。
2.2 两组单项临床资料比较
两组单项临床资料比较见表1。欠佳组和优良组在性别构成、切口长度、术中出血量和骨折类型方面比较,差异均无统计学意义(P>0.05)。欠佳组的年龄、手术时间、术后引流量、术后负重时间和术前ASA分级Ⅲ+Ⅳ占比均高于优良组,差异均有统计学意义(P<0.05)。

表1 两组患者单项临床资料与比较
2.3 两组实验室检测结果与比较
两组骨代谢和炎症因子水平比较见表2。欠佳组的术前PINP、CTX水平显著高于优良组(P<0.05),但是,两组间术前OC、Il-6和TNF-α的差异无统计学意义(P>0.05)。欠佳组的术后PINP、CTX、IL-6和TNF-α水平均显著高于优良组(P<0.05),两组间术后OC的差异无统计学意义(P>0.05)。
表2 两组实验室检测结果(±s)与比较

表2 两组实验室检测结果(±s)与比较
images/BZ_24_204_1696_622_1762.pngimages/BZ_24_204_1829_622_1895.pngimages/BZ_24_622_1696_989_1762.pngimages/BZ_24_622_1829_989_1895.pngimages/BZ_24_989_1696_1245_1762.pngimages/BZ_24_989_1829_1245_1895.pngimages/BZ_24_1245_1696_1767_1762.pngimages/BZ_24_1245_1829_1767_1895.pngPINP(ng/ml) 术前43.40±2.4635.64±3.50<0.001images/BZ_24_1767_1696_2277_1762.pngimages/BZ_24_1767_1829_2277_1895.pngCTX(ng/ml)images/BZ_24_204_1961_622_2028.pngimages/BZ_24_622_1961_989_2028.pngimages/BZ_24_989_1961_1245_2028.pngimages/BZ_24_1245_1961_1767_2028.pngimages/BZ_24_1767_1961_2277_2028.pngOC(ng/ml)images/BZ_24_204_2094_622_2160.pngimages/BZ_24_622_2094_989_2160.pngimages/BZ_24_989_2094_1245_2160.pngimages/BZ_24_1245_2094_1767_2160.pngimages/BZ_24_1767_2094_2277_2160.pngIL-6(pg/ml)images/BZ_24_204_2227_622_2293.pngimages/BZ_24_622_2227_989_2293.pngimages/BZ_24_989_2227_1245_2293.pngimages/BZ_24_1245_2227_1767_2293.pngimages/BZ_24_1767_2227_2277_2293.pngTNF-α (pg/ml)images/BZ_24_204_2359_622_2426.pngimages/BZ_24_622_2359_989_2426.png术前术前术前术前images/BZ_24_989_2359_1245_2426.png0.47±0.12 17.16±1.67 32.88±9.50 55.88±9.30images/BZ_24_1245_2359_1767_2426.png0.42±0.12 16.34±2.31 34.78±7.63 56.10±9.90images/BZ_24_1767_2359_2277_2426.png0.047 0.076 0.328 0.913
2.4 PINP和IL-6预测老年粗隆间骨折术后髋关节功能的价值
PINP和IL-6评估老年粗隆间骨折术后髋关节功能的价值见表3和图1。术前PINP评估老年粗隆间骨折术后髋关节功能的ROC曲线下面积(AUC)高于术后 PINP,差异有统计学意义(Z=4.586,P<0.001)。术前PINP评估老年粗隆间骨折术后髋关节功能的ROC AUC高于术后IL-6,差异有统计学意义(Z=4.113,P<0.001)。

图1 PINP和IL-6评估老年粗隆间骨折术后髋关节功能的ROC曲线

表3 PINP和IL-6评估老年粗隆间骨折术后髋关节功能的价值
2.5 老年粗隆间骨折术后髋关节功能的Logistic回归分析
逻辑回归分析结果见表4。术后引流量(OR=1.209,P=0.04)、术前 PINP (OR=5.300,P=0.026)和术后IL-6(OR=1.679,P=0.039)是老年粗隆间骨折术后髋关节功能恢复不良的独立危险因素。
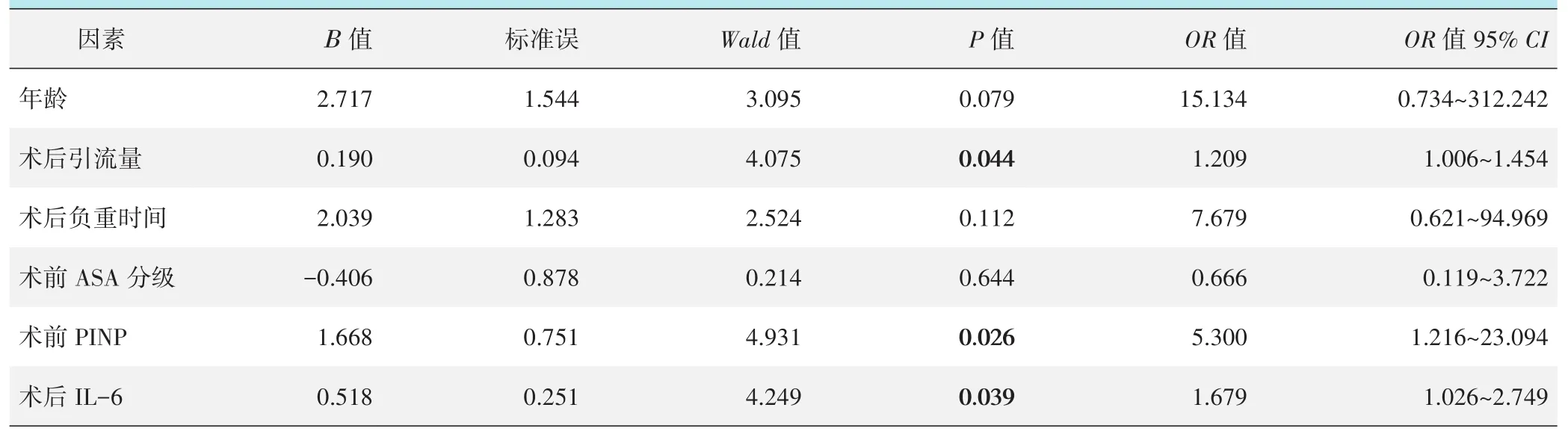
表4 老年粗隆间骨折术后髋关节功能的逻辑回归分析结果
3 讨论
PFNA虽可以解决老年粗隆间骨折问题,但术后3~12个月的髋关节功能仍难以恢复至伤前的状态。有调查显示,40%的患者难以独立行走,60%的患者生活难以自理[8,9],因此,及早了解患者髋关节功能恢复情况并及时给予有效干预有着重要意义,可有效提高患者术后的生活质量。然而,目前临床缺乏准确的指标用于预判老年股骨粗隆间骨折PFNA后髋关节功能。本研究主要分析骨代谢和炎症因子水平与老年股骨粗隆间骨折PFNA后髋关节功能的关系。
既往研究表明老年粗隆间骨折PFNA后髋关节功能不良发生率为10.87%[10],本研究结果显示老年粗隆间骨折PFNA后髋关节功能不良发生率为17.18%,高于既往研究结果,该差异可能与样本量大小有关。本研究结果显示欠佳组的术前PINP和CTX水平、术后PINP、CTX、IL-6和TNF-α水平、PINP和IL-6差值均高于优良组,为避免混杂因素影响分析结果,本研究进行了1∶1倾向性评分匹配,结果仅显示欠佳组的术前PINP、术后PINP和IL-6水平、IL-6差值均高于优良组,该结果提示上述指标与术后髋关节功能有关,或可用于早期预判老年股骨粗隆间骨折PFNA后髋关节功能。遂构建了术前PINP、术后PINP和IL-6、IL-6差值评估老年粗隆间骨折术后髋关节功能的ROC曲线,结果显示术前PINP评估老年粗隆间骨折术后髋关节功能的ROC AUC高于术后PINP,术后IL-6评估老年粗隆间骨折术后髋关节功能的ROC AUC高于IL-6差值,该结果提示术前PINP和术后IL-6对老年粗隆间骨折术后髋关节功能的评估价值较高。
为进一步阐明术前PINP和术后IL-6与老年粗隆间骨折术后髋关节功能的关系,本研究进行了Lo⁃gistic回归分析,结果显示术前PINP和术后IL-6均是老年粗隆间骨折术后髋关节功能的独立危险因素,其原因可能是PINP是骨转化的重要指标,其反映了Ⅰ型胶原合成速率,与成骨细胞活动和骨形成密切相关。术前PINP水平高表明患者可能存在骨质疏松及骨折延迟愈合[11,12],是老年粗隆间骨折术后髋关节功能的独立危险因素。IL-6与髋关节功能和活动能力有关[5]。老年股骨粗隆间骨折患者术后可能存在过度炎症反应,IL-6可反映机体的炎症状态,炎症过度有损于术后恢复[13],因此,术后IL-6可反映髋关节功能。此外,本研究结果还显示术后引流量是老年粗隆间骨折术后髋关节功能的独立危险因素,术后引流量可提示是否存在活动性出血,高术后引流量与术后失血有关,老年患者由于自身机能降低,造血能力减弱,不利于术后髋关节功能恢复。本研究结果显示年龄、术后负重时间、术前ASA分级与髋关节功能恢复无关,与既往报道结果存在一定差异[14-16],该差异可能与样本量大小有关,后续还需开展大样本、多中心研究予以验证。
本研究尚存在以下不足:(1)纳入研究样本量偏小,致使与既往文献报道结果存在一定差异,后续将开展前瞻性、大样本、多中心研究进行分析;(2)纳入研究的骨代谢和炎症因子个数有限,后续将纳入更多指标进行分析。
总之,术前PINP和术后IL-6水平高与老年粗隆间骨折PFNA术后髋关节功能不良有关。监测老年股骨粗隆间骨折患者术前PINP和术后IL-6,有利于早期预判髋关节功能恢复情况。

