三维超声监测特发性低促性腺激素性性腺功能减退症无精子患者睾丸体积对患者生精功能的预测价值
赵 然,詹维伟,柳 俊
(上海交通大学医学院附属瑞金医院北部院区,上海 201800)
特发性低促性腺激素性性腺功能减退症(idiopathic hypogonadotropic hypogonadism,IHH)是指促性腺激素释放激素合成、分泌或作用缺陷,或促性腺激素释放激素神经元迁移异常,导致垂体的促卵泡素(follicle-stimulating hormone,FSH)、黄体生成素(luteinizing hormone,LH)分泌不足,继而引起性功能低下,出现以青春期发育部分或全部缺失为特征的一种先天性遗传疾病,又称先天性低促性腺激素性性腺功能减退症[1]。国内尚缺乏发病数据,国外数据显示,IHH 的发病率为(1~10)/100 000,男女发病比例为5∶1[2],且男性患者多数表现为睾丸发育不良、体积偏小。由于IHH 男性患者的治疗目标是改善其睾丸功能,提高无精子患者的生育率,所以评估睾丸是否生精,对患者治疗后的生殖、生育有着重要意义。
目前,评估患者睾丸内有无精子最常用的技术手段为睾丸穿刺取精术,该方法虽然简单,但操作有创伤性,磁共振检查费用又相对昂贵,所以临床经常使用睾丸体积和性激素水平来评估睾丸是否存在生精。一般情况下,二维超声检查在睾丸体积评估中应用较普遍,但往往存在较大的误差。使用三维超声检查来进行睾丸体积测量则能够更好地避免二维单切面测量后使用椭圆体公式计算导致的误差[3-10]。血清FSH、LH及睾酮水平对预测睾丸生精功能有着重要的临床意义,但三者对不同病理类型无精子症的诊断准确率和结论也有所不同[11-14]。为此,本研究探讨采用三维超声检查测得的IHH 无精子男性患者的睾丸体积,以及血清性激素水平,在预测治疗后睾丸生精情况中的临床价值,以期为临床诊疗提供可靠的疗效依据。
资料与方法
一、研究对象
本研究选取2019年1 月至8 月期间在我院接受微量泵脉冲输注促性腺激素释放激素(戈那瑞林)治疗12 周的IHH 无精子男性患者,年龄为16~37 岁,平均年龄为(23±5)岁,所有患者均根据2002年美国临床内分泌医师协会诊断标准确诊,且临床资料完整。在治疗前及治疗第12 周后,采用三维超声检查检测患者的睾丸体积,同时检测其血清FSH、LH、睾酮水平,并记录其睾丸生精情况。
二、方法
1.睾丸体积测量:采用百胜Mylab 60 超声诊断仪,线阵探头频率为7~10 MHz,容积高频探头频率为6.8 MHz。检查时患者取仰卧位,嘱其将阴茎向上拉至耻骨上方,将三维探头套上消毒塑料袋后轻放置睾丸上扫查,启动体积自动测量技术程序,使用轴线法,以A 平面为测量基准平面,睾丸长径为旋转轴,选择旋转步长为30°,使用手动方式勾画睾丸边界6 次,系统通过积分自动计算睾丸体积(见图1)。每个睾丸重复测量3 次后取体积平均值。根据患者睾丸体积诊断IHH 的标准为,隐睾或体积在1~3 mL 之间的,常提示IHH 诊断;体积≥4 mL的,常提示青春发育延迟或部分性IHH[15]。
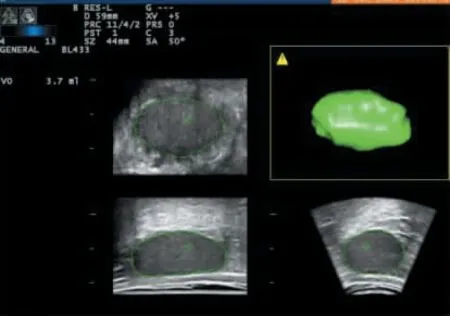
图1 三维超声检查测量睾丸体积
2.外周血性激素测定:患者采用的是我院自行研制的微量脉冲输注系统皮下持续脉冲输注戈那瑞林治疗,戈那瑞林冻干粉针剂100 μg/瓶(国药准字H10960064)购自安徽丰原药业股份有限公司(马鞍山药厂),执行国药标准[WSI-(X-016)-2006Z],微量脉冲输液泵(规格型号LF-S-1-1)来自上海微创生命医学科技有限公司[16]。患者治疗时间至少为108 周,于治疗前、第3 天、第12 周、第24 周等来医院复查身高、体重、体脂、皮脂厚度和性发育情况及性激素等实验室检查。本研究对患者治疗前及第12 周时进行性激素水平监测,监测2 个脉冲周期内的LH、FSH 水平,采血时间分别为脉冲输注后0、25、45、90、115 和180 min,于135 min时测睾酮、游离睾酮。IHH 患者性激素诊断标准为,FSH 和LH 水平低或正常;睾酮水平≤3.47 nmol/L(100 ng/dL)[17-18]。
3.精液监测:对治疗后有精液产生的患者,收集其精液进行全自动精液质量分析,记录精子计数(正常值>39/mL)。
三、统计学方法
本研究采用Graphpad Prism 9 软件进行t 检验、相关性分析和多因素Logistic 回归分析,计算受试者操作特征曲线下面积(area under the curve,AUC),确定最佳临界值,计算灵敏度及特异度。文中描述性数据均用平均值±标准差表示。显著性水平设置为α=0.05,P<0.05 表明差异具有统计学意义。
结果
一、2 组间睾丸体积及激素水平变化比较
治疗12 周后生精组与未生精组的睾丸体积整体均增大(见图2),生精组治疗前的睾丸体积及治疗前后的血清睾酮水平增量均大于未生精组,差异有统计学意义(P<0.05)(见表1)。而2 组间治疗前后的睾丸体积增量及FSH、LH 水平增量无统计学意义(P>0.05)。
表1 2 组睾丸体积增量及激素水平变化比较( )
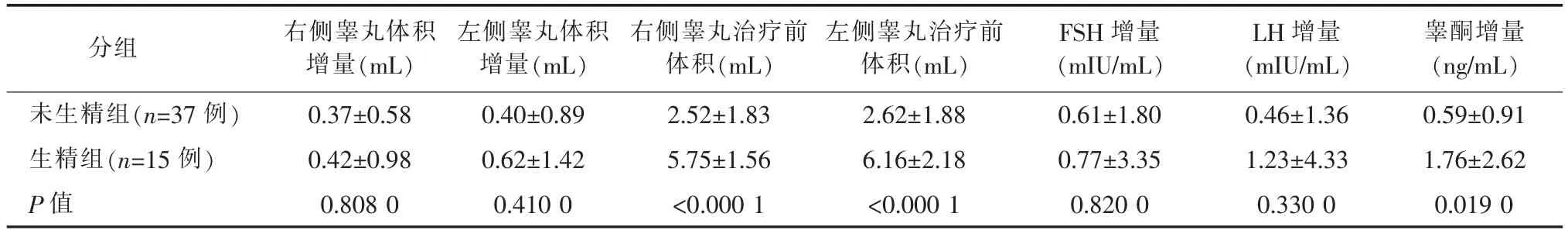
表1 2 组睾丸体积增量及激素水平变化比较( )
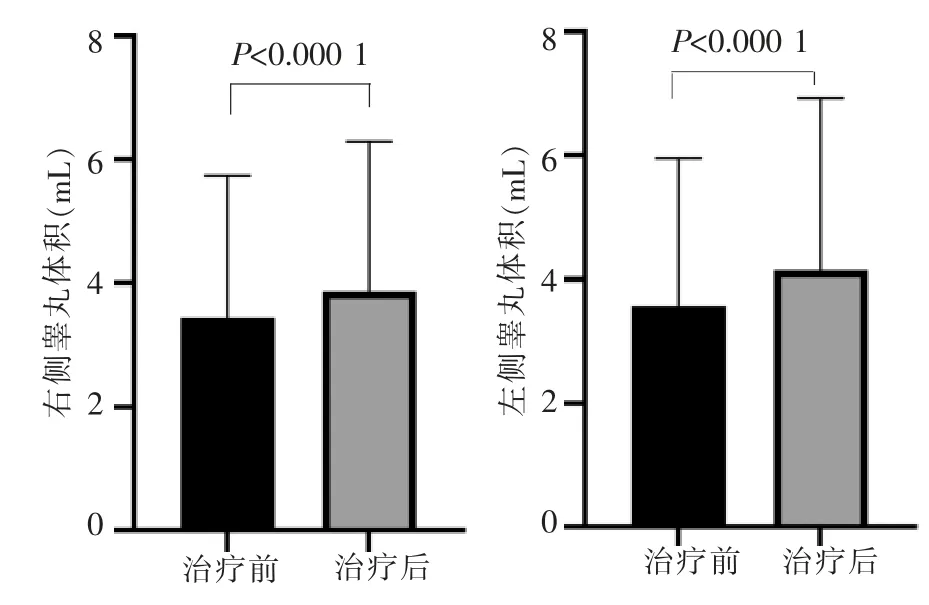
图2 IHH 无精子患者治疗12 周的三维超声睾丸体积测值
二、治疗前后睾丸体积及增量、性激素水平变化与治疗后生精间的相关性分析
本研究表明,IHH 无精子患者治疗前后的右侧睾丸体积增量[(0.40±0.72)mL],与睾酮增量[(1.76±2.62)ng/mL]呈正相关(r=0.444,P=0.001),而与FSH增量(r=0.033,P=0.815)、LH 增量(r=-0.015,P=0.914)无关;治疗前后的左侧睾丸体积增量为[(0.55±0.77)mL],与睾酮水平增量(r=0.433,P=0.001)呈正相关,而与FSH 水平增量(r=0.266,P=0.057)、LH 水平增量(r=0.199,P=0.156)无关。
三、影响IHH 无精子患者生精的因素
以治疗前的右侧、左侧睾丸体积及治疗前后的睾酮水平增量为自变量(均为连续性变量),以患者有无生精为因变量(赋值:有=1,无=0),进行多因素logistic 回归分析,结果显示,右侧治疗前睾丸体积、左侧治疗前睾丸体积及睾酮水平增量是IHH 无精子患者生精的影响因素(P<0.05)(见表2),提示治疗前睾丸体积及治疗前后的睾酮水平增量对预测患者治疗后睾丸生精情况有一定价值。
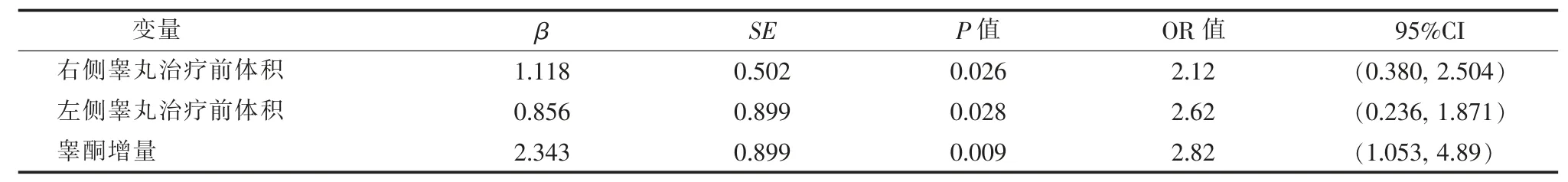
表2 52 例IHH 无精子患者生精影响因素的多因素logistic 回归分析
四、受试者操作特征曲线分析
右侧及左侧睾丸治疗前体积预测治疗后生精的AUC 为0.902、0.857,最佳临界值为3.75 mL、3.50 mL,灵敏度为93.33%、99.80%,特异度为75.68%、81.08%;治疗后睾酮水平增量预测生精的AUC 为0.920,最佳临界值为2.35 ng/mL,灵敏度为80.00%,特异度为97.30%。
讨 论
睾丸体积中98%是由生精小管构成的,睾丸体积与睾丸生精状态高度相关。近年来,睾丸穿刺取精术成为检测睾丸是否存在生精的有效方法之一,但因其有创性,容易造成生精上皮出现不可逆损伤,睾丸生精小管对缺血感染等损伤非常敏感,可引起生精细胞减少、睾丸体积变小。Tsujimura 等[19]的研究表明,睾丸体积在一定程度上提示了睾丸取精的成功率,睾丸体积越小,睾丸内取出精子的可能性越低。IHH 患者大多数睾丸体积偏小,所以,三维超声监测睾丸体积及性激素水平检测则避免了有创检查,更适用于IHH 无精子患者治疗后睾丸生精功能的评价。
关于睾丸体积、性激素水平对于睾丸生精功能的预测,已有很多文献报道。唐文豪等[20]的研究表明,非梗阻性无精子症患者行睾丸活检获得精子的可能性与其睾丸体积呈正相关,与FSH 水平呈负相关。刘永章等[21]的研究表明,曲精小管发育不全(克氏综合征)患者的睾丸体积大小与其血FSH、LH 水平呈负相关,与睾酮水平呈正相关。但有关预测IHH 无精子患者治疗后睾丸生精情况的研究较少。本研究回顾性分析了52 例IHH 无精子患者治疗前后使用三维超声检查测得的睾丸体积大小及血性激素水平变化,结果发现,在生精组和未生精组中,治疗前后的睾丸体积增量与睾酮水平增量呈正相关(P<0.05),而与FSH、LH 水平增量无关(P>0.05)。对影响患者睾丸生精的因素进行多因素logistic 回归分析结果表明,治疗前睾丸体积和治疗前后睾酮增量是IHH 无精子患者治疗后生精的影响因素。生精组治疗前右侧睾丸体积为(5.74±1.56)mL,治疗前左侧睾丸体积为(6.16±2.18)mL,治疗前睾丸体积越大,患者治疗后越容易生精。按照IHH 睾丸体积诊断标准判断,生精组患者多数为青春发育延迟或部分性IHH,故这部分患者治疗后生精的可能性更大。
睾丸功能的恢复和能够生精对患者生殖及心理能够起到很大的激励作用[22]。治疗前睾丸体积的精确测量是预测治疗后是否能生精的关键所在,此过程中三维超声技术以其特有的成熟性及特有的体积测量功能为睾丸体积的精准测量提供了可能。但由于本研究的随访数据样本较少且观察时间有限(仅观察了治疗后12 周的患者),结果有一定的局限性。IHH 患者的治疗时间一般为108 周,故今后笔者团队将会对患者做进一步的追踪和随访。
总之,三维超声检查测得的IHH 无精子患者的治疗前睾丸体积,以及治疗前后血清睾酮水平增量,对预测其治疗后睾丸生精功能有一定价值,且治疗前睾丸体积预测生精的灵敏度高于治疗前后的睾酮水平增量,对临床治疗有一定的指导意义。

