采用甲状腺专用表面线圈的术前多参数MRI特征对甲状腺癌区域淋巴结转移状态的预测价值
谢永生,王士旭,张妙如,刘周,胡尔曼·巴合提别克,梁龙飞,龙莉,邓文明,魏明辉*,罗德红,3*
近年来,中国乃至世界范围内甲状腺癌的发病率呈逐渐上升趋势,在我国城市地区女性人群中位居所有恶性肿瘤的第4位[1-2]。临床上对于分化型甲状腺癌(包括乳头状癌和滤泡状癌)主要以外科治疗为主,采取甲状腺癌根治术及颈部淋巴结清扫术[3]。甲状腺癌淋巴结转移是影响患者生存期、局部复发和远处转移的危险因素之一[4-6]。因此,通过完善的术前检查对转移淋巴结进行精确诊断具有重大临床意义,协助外科医生制定最佳的淋巴结清扫范围和术后辅助治疗方式。
随着MRI硬件、软件的不断发展,扫描序列的不断完善优化,MRI逐渐成为评估甲状腺癌区域淋巴结转移的重要手段[7-10]。目前临床上对甲状腺的MRI扫描多采用传统的头颈联合容积线圈,此种线圈对于甲状腺、颈部淋巴结等软组织的成像质量较差,影响诊断效果。随着技术成熟,颈部表面线圈的临床应用越来越多。有研究表明,表面线圈用于颈部浅表软组织(如甲状腺)的成像可以获得比容积线圈更好的图像均匀度和信噪比,提高临床诊断图像的质量[11-12]。国内目前采用甲状腺专用表面线圈的MRI技术应用较少,本文主要目的是对采用甲状腺专用表面线圈的术前MRI影像资料与术后病理结果进行对照分析,探讨甲状腺癌转移淋巴结的MR鉴别征象,进而为患者的外科手术方式及后续治疗方案的选择提供依据。
1 材料与方法
1.1 一般资料
回顾性分析2018年12月至2020年5月于中国医学科学院肿瘤医院深圳医院经手术病理证实为甲状腺癌的临床影像资料。纳入标准:(1)术后病理为甲状腺癌;(2)术前2周内行颈部MRI平扫+增强扫描,且影像资料完整;(3)手术方式为甲状腺病灶切除+颈部淋巴结清扫术,且清扫的淋巴结有明确病理结果。排除标准:(1)术前甲状腺病灶有放化疗或其他治疗史;(2)合并其他恶性肿瘤;(3)术前MRI图像质量不佳,不能用于分析。最终纳入甲状腺癌患者51例,其中乳头状癌50例,滤泡状癌1例,男性17例,女性34例,平均年龄(38.8±12.4)岁。本研究经本院伦理委员会审批通过。
1.2 MRI扫描方案
采用GE 3.0 T超导磁共振成像扫描仪(GE Discovery MR 750w),8通道甲状腺专用表面线圈(苏州众志,Medcoil TL80)。患者体位为头先进、仰卧位,头部轻微后仰以贴合线圈,将甲状腺充分暴露,嘱患者在扫描过程中平静呼吸,避免吞咽、咳嗽等动作。(1)常规MRI扫描:扫描范围口咽部至主动脉弓上1~1.5 cm,T1WI采用PROPELLER序列(TR 527 ms,TE 7.8 ms)、T2WI采用PROPELLER抑脂序列(TR 5619 ms,TE 54 ms)、冠状位T2WI采用PROPELLER序列(TR 2056 ms,TE 76 ms),层厚3.5 mm,层间距2 mm,FOV 20 cm×20 cm,矩阵256×256,激励次数(NEX)1.5,层数24。(2)扩散加权成像(dif f usion weight ed imaging,DWI):采用STIR序列,b值取0、700 s/mm²,TR 3480 ms,TE 73.4 ms,层厚4 mm,矩阵128×96。DWI原始图像经工作站后处理获得ADC图。(3)动态增强扫描:采用3D-LAVA-DCE序列,TR/TE=4.4/1.6 ms,层厚4.0 mm,矩阵192×192,FOV不变,设定重复扫描50期,每期扫描时间7 s,首期为平扫,平扫结束后经肘静脉推注对比剂钆特酸葡胺(Gd-DOTA,Guer bet,法国),剂量0.2 mmol/kg,注射速率2.5 mL/s,对比剂注射完后以相同速率10 mL生理盐水进行冲洗,随后连续扫描。
1.3 颈部淋巴结分区
颈部淋巴结的区域位置描述采用欧洲放射肿瘤学协会2013年制定的新颈部淋巴结十分区标准[13]。Ⅰ区:颏下及颌下淋巴结;Ⅱ区:颈上深组淋巴结;Ⅲ区:颈中深组淋巴结;Ⅳ区:颈下深组淋巴结;Ⅴ区:颈后三角区淋巴结;Ⅵ区:甲状腺、气管周围淋巴结;Ⅶ区:咽后淋巴结;Ⅷ区:腮腺淋巴结;Ⅸ区:面颊部淋巴结;Ⅹ区:枕后淋巴结。
1.4 图像分析
根据患者手术记录中所清扫的淋巴结区域,选取术前MRI图像上对应区域内短径最大的淋巴结进行观察分析。在不知晓淋巴结病理结果的前提下(双盲法),由一名低年资和一名高年资放射科医师在PACS系统终端阅片,观察记录各清扫分区内最大短径淋巴结的位置、信号、大小、纵横比、形状、边缘、强化程度、是否囊变、ADC值、动态增强曲线等。淋巴结的T1WI及抑脂T2WI信号分为均匀信号和混杂信号,以同层面肌肉信号作为等信号,混杂信号定义为淋巴结内部信号不均匀,不均匀范围大于最大截面积的20%。淋巴结强化程度以正常甲状腺背景强化为基准,若淋巴结末期强化程度低于正常甲状腺为轻度强化,高于或等于正常甲状腺为明显强化。当两位医师的诊断意见不一致时,相互讨论得出一致结果。随后与病理结果对照(揭盲),若病理提示该分区内存在淋巴结转移,则将此分区内最大短径淋巴结视为转移淋巴结;若病理提示该分区内无淋巴结转移,则将此分区内最大短径淋巴结视为非转移淋巴结。
淋巴结的大小、ADC值及动态增强曲线测量方法。在抑脂T2WI轴位图像上选定淋巴结横截面积最大的层面,测量其长径、短径(纵横比=长径/短径);同时在对应的ADC图、动态增强图像层面上勾画ROI,测量ADC值和时间-信号强度曲线(t ime-signal int ensit y cur ve,TIC),勾画ROI时注意避开囊变、坏死、出血及钙化区域,ROI固定范围约3 mm×3 mm。TIC分为三型[14]:Ⅰ型流入型,动态增强信号强度持续升高,在中后期的增强幅度超过10%;Ⅱ型平台型,动态增强早期信号强度达到峰值后,在中后期保持相对恒定,其上升或下降幅度在10%以内;Ⅲ型流出型,动态增强早期信号强度达到峰值后,在中后期的下降幅度超过10%。
1.5 统计学方法
应用SPSS 22.0进行统计分析。对于符合正态分布的计量资料,采用均数±标准差表示,两组间比较采用t检验;对于非正态分布的计量资料,采用中位数(四分位数间距)表示,两组间比较分析采用Mann-Whit ney U检验。对于计数资料,两组间比较采用χ2检验。多因素逻辑回归分析用于建立转移淋巴结的预测模型,ROC曲线用于评估预测模型的诊断效能。P<0.05为差异具有统计学意义。
2 结果
2.1 甲状腺癌患者术后病理结果
纳入研究的甲状腺癌患者51例,平均年龄(38.8±12.4)岁,其中男性17例(33.3%),女性34例(66.7%);淋巴结转移36例(70.6%),无淋巴结转移15例(29.4%);乳头状癌50例,滤泡状癌1例;伴桥本氏甲状腺炎13例(25.5%);手术清扫淋巴结135个分区,因此135枚各区的最大短径淋巴结纳入研究,其中转移淋巴结74枚(54.8%),非转移淋巴结61枚(45.2%)。甲状腺癌患者临床病理资料见表1。伴与不伴淋巴结转移的两组甲状腺癌患者在性别、年龄、病理类型上不存在差异(P>0.05)。

表1 伴与不伴淋巴结转移的两组甲状腺癌患者临床病理资料比较Tab.1 Comparison of theclinicopathological characteristicsin casesof thyroid cancer with/without lymph nodesmetastasis
2.2 转移淋巴结与非转移淋巴结的术前MRI征象分析
淋巴结的位置、长径、短径、纵横比、ADC值、T1WI信号、抑脂T2WI信号、形状、边缘、是否囊变、强化程度、动态增强曲线的分布情况见表2。根据K-S检验分析,长径、短径、纵横比、ADC值的数据分布属于非正态分布,采用中位数(四分位数间距)表示,两组间比较分析采用Mann-Whit ney U检验。其余数据两组间比较采用χ2检验。

表2 转移淋巴结与非转移淋巴结的MRI征象比较Tab.2 Comparison of the MRIfeatures between non-metastatic and metastatic lymph nodes
转移淋巴结的位置分布:位于Ⅲ区11枚(14.9%),Ⅳ区22枚(29.7%),Ⅴ区4枚(5.4%),Ⅵ区37枚(50%);转移与非转移淋巴结的位置分区差异无统计学意义(P=0.316)。转移淋巴结的TIC为Ⅰ型5枚(6.8%),Ⅱ型36枚(48.6%),Ⅲ型33枚(44.6%),大部分为Ⅱ+Ⅲ型(93.2%),但转移与非转移淋巴结的TIC类型差异无统计学意义(P=0.623)。单因素分析表明,长径、短径、ADC值、T1WI信号、抑脂T2WI信号、形状、边缘、是否囊变、强化程度等影响因素在转移与非转移淋巴结之间存在显著差异(P<0.05)。转移与非转移淋巴结MRI图像见图1、2。

图1 男,28岁,甲状腺乳头状癌,白箭所示右颈Ⅵ区转移淋巴结,边界清楚,类圆形,长短径约8.8 mm×8.0 mm,T1WI呈混杂信号(A),抑脂T2WI呈混杂信号(B),增强扫描不均匀明显强化(C),DWI呈高信号(D),ADC值约0.70×10-3 mm2/s(E),TIC曲线为Ⅱ型平台型(F) 图2 女,46岁,甲状腺乳头状癌,白箭所示左颈Ⅳ区非转移淋巴结,卵圆形,边界清楚,长短径约9.8 mm×6.2 mm,T1WI呈均匀等信号(A),抑脂T2WI呈均匀高信号(B),增强扫描轻度强化(C),DWI呈高信号(D),ADC值约0.68×10-3 mm2/s(E),TIC曲线为Ⅲ型流出型(F)Fig.1 A 28-year-old man with papillary thyroid carcinoma,the white arrow represented a metastatic lymph node located in right levelⅥ,with round and clear boundary,the long and short diameter was 8.8 mm×8.0 mm,T1WI and fat-suppression T2WI showed mixed signal(A,B),with heterogeneous strength enhancement(C),DWIshowed high signal(D),ADC value was about 0.70×10-3 mm2/s(E),TIC curve was typeⅡ(F).Fig.2 A 46-year-old woman with papillary thyroid carcinoma,the white arrow represented a metastatic lymph node located in left levelⅣ,with oval and clear boundary,the long and short diameter was 9.8 mm×6.2 mm,T1WIshowed homogeneousequal signal(A),fat-suppression T2WIshowed homogeneoushigh signal(B),with slightly enhancement(C),DWIshowed high signal(D),ADC value was about 0.68×10-3 mm2/s(E),TIC curve was typeⅢ(F).
多因素逻辑回归分析发现,抑脂T2WI信号、强化程度、ADC值是预测转移淋巴结的独立影响因素。联合这3个MR特征构建转移淋巴结的预测模型,其ROC曲线见图3,AUC为0.93(95%CI:0.89~0.97),敏感度为82.4%,特异度为88.5%。以ADC值单独预测转移淋巴结的ROC曲线见图4,曲线下面积为0.64(95%CI:0.55~0.74),敏感度为65.6%,特异度为66.2%,截断值(cut-of f val ue)为0.91×10-3mm2/s。以抑脂T2WI信号单独预测转移淋巴结的ROC曲线见图5,其曲线下面积为0.74(95%CI:0.65~0.83),敏感度为97.3%,特异度为50.8%。以强化程度单独预测转移淋巴结的ROC曲线见图6,其曲线下面积为0.76(95%CI:0.67~0.84),敏感度为74.3%,特异度为77.0%。联合3个MR参数的预测模型诊断效能高于三者单独诊断时的效能。

图3 联合3个MR征象预测转移淋巴结的ROC曲线 图4 ADC值单独预测转移淋巴结的ROC曲线 图5 抑脂T2WI信号单独预测转移淋巴结的ROC曲线 图6 强化程度单独预测转移淋巴结的ROC曲线Fig.3 The ROC curve of three combined MR features.Fig.4 The ROC curve of ADCvalue.Fig.5 The ROC curve of fat-suppression T2WIsignal.Fig.6 The ROCcurve of enhancement.
2.3 伴与不伴桥本氏甲状腺炎的Ⅵ区淋巴结MRI征象分析
51例甲状腺癌患者中,13例伴有桥本氏甲状腺炎。本研究中Ⅵ区淋巴结共61枚,其中伴桥本氏甲状腺炎的Ⅵ区淋巴结共19枚。伴与不伴桥本氏甲状腺炎的两组Ⅵ区淋巴结统计分析结果见表3。
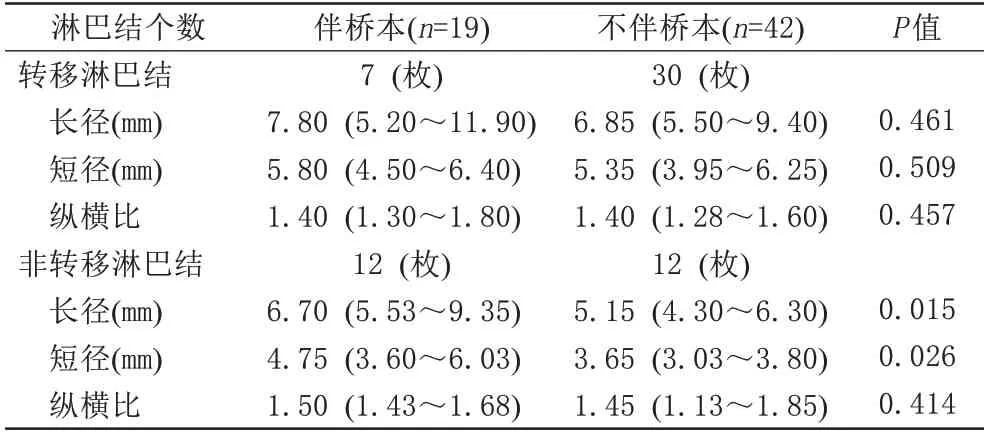
表3 伴与不伴桥本氏甲状腺炎的两组甲状腺癌患者Ⅵ区淋巴结大小比较Tab.3 Comparison of the levelⅥlymph nodes in cases of thyroid cancer complicated with/without Hashimoto's thyroiditis
Ⅵ区转移淋巴结的长径、短径、纵横比在伴桥本与不伴桥本之间差异没有统计学意义(P>0.05)。Ⅵ区非转移淋巴结的长径、短径在两组之间的差异具有统计学意义(P<0.05),伴桥本的Ⅵ区非转移淋巴结其长径、短径均大于不伴桥本组。
3 讨论
甲状腺癌在世界范围内的发病率不断上升,其中分化型甲状腺癌属于低度恶性肿瘤,预后较好,10年生存率可达90%以上,但由于甲状腺丰富的淋巴结网,早期容易发生淋巴结转移[15-16]。淋巴结转移是影响甲状腺癌患者预后、复发的重要危险因素,因此术前精确诊断转移淋巴结有助于制定最佳的淋巴结清扫范围,从而减少患者复发的风险、改善预后。
超声、CT和MRI是甲状腺病变的主要检查方法。超声具有操作方便、无辐射、价格便宜等优势,能基本满足诊断要求;但在评估甲状腺癌转移淋巴结方面其准确性并不高[17-18],超声诊断结果也与医师的个人技术和临床经验密切相关。CT可在短时间内进行大范围的检查判断有无远处转移,并对钙化敏感,但软组织分辨率不高、对病灶的侵犯范围显示欠清楚,且存在一定的辐射问题。MRI具有多参数、多功能、多序列成像的特点且软组织分辨率高、无辐射,目前在甲状腺病变中的应用也越来越广。国内临床上MRI检查颈部线圈大多采用传统的头颈联合容积线圈,成像质量不满意,影响疾病的诊断[12]。本研究采用8通道甲状腺专用表面线圈能够获得高质量的甲状腺、淋巴结的诊断图像。
3.1 术前MRI各参数对转移与非转移淋巴结的预测价值
本研究回顾性分析了51例甲状腺癌患者的术前MRI影像资料,并与术后病理结果对照,总结分析转移淋巴结与非转移淋巴结的MRI影像特征。单因素分析表明,转移淋巴结表现为更大的长短径、更低的ADC值、T1WI和抑脂T2WI呈混杂信号、类圆形、边缘毛糙、常伴囊变、明显强化等特点,部分结论与李勐等[19]、项昆等[20]、Wang等[10]的研究基本一致。经多因素逻辑回归分析发现,抑脂T2WI混杂信号、明显强化、低ADC值(<0.91×10-3mm2/s)是转移淋巴结的独立预测因子,联合这3个MRI征象所建立的预测模型具有较高的预测效能,其AUC为0.93,敏感度为82.4%,特异度为88.5%。囊变作为甲状腺癌转移淋巴结的特异性征象[20-21],目前已经得到广大放射科医师的一致认可,本研究中12枚伴有囊变的淋巴结均为转移淋巴结。而“是否囊变”在多因素逻辑回归分析中被剔除,其原因可能是本研究中囊变病例较少,虽然特异度为100%,但敏感度低。既往的一项研究发现[9],淋巴结相互融合、明显强化是甲状腺癌转移淋巴结的独立预测因子,其中明显强化这一征象与本研究相一致。
3.2 DWI对转移与非转移淋巴结的预测价值
DWI是能够在活体状态下检测微观水分子运动状态的成像方法,恶性组织细胞增殖活跃,细胞密度高,核质比增加,血管外细胞外间隙减少,水分子扩散受限,同时由于大分子蛋白的吸附作用和生物膜结构的阻挡也在一定程度上限制了水分子的扩散,从而导致恶性病灶DWI信号增高、ADC值降低,可通过测量ADC值定量分析组织内水分子扩散受限程度。目前DWI已经广泛应用于全身各器官肿瘤病变、淋巴结病变的诊断和鉴别诊断。相关文献表明[22-23],颈部转移淋巴结的ADC值明显低于非转移淋巴结,当ADC截断值为1.02×10-3mm2/s[23],可以获得较好的敏感度和特异度。在本研究中,ADC值低于0.91×10-3mm2/s提示为转移淋巴结,与上述文献大致相同,但其敏感度和特异度较低,分别为65.6%、66.2%,可能是因为转移和非转移淋巴结的ADC值存在一定的重叠,这与Seber等[24]的研究相一致。黄涛等[25]研究发现,随着DWI中b值(400、600、800、1000 s/mm2)的不断升高,鼻咽癌转移与非转移淋巴结的ADC值呈不断减少趋势;且当b=800 s/mm2时,其ADC值对于淋巴结良恶性的鉴别诊断价值最大。但Wang等[26]研究表明,高b值(2000 s/mm2)对甲状腺结节良恶性的鉴别能力优于低b值。目前各项研究对于DWI中b值的最佳取值范围存在一定的分歧,可能与不同的成像设备、不同的DWI扫描序列及测量方法有关。随着b值的增高,其ADC值的诊断敏感度会降低,但特异度升高。本研究中b值采用700 s/mm2,属于较低b值,所测得淋巴结ADC值往往会大于采用高b值的情况,其预测效能也并不理想,需要进一步验证其他b值情况下ADC值的鉴别诊断价值。
3.3 磁共振动态增强扫描对转移与非转移淋巴结的预测价值
MR动态增强扫描(MR dynamic contrast enhancement,MR-DCE)能够反映病变的微血管分布和血流灌注情况。目前已有相关研究将DCE用于鉴别甲状腺结节的良恶性[14,27],但笔者尚未发现DCE在诊断甲状腺癌转移淋巴结方面的研究文献。马小梅等[28]对直肠癌肠系膜内淋巴结的MR-DCE研究发现,转移淋巴结的TIC类型多为Ⅱ+Ⅲ型,非转移淋巴结多为Ⅰ型,部分结果与本研究一致。本研究中转移淋巴结的TIC类型大部分为Ⅱ+Ⅲ型(93.2%),转移与非转移淋巴结之间的TIC类型无明显差异,没有差异的原因可能是本研究只将TIC粗略地分作三型,未对TIC的定量参数如最大强化率、流入/流出速率、达峰时间等进行细致分析,这有待于下一步的继续研究。
3.4 甲状腺癌伴桥本氏甲状腺炎时对诊断淋巴结转移的影响
桥本氏甲状腺炎,又称为慢性淋巴细胞性甲状腺炎,是一种自身免疫性甲状腺炎。MRI表现为甲状腺弥漫性增大,边缘不规则可有分叶,边界清楚,T1WI及T2WI上信号不均匀,可见多发小斑片状T2WI稍高信号。本研究51例甲状腺癌患者中13例伴有桥本氏甲状腺炎,伴有桥本的Ⅵ区非转移淋巴结其长径、短径均大于不伴桥本组,伴桥本的Ⅵ区非转移淋巴结短径中位数为4.75 mm,大于普遍认可的正常Ⅵ区淋巴结短径上限3 mm。因此,在临床工作中,当甲状腺癌合并桥本氏甲状腺炎时,Ⅵ区出现的肿大淋巴结并不一定是转移淋巴结,需根据淋巴结的其他MR特征综合判断。
3.5 研究的局限性
本研究尚存在一定的不足之处。(1)本文为回顾性研究,存在一定的数据偏倚,且样本量不大。(2)鉴于淋巴结的术前MRI定位与术后病理进行一一对应非常困难,本文中将各淋巴结分区内最大短径淋巴结作为转移或非转移淋巴结,并且较小的转移淋巴结可能被忽略,因此存在一定的误差。(3)由于样本量有限,本文中的预测模型没有设置验证组进行验证。
综上所述,术前多参数MRI特征对甲状腺癌区域淋巴结转移有较高的预测价值,抑脂T2WI呈混杂信号、明显强化、更低的ADC值(<0.91×10-3mm2/s)是转移淋巴结的重要MR鉴别征象,帮助临床医师制定合理的外科手术方式及后续治疗方案。
作者利益冲突声明:全体作者均声明无利益冲突。

