不典型肺结核X线及CT诊断的临床分析
李玉蕊
(重庆市公共卫生医疗救治中心放射科 重庆 400000)
肺结核在临床上较为常见,是一种由结核分歧杆菌感染引起的慢性传染病,可侵及许多气管,以肺部结核感染最为常见。人体感染结核分歧杆菌使肺结核发生的基本病因。肺结核可分为原发型肺结核(肺内渗出病变、淋巴管炎和肺门淋巴结肿大的哑铃状改变的原发综合征,儿童多见)、继发性肺结核(多以增殖为主、浸润病变为主、干酪病变为主或空洞为主的多种改变)以及结核性胸膜炎(病侧胸腔积液,小量为肋膈角变浅,中等量以上积液为紧密阴影上缘呈弧形)。但由于有些患者的免疫力较差,导致结核菌的数量与结核病略有差异,就会出现多样性的特征,也被人们成为不典型肺结核。近年来,随着科技与医疗技术的不断发展,人们对于不典型肺结核的重视程度随之增高。为了确保误诊率的降低,因此,临床上则以X线及CT两种检测方法诊断不典型肺结核。本院通过对110例不典型肺结核患者,分别采用X线及CT两种诊断方法,现报告如下。
1 资料与方法
1.1 一般资料
选取本院于2018年3月—2019年12月期间收治的110例不典型肺结核患者作为研究对象。根据随机数字法分为观察组和对照组,每组各55例患者,观察组有30例男患者,25例女患者,病程范围在1~88个月,病程范围在(44.92±2.82)个月,年龄45~65岁,平均年龄为(53.92±2.82)岁;对照组有26例男患者,29例女患者,病程范围在1~85个月,病程范围在(43.96±3.73)个月,年龄范围在52~67岁,平均年龄为(56.63±2.44)岁。两组患者资料比较,差异无统计学意义(P>0.05)。
①纳入标准:所有患者临近三个月未参与其他科学试验;肝肾功能均正常,患者及家属均知情并同意该试验;均符合不典型肺结核标准。
②排除标准:年龄超过80岁;哺乳期妇女及孕妇;有其他严重疾病。
1.2 研究方法
两组患者在进行检查当天需禁食,在检查前一天注意休息,晚上8点钟后不再进食,避免剧烈的运动和情绪激动,保证充足的睡眠,以免影响检查结果。对照组患者采用X线进行检查,检查前应去除相应的检查部位影像X线穿透的衣物等,选用指定的数字X线摄影术设备,对准患者的肺部进行检测,尽量让患者在检查时深吸气后屏气;观察组则采用CT进行检查,对患者的肺部进行检测,自肺尖至后肋膈骨,定位线平行于水平线。可将电压设置为140 kV。
1.3 观察指标
两组患者采用不同检查方法后,根据两组患者检测情况,如胸腔积液、肺门淋巴结、肋膈角变浅及肺叶变化等。对两组患者的诊断准确数量及诊断准确率进行评比,诊断准确率=(诊断准确数量/总数)%。
1.4 统计学方法
数据采用SPSS 22.0进行统计学分析,计数资料采用例数(n)和百分比(%)表示,组间或组内比较采用χ2检验;计量资料采用(± s)表示,组间或组内比较采用t检验。P<0.05表示差异具有统计学意义。
2 结果
2.1 对比两组患者的治疗准确率
对照患者的诊断准确率显著低于观察组,差异有统计学意义(P<0.05),见表1。
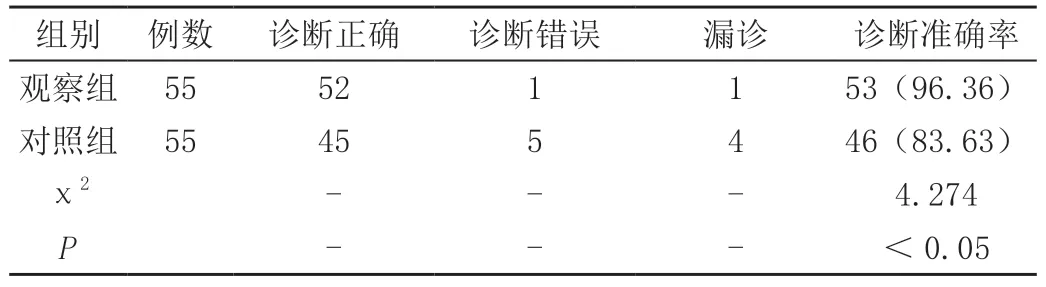
表1 两组患者的治疗准确率对比[n(%)]
2.2 两组患者诊断病型对比
观察组在检测后发现胸腔积液的患者有12例、肋膈角变浅14例、肺门淋巴结16例及肺叶变化10例;对照组患者胸腔积液10例、肋膈角变浅8例、肺门淋巴结12例及肺叶变化15例。两组患者的诊断病型对比,差异有统计学意义(P<0.05),见表2。

表2 两组患者诊断病型对比(例)
3 讨论
由于结核分歧杆菌在血液和氧气丰富的部位容易发生感染,才会出现肺结核。人体感染结核分歧杆菌是肺结核发生的基本病因,健康人吸入带有结核分歧杆菌的飞沫即可能发生感染。并且感染或发病与否还取决于人体免疫力、结核分歧杆菌数量和毒力等因素。分类免疫缺陷病毒感染者、糖尿病患者、尘肺患者等都是肺结核的易感人群。肺结核在我国属于乙类法定报告传染病,在传染类疾病中,肺结核发病和死亡数均排第二位。据世界卫生组织估计,2017年人类免疫缺陷病毒阴性人群中约有130万结核病死亡病例,90%结核病新发病例是成年人,30个结核病高负担国家新发病例数占全球的87%。一般而言,大多数人感染结合分歧杆菌后,免疫系统可将大部分结核分歧杆菌消灭,但仍有少量结合分歧杆菌未被消灭而长期处于休眠状态,此时感染者不发病,处于结核分歧杆菌潜伏感染状态。典型的肺结核患者可以通过生命体征等各项数值检测出来,但有些患者与普通的结核患者的结核数量不相同,导致在临床检测中容易发生误诊的情况发生,对于这种情况称为不典型肺结核。近年来,随着科技与医疗技术的不断发展,人们对于不典型肺结核的重视程度随之增高。因此对于这种情况,临床上多以X线和CT诊断这两种检测方法为主,以达到减少误诊的概率,增强治疗起效果。
X线作为快速成像工具,X线可以结合透视,能够提高准确率,检查肋骨、纵隔、膈肌等遮盖的小病灶。肺结核X线检查由纤维钙化硬结、密度高、边缘清晰;浸润性病灶的密度淡,边缘模糊;干酪样的病灶密度高。肺结核病灶一般集中在肺上、单侧及双侧、时间较长。相对于肺结核其他的筛查方法,胸部X线易于发现肺部疾病,对肺结核的诊断有着较高的灵敏度。胸部X线不仅可以观察病变的位置、范围及空洞大小、洞壁的薄厚等,而且开展方便,患者容易接受。但X线的检查透过度不一致,不同原因引起的肺内病变会和X线影响类似。因此不能作为唯一的确诊工具,需与其他的诊断方法结合作出综合判断;而肺结核CT诊断能够明确肺结核影像学的一些表现,大多数肺结核的CT表现病灶为斑片状、云雾状或云絮状分布,也可呈毛玻璃样模糊影,可伴随着纤维化病变,表现为条索状阴影,可有空洞形成。症状严重时,可出现代偿性气肿,出现肺组织过度通气,表现为透亮的光影,也可伴随有肺不张,肺压缩的表现。当出现肺结核性胸膜炎时,可出现外高内低的弧形液平面。部分特殊肺结核在CT完全看不到任何结核病灶,主要见于支气管内膜结核以及血行播散型结核。结核在CT诊断上的特点为三多、三少。三多极为多灶性(空洞时有大小不等的斑片状阴影混合)、多态性(肺结核常有条索阴影、大小不一的阴影)及多钙化性(肺结核生长慢、易形成钙化);三少即为少肿块(很少形成肿块)、少结节堆积(肺结核的结节一般不会堆积在一起,)、少增强性(肺结核瘤周围会有卫星灶,也很少强化)[1]。
本次试验通过对110例不典型肺结核患者使用X线及CT诊断两种检测方法,由结果可知,对照组组患者的治疗准确率显著低于观察组,观察组患者的诊断准确率为96.36%,对照组患者的诊断准确率为86.63%。观察组在检测后发现胸腔积液的患者有12例、肋膈角变浅14例、肺门淋巴结16例及肺叶变化10例;对照组患者胸腔积液10例、肋膈角变浅8例、肺门淋巴结12例及肺叶变化15例。由此可知,CT诊断的正确率更高[2],诊断结果也更加靠谱[3],减少了误诊的风险,降低了患者的痛苦[4]。CT诊断可以明确肺部病灶的性质[5],判断肺部病灶的大小、范围以及是否与其他组织有粘连[6]。另外,CT诊断可以检测出痰中是否存在结核分歧杆菌。在日常生活管理中,肺结核患者应遵医嘱按时服药;不要随地吐痰,尽量不要去人群密集的公共场所;打喷嚏时,应避让他人、遮掩口鼻。
综上所述,CT监测对不典型肺结核的诊断效果更好,诊断准确率更高,降低了误诊的风险,减少了不必要的麻烦,降低患者的痛苦。

