体位对轻度阻塞性睡眠呼吸暂停患者睡眠结构的影响
李梦洁
(北京大学国际医院睡眠中心,北京,102206)
阻塞性睡眠呼吸暂停(Obstructive Sleep Apnea,OSA)是一种常见的睡眠障碍,其特征是上呼吸道塌陷,导致睡眠过程中气流减少或停止[1]。持续正压通气(Continuous Positive Airway Pressure,CPAP)治疗是OSA患者的主要治疗方式且安全有效,可以改善患者的生命质量。然而,一部分OSA患者如果不接受治疗或不长期坚持CPAP治疗,可能会导致不良后果。此外,轻度或无症状OSA患者的CPAP依从性更差[2]。因此,寻找替代治疗干预可能有助于解决这个问题。改变睡姿可以影响OSA的发生和严重程度[2]。由于重力和舌体软腭附着部位等影响,OSA患者在仰卧位睡眠时的病情严重程度比侧卧位睡眠时升高[3]。患者仰卧位时的呼吸紊乱指数(RDI)或呼吸暂停低通气指数(AHI)至少比侧卧位睡眠时高2倍,则被认为是体位性OSA患者。相反,非体位性OSA是指患者仰卧位时的RDI或AHI至少比侧卧位睡眠时低2倍[4]。由于体位性OSA中阻塞性睡眠呼吸暂停的严重程度取决于仰卧位的睡眠时间,体位性OSA从体位疗法中可获得益处,即避免以仰卧位入睡[2]。因此,区分体位性OSA和非体位性OSA的睡眠结构具有重要的治疗意义。
1 资料与方法
1.1 一般资料 选取2018年1月至2020年12月北京大学国际医院睡眠中心行PSG并确诊为轻度OSA患者133例作为研究对象。所有患者均通过询问病史、夜间多导睡眠监测(Nocturnal Polysomnography,NPSG),符合国际睡眠障碍分类第3版对轻度OSA的诊断。根据PSG中不同体位下AHI的大小将其分为2组:体位组(仰卧位AHI≥2×非仰卧位AHI)和非体位组(仰卧位AHI<2×非仰卧位AHI)。
1.2 纳入标准 1)5≤AHI≤15者;2)平卧位和侧卧位睡眠时间≥30 min者;3)年龄≥18岁者。
1.3 排除标准 1)年龄<18岁者;2)患重大躯体疾病者和患其他疾病引起的睡眠呼吸障碍患者。
1.4 研究方法 133例患者的nPSG检查整夜均使用Philips Respironics Alice6 或Compumedics多导睡眠记录系统进行监测,以睡眠诊断蒙太奇安置电极和传感器:六导脑电导联(F4-M1,F3-M2,C4-M1,C3-M2,O2-M1和O1-M2),两导眼动导联(E1-M2和E2-M2),两导下颌肌电导联(chin1-chinZ和chin2-chinZ),左右胫前肌电导联,心电导联,同时佩带口鼻热电偶传感器和鼻压力传感器,未校准的胸、腹呼吸感应体积描记带,麦克风鼾声传感器,Masimo或Nonin手指脉搏氧饱和度探头,体位传感器和同步视频音频记录。技术员整夜值守分析,信号采集良好。技师按照美国睡眠医学会睡眠分期和相关事件判读规则2.4版人工分析睡眠及相关事件。

2 结果
2.1 非体位组和体位组患者的一般人口学资料比较 选取轻度OSA患者133例,其中非体位组43例,体位组90例。非体位组和体位组患者的就诊年龄、BMI和AHI比较差异均无统计学意义(P>0.05)。见表1。
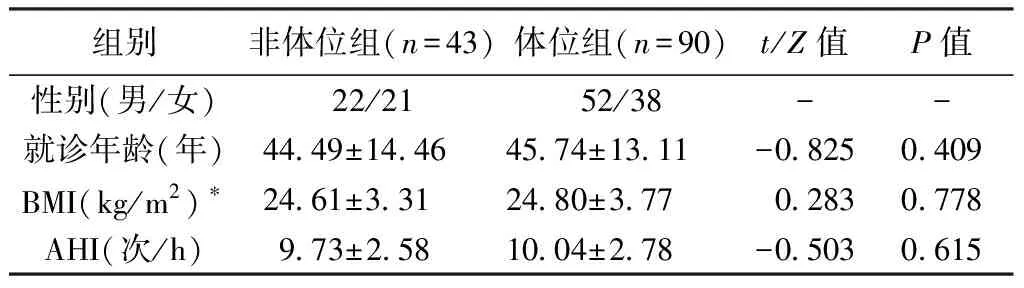
表1 非体位组和体位组的样本特征比较
2.2 体位相关性OSA预测因子的分析 以非体位组和体位组之间有显著差异的参数为自变量,包括就诊年龄、BMI和AHI,是否为体位相关性OSA的因子变量,行Logistic回归分析,发现就诊年龄、BMI和AHI均不是体位相关性OSA的独立预测因子(P>0.05)。见表2。
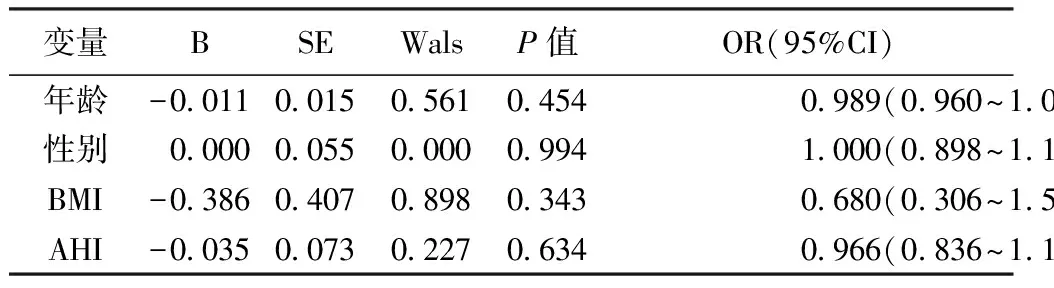
表2 体位相关性OSA预测因子的Logistic回归分析
2.3 非体位组和体位组的nPSG监测指标比较 体位组睡眠效率比非体位组的高,二者比较差异有统计学意义(P<0.05);体位组入睡后清醒时间比非体位组的短,二者比较差异有统计学意义(P<0.05);2组患者的其他nPSG监测指标比较差异均无统计学意义(P>0.05)。见表3。

表3 非体位组和体位组的nPSG监测指标的比较
3 讨论
OSA患者由于睡眠中低氧和高CO2导致的化学性刺激或呼吸努力的增强所引起的机械性刺激,引起睡眠片断化和睡眠剥夺,导致交感神经活性增强[5]。1984年首次提出了体位性OSA与非体位性OSA的概念,引起临床工作者对睡眠体位和OSA关系的重视[6]。临床研究显示,体位性OSA多见于轻、中度患者。体位性OSA在轻度患者中占49.5%,在中度患者中占19.4%,在重度患者中占6.5%[5]。OSA患病率与年龄、性别和BMI等多种因素有关[7]。Pevernagie等[8]研究发现,体位性和非体位性OSA患者的BMI没有差异。Oksenberg等[2]研究发现,体位性和非体位性OSA患者之间的年龄和性别差异无统计学意义。孙念等[3]研究发现,AHl是体位性OSA发生唯一的预测因素。本研究发现,非体位组和体位组的就诊年龄、BMI和AHI比较差异均无统计学意义。就诊年龄、BMI和AHI均不是体位性OSA的独立预测因子。因此,本研究比较体位性与非体位性轻度OSA患者的睡眠结构,具有可比性。
本研究发现,体位组睡眠效率比非体位组的高;体位组入睡后清醒时间比非体位组的短。冯晶等[9]研究表明,体位组和非体位组的睡眠效率和入睡后清醒时间没有显著差别,但体位组比非体位组的睡眠结构更好,体位组的N2期、N3期和REM期的睡眠时间更长。Howarth等[10]对澳大利亚人的研究发现,体位性OSA患病率在较轻的患者中较高,且随着OSA严重程度的增加而降低;体位性OSA患者的N3期睡眠时间和氧饱和度比非体位性OSA患者的高。但本研究中OSA患者均为轻度,可能对统计结果造成一定影响。
侧卧位睡眠可以改变咽扩张肌的结构或增加咽扩张肌的活动,同时扩大了腭后和舌后气道[11]。与侧卧位比较,仰卧位时呼吸暂停和觉醒时间更长,氧饱和度降低更明显,鼾声更响。体位治疗可以降低疾病的严重程度,因为在侧卧姿势下,严重OSA患者呼吸暂停和呼吸事件的频率和严重程度都显著降低[12]。睡眠体位对OSA严重程度的影响可能有助于治疗的选择和预后[4]。轻度OSA患者更有可能从体位治疗中获益,而重度及极重度的患者体位治疗的效果可能欠佳[3]。因此,本研究纳入的OSA患者为轻度。但本研究有局限性,第一,本研究只纳入轻度OSA患者且样本量少,未来研究需要扩大样本量进一步验证;第二,研究数据从一个整夜PSG监测获得,无法排除首夜效应和夜与夜之间的变化。

