脑动静脉畸形伴发动脉瘤的出血风险因素及介入治疗策略分析
杜紫雷,崔红凯,李建莉,邵瑞玲
脑动静脉畸形是一类罕见的先天性血管病变,每年的出血发生率超过4%[1]。不同脑动脉畸形的出血风险是不一样的,主要因脑动静脉畸形的各种特征而变化,包括动静脉畸形的发生位置、引流模式或先前出血病史等[2]。自从一项长期随访的未破裂脑动静脉畸形病人的随机对照试验发表以来,本领域内的研究人员提出了许多问题[3]。脑动静脉畸形伴随的动脉瘤会影响病人的出血发生率[4]。脑动静脉畸形伴发的动脉瘤按Redekop分型可分为3型,包括供血动脉瘤(Ⅰ型)、脑动静脉畸形巢内动脉瘤(Ⅱ型)和与脑动静脉畸形无关的动脉瘤(Ⅲ型)。Ⅰ型动脉瘤可进一步分为近端(Ⅰa型,更接近Willis环的动脉瘤)和远端(Ⅰb型,更接近脑动静脉畸形的动脉瘤)[5]。由于不同研究中病例的局限性和偏倚性,有关脑动静脉畸形伴发动脉瘤出血风险的研究结果存在较大差异[6-8]。本研究回顾性分析脑动静脉畸形病人的临床资料,以确定脑动静脉畸形伴发动脉瘤的出血风险,为脑动静脉畸形伴发动脉瘤的临床治疗提供依据。
1 资料与方法
1.1 一般资料 选取2015年2月—2018年3月在濮阳市中医医院和新乡医学院第一附属医院就诊的脑动静脉畸形病人216例,女104例,男112例;年龄27~65(41.1±12.9)岁。59例(27.3%)病人至少存在一个脑动静脉畸形伴发的动脉瘤,其中20例病人存在多种类型的脑动静脉畸形伴发动脉瘤。共检测到92个动脉瘤,动脉瘤直径为(5.0±3.5)mm;按Redekop分型,Ⅰa型动脉瘤61个,Ⅰb型动脉瘤15个,脑动静脉畸形巢内动脉瘤(Ⅱ型)7个,与脑动静脉畸形无关的动脉瘤(Ⅲ型)9个。根据病人数字减影血管造影(digital subtraction angiography,DSA)影像资料,由神经外科医生和放射科医生组成的神经血管团队进行脑动脉畸形和动脉瘤诊断。只有在出血后临床状况不稳定的部分病人中,当CT血管造影或MR血管造影可以清楚地识别脑动静脉畸形和动脉瘤时,可以不依据DSA做出诊断。脑动静脉畸形伴发的动脉瘤定义为动脉囊状扩张至直径超过承载血管直径的2倍。排除检查资料不完善、动脉扩张和静脉动脉瘤性扩张的病人。采用多重影像学检查(包括CT、DSA或MRI中的多平面重建和血管造影技术),血流分布分析,脑动静脉畸形、动脉瘤与出血解剖关系的分析,术中确定病人的出血来源。出血定义为影像资料中发现出血或脑脊液中发现出血。本研究获得濮阳市中医医院和新乡医学院第一附属医院伦理委员会的批准。
1.2 治疗方法 动脉瘤的治疗是基于病人临床症状和影像学资料,在血管内介入治疗和显微神经外科手术之间选择最佳的治疗方案。在破裂的动脉瘤中,本研究主要关注动脉瘤,并在24 h内进行动脉瘤闭塞,而没有对脑动静脉畸形进行明确治疗。血管内介入治疗动脉瘤:在常规使用5 000 U肝素后,全身麻醉的条件下进行血管内介入治疗,包括动脉瘤弹簧圈栓塞或用液体栓塞剂(liquid embolization agents,LEA)栓塞。肝素化常规治疗持续24~48 h(目标:活化部分凝血活酶时间为正常值的1.5倍)。显微外科治疗动脉瘤的首要目标是夹闭动脉瘤,为了确定动脉瘤完全闭塞,病人在术后1周进行DSA影像学检查。
2 结 果
2.1 脑动静脉畸形伴发动脉瘤与不伴发动脉瘤病人一般资料比较 共纳入216例脑动静脉畸形病人,其中59例(27.3%)至少存在一个脑动静脉畸形伴发动脉瘤。脑动静脉畸形伴发动脉瘤病人年龄大于不伴发动脉瘤病人(P<0.01),但性别比较差异无统计学意义(P>0.05)。在脑动静脉畸形伴发动脉瘤病人中,脑动静脉畸形出现在幕上区域更为常见(占62.7%)。脑动静脉畸形伴发动脉瘤病人出血发生率高于不伴发动脉瘤病人(59.3%与43.9%,P<0.05),脑动静脉畸形伴发动脉瘤的出血风险高于不伴发动脉瘤病人[OR=2.00,95%CI(1.08,3.68)]。详见表1。
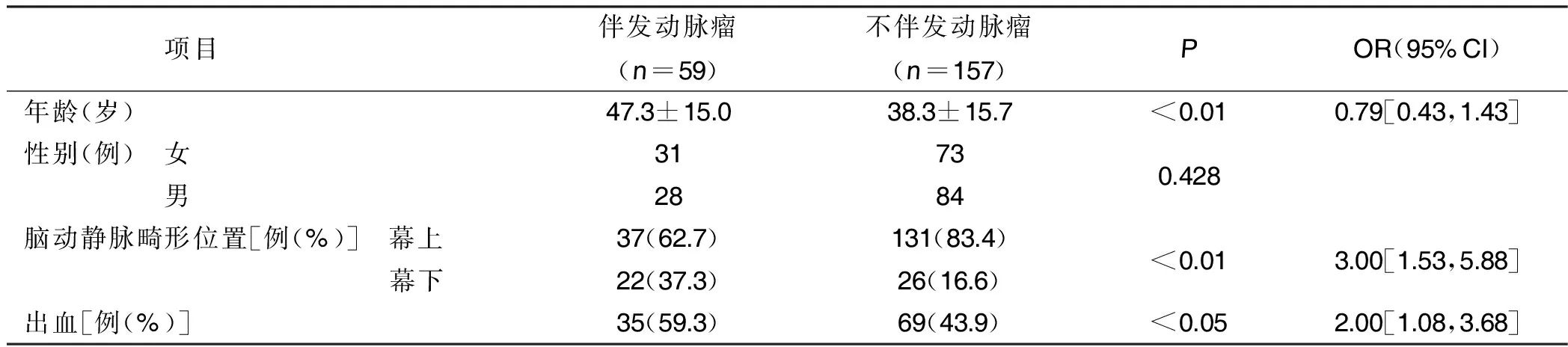
表1 脑动静脉畸形伴发动脉瘤与不伴发动脉瘤病人一般资料比较
2.2 脑动静脉畸形伴发动脉瘤相关出血发生情况及临床预后 血管造影结果显示脑动静脉畸形中的大多数是高血流量的血管畸形,供血动脉瘤76个(82.6%)。首次发生动脉瘤相关出血35例,其中33例出血来源为动脉瘤(蛛网膜下腔出血26例,脑室内内出血1例,脑实质内出血6例;Ⅰa型动脉瘤出血25例,Ⅰb型动脉瘤出血4例,Ⅲ型动脉瘤出血4例)。2例出现脑内血肿,其中1例伴发Ⅰb型动脉瘤,无法确定其出血来源。此外,6例发生延迟性动脉瘤破裂,9例出现脑动静脉畸形延迟出血,其中6例既往有脑动静脉畸形伴发的动脉瘤相关出血,但并没有消除脑动静脉畸形。
33例明确出血来源的动脉瘤相关性出血病人中,7例进行了手术治疗,23例进行了血管内治疗,3例病人因临床状态差采用保守治疗。手术治疗的7例病人中,1例病人由于术中出血而死亡,6例病人成功夹闭了动脉瘤且术后稳定,无术后动脉瘤复发病人。血管内治疗的23例病人中,14例通过弹簧圈栓塞治疗,其中3例术后出血死亡,7例术后稳定,5例(35.7%)术后有动脉瘤复发(其中1例在动脉瘤复发后出血死亡),另外9例通过LEA栓塞治疗,其中1例术后出血死亡,8例术后稳定,无术后动脉瘤复发病人,血管内介入弹簧圈栓塞治疗病人的动脉瘤复发率高于手术治疗、LEA栓塞治疗病人(P<0.01)。液体栓塞治疗的术后稳定率高于其他治疗方案(91.7%与52.4%,P<0.05).
3 讨 论
脑动静脉畸形伴发动脉瘤的发生率为10%~58%[9]。有关这类疾病的相关病史信息和疾病特征的信息有限,目前临床上的治疗方式很多。本研究中脑动静脉畸形伴发动脉瘤的发生率为27.3%,提示在现代医学诊断技术的支持下脑动静脉畸形伴发动脉瘤并不罕见。一些学者建议重点治疗脑动静脉畸形,认为在成功闭塞脑动静脉畸形后,动脉瘤会自然缩小。然而,还有一些学者认为脑动静脉畸形伴发动脉瘤是出血的危险因素,应当积极治疗动脉瘤[10-11]。脑动静脉畸形伴发的动脉瘤和无脑动静脉畸形的自发性动脉瘤在多个方面存在不同,这可能与脑动静脉畸形诱导的病理性脑内血流动力学有关。首先,与自发性动脉瘤相比,脑动静脉畸形伴发的动脉瘤多数位于距离Willis环更远的区域。很多研究都强调了脑动静脉畸形伴发的动脉瘤在不同位置的性状。既往研究表明,动脉瘤的生长和新生动脉瘤的形成进一步突出了这种可能的病理机制[12]。此外,在脑动静脉畸形没有完全闭塞的病人中,持续存在血流动力学改变导致血管内介入栓塞治疗Ⅰ型动脉瘤后较高的动脉瘤复发率[13]。本研究中,脑动静脉畸形伴发动脉瘤的出血风险高于不伴发动脉瘤病人[OR=2.00,95%CI(1.08,3.68),P<0.05],与脑动静脉畸形伴发动脉瘤病人中病理性的高血流量有关。
本研究中94.2%的脑动静脉畸形伴发动脉瘤的病例中,动脉瘤是出血的来源。既往很多研究发现脑动静脉畸形伴发动脉瘤是病人出血的重要风险因素[14]。颅内后循环自发性动脉瘤的出血风险较高,这可能是由于后循环中脉管系统的特异性导致,并且在后颅窝出血的情况下,病人的预后通常较差[15]。本研究中,所有因初始出血而死亡的病人存在后颅窝病变,结合动脉瘤性出血的高发生率及致死率,认为积极治疗动脉瘤是必要的。此外,对脑动静脉畸形的治疗也是必要的,因为脑动静脉畸形相关的出血风险很大,而且伴发动脉瘤的脑动静脉畸形可能代表了一类具有高血流量的脑动静脉畸形的特定亚组。这可能导致其伴发的动脉瘤破裂的风险增加、新动脉瘤的形成,以及动脉瘤栓塞后复发率增高和脑动静脉畸形本身出血风险增加。本研究14例通过弹簧圈栓塞治疗,其中3例术后出血死亡,治疗后出血死亡率比较高,其主要原因:首先,在探查出血部位过程中,移除血肿可能致血肿压迫止血效应消失,导致出血进一步加剧;其次,在手术探查过程中因积血较多或出血血管细小,常难以发现,最后,未能发现出血点而漏栓以及术中导管、导丝操作引发的医源性损伤出血。
总之,本研究发现脑动静脉畸形伴发动脉瘤时出血风险增高,出血与动脉瘤本身相关,并且病人的死亡率较高。因此,应尽可能对脑静脉畸形伴发的动脉瘤进行积极治疗,血管内液体栓塞治疗是治疗脑动静脉畸形伴发动脉瘤的合适治疗方案。

