后外侧与前方入路行人工髋关节置换术对老年髋部骨折患者的疗效比较
柳继
(河南省南阳市骨科医院关节科 南阳473054)
髋部骨折是临床常见的骨折部位,并随着人口老龄化加剧,患者多伴有骨质疏松,髋部骨折发病率有上升趋势[1]。 髋部骨折在临床主要有股骨颈骨折与粗隆间骨折,并由于老年患者长期卧床,易发生多种并发症。 人工髋关节置换术是临床治疗老年髋部骨折的重要术式,但关于其入路选择,临床仍具有一定争议[2]。 后外侧入路切口位置相对靠外,手术创伤相对较大,不利于患者术后恢复,随着临床手术器械的发展,前方入路切口相对较为微创,但关于两种入路方式的疗效,还有待进一步研究[3]。 本研究旨在对比老年髋部骨折患者采用后外侧与前方入路行人工髋关节置换术的效果。 现报道如下:
1 资料与方法
1.1 一般资料 将2018 年3 月~2019 年12 月于我院行人工髋关节置换术治疗的260 例老年髋部骨折患者, 采用随机数字表法分为A 组和B 组,各130 例。A 组男50 例,女80 例;年龄63~89 岁,平均年龄(79.46±5.74)岁;粗隆间骨折48 例,股骨胫骨折82 例;体质量指数(BMI)18.0~26.5 kg/m2,平均(22.43±2.16)kg/m2。 B 组男47 例,女83 例;年龄62~88 岁,平均年龄(79.23±5.48)岁;粗隆间骨折45 例,股骨胫骨折85 例;BMI 18.5~27.0 kg/m2,平均(22.61±2.22)kg/m2。 两组一般资料比较无显著差异(P>0.05),具有可比性。 本研究已通过医院医学伦理委员会批准。
1.2 入组标准 (1)纳入标准:受伤至手术时间为2~7 h; 经CT 检查确诊; 患者已签署知情同意书;BMI<30 kg/m2。(2)排除标准:难以耐受手术麻醉;伴严重精神疾病;伴心、肺功能障碍;伴凝血功能障碍;依从性较差。
1.3 手术方法 A 组采用后外侧入路: 髂后上棘下、自大粗隆上4~5 cm 处作切口,沿肌纤维对臀大肌进行分离并向后牵拉, 显露外旋肌群, 切开髂胫束。 髋关节内旋位,切断梨状肌、闭孔内肌、上孖肌、下孖肌肌腱。沿髋臼缘将关节囊切开,并用剪刀进一步将关节囊剪开。B 组采用前方入路:在髂棘至缝匠肌外侧作切口, 沿缝匠肌外侧肌阔筋膜张肌间隙切开并暴露,显露髋关节前方关节囊,T 形切开,切断股骨头圆韧带,去除股骨头,截骨保留约1.5 cm 股骨矩。全髋关节置换者,打磨髋臼,骨水泥、生物学固定。 调整术野,暴露股骨近端,扩髓,骨水泥、生物学安装人工假体柄,复位,负压引流管留置,缝合。
1.4 观察指标 (1)比较两组临床指标,包括切口长度、手术时间、术后24 h 疼痛程度、住院时间、卧床时间及术中出血量, 其中疼痛程度采用视觉模拟评分法(VAS)[4]评估,其中0 分为无痛,10 分为剧烈疼痛。(2)比较两组术后1 个月的髋关节功能,采用Harris 髋关节功能评分标准(Harris)评价,0~100 分,其中≥90 分为优,80~89 分为良,70~79 分为可,<70 分为差。 优良率=(优例数+良例数)/总例数×100%。(3)比较两组并发症发生情况,包括原位大粗隆骨折、旋股外侧皮神经麻痹、下肢深静脉血栓、假体松动。
1.5 统计学方法 采用SPSS22.0 统计学软件进行数据处理,计量资料以(±s)表示,用独立样本t检验,计数资料以率表示,采用χ2检验,P<0.05 为差异具有统计学意义。
2 结果
2.1 两组临床指标比较 B 组术中出血量、卧床时间、切口长度、术后24 h 疼痛评分及住院时间均低于A 组(P<0.05);两组手术时间比较无显著差异(P>0.05)。 见表1。
表1 两组临床指标比较(±s)
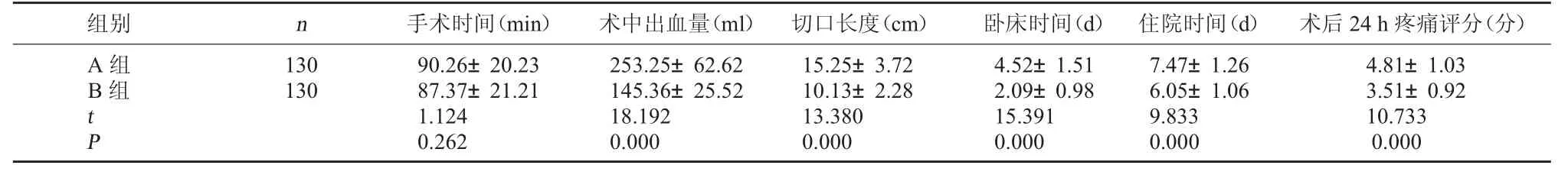
表1 两组临床指标比较(±s)
组别 n 手术时间(min) 术中出血量(ml) 切口长度(cm) 卧床时间(d) 住院时间(d) 术后24 h 疼痛评分(分)A 组B 组130 130 4.81±1.03 3.51±0.92 t P 90.26±20.23 87.37±21.21 1.124 0.262 253.25±62.62 145.36±25.52 18.192 0.000 15.25±3.72 10.13±2.28 13.380 0.000 4.52±1.51 2.09±0.98 15.391 0.000 7.47±1.26 6.05±1.06 9.833 0.000 10.733 0.000
2.2 两组术后1 个月髋关节功能比较 B 组术后1 个月髋关节功能优良率高于A 组(P<0.05)。见表2。
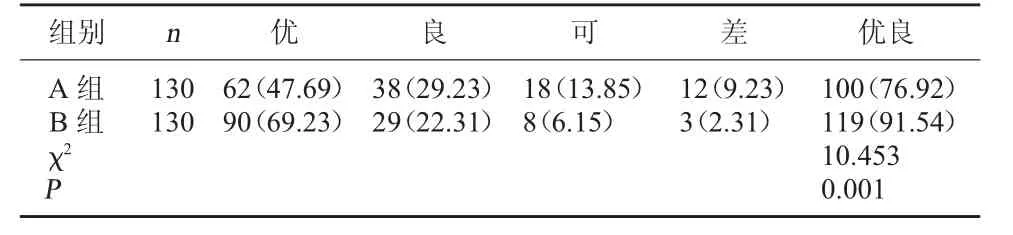
表2 两组术后1 个月髋关节功能比较[例(%)]
2.3 两组并发症发生情况比较 两组术后并发症发生率比较无显著差异(P>0.05)。 见表3。

表3 两组并发症发生情况比较[例(%)]
3 讨论
髋部骨折是老年患者常见骨折类型,内固定手术是治疗髋部骨折的常用方式,但内固定手术需较长时间卧床,易增加老年患者的并发症发生风险[5]。现临床多采用人工髋关节置换术对老年髋部骨折进行治疗,其中后外侧入路行髋关节置换术需将臀大肌纵向切开,并将梨状肌、闭孔内肌、上孖肌、下孖肌肌腱切断,对患者的损伤较大,延长术后卧床时间,使患者无法早日下床活动,不利于髋关节功能恢复[6~7]。 前方入路对肌肉的创伤较小,利于术后关节稳定,还可为人工髋关节置换术提供不亚于后外侧入路的视野,利于假体置换。 且前方入路可根据情况适当延长手术切口,充分切开前方关节囊,有利于将髋关节充分显露。 同时前方入路经肌间隙将髋关节显露,对软组织的损伤较小,可更好地对髋部肌肉组织进行保护,进而减少术中出血量,有效缓解患者术后疼痛,对于老年髋部骨折患者而言,可有效减少术后卧床时间,利于患者术后恢复;而保留肌肉完整性可将假体的稳定性提高,为早日下床负重锻炼提供可能,利于髋关节功能恢复[8]。 此外,前方入路患者取仰卧位,体位较为平衡,且不易改变,利于术者对髋臼假体植入角度有稳定的参照体系。 而后外侧入路取侧卧位,较为不稳,术中易受术者的推力而出现摇摆,术者易对假体的植入角度判断错误[9]。
本研究结果显示,B 组术中出血量、 卧床时间、切口长度、术后24 h 疼痛评分及住院时间均低于A组,术后1 个月髋关节功能优良率高于A 组,且两组并发症发生情况比较未见明显差异, 表明与后外侧入路相比, 老年髋部骨折患者采用前方入路行人工髋关节入路的创伤较小,术后疼痛较为轻微,利于髋关节功能恢复。虽然前方入路的疗效较好,但其会增加股骨近端的显露难度, 使股骨近端骨折的风险增加,且在术前应严格筛选手术适应证,对于肌肉发达、肥胖患者及股骨颈较短患者会将增加手术难度,对于初期开展此术式的医师已构成相对禁忌证[10]。综上所述,与后外侧入路相比,老年髋部骨折患者采用前方入路行人工髋关节入路的创伤较小, 术后疼痛较为轻微,利于髋关节功能恢复,具有临床推广价值。

