左侧及右侧中央区淋巴结清扫在甲状腺乳头状癌术中的应用
范雪峰,王伦锋,余招焱,欧阳建
(1.首钢水钢总医院普外科,贵州 六盘水 553000;2.贵州省人民医院血管甲状腺外科,贵州 贵阳 550002)
甲状腺乳头状癌(papillary thyroid carcinoma,PTC)是甲状腺癌中最常见的病理类型之一,颈部淋巴结转移是PTC 发生肿瘤区域扩散的主要方式。中央区淋巴结(CLN)通常被认为是PTC 转移的第一站淋巴结[1,2]。CLN 转移与PTC 病灶的肿瘤长径(≥2 cm)、包膜浸润、微钙化、血流分级(Ⅲ级)等明显相关[3]。2012 年《中国甲状腺结节和分化型甲状腺癌诊治指南》[4]建议分化型甲状腺癌术中在有效保留甲状旁腺(PT)和喉返神经(RLN)情况下应行病灶同侧中央区淋巴结清扫(CLND)术。因此,CLND 已成为PTC 手术中常规的标准步骤之一。然而,左侧及右侧CLN 解剖结构上存在一定的差异,左侧及右侧CLND 的手术过程上也应有不同的侧重点。基于此,本研究结合2017 年6 月~2020 年5 月我院138 例PTC 患者的临床资料,探讨PTC 术中施行左侧与右侧CLND 术的差异,现报道如下。
1 资料与方法
1.1 一般资料 选取2017 年6 月~2020 年5 月在首钢水钢总医院初次诊治并进行手术治疗的138 例单侧PTC 患者作为研究对象。纳入标准:①术后病理学检查证实为PTC,临床病理资料完整;②均行甲状腺腺叶切除(LT)或甲状腺全切除(TT),同时附加肿瘤病灶侧CLND 术;③所有患者手术均由同一治疗组完成。排除标准:①术前即有声音嘶哑、呼吸及吞咽困难等肿瘤侵犯或压迫所致局部并发症;②因病情需要需同时行双侧CLND 者;③术前检查提示合并颈侧区淋巴结转移或远处转移征象。根据施行中央区淋巴结清扫术(CLND)位置不同分为L-CLND组73 例与R-CLND 组65 例。两组性别、年龄、癌灶直径、手术范围、术后TNM 分期比较,差异无统计学意义(P>0.05),具有可比性,见表1。
1.2 方法 术中于患侧甲状腺组织内注射纳米碳0.1~0.3 ml,冰冻切片检查提示为PTC 后,予以行同侧CLND 手术。先切除环甲膜前组织及锥状叶以清扫喉前淋巴结,再行气管前及气管旁淋巴结清扫术。
表1 两组一般资料比较(n,)
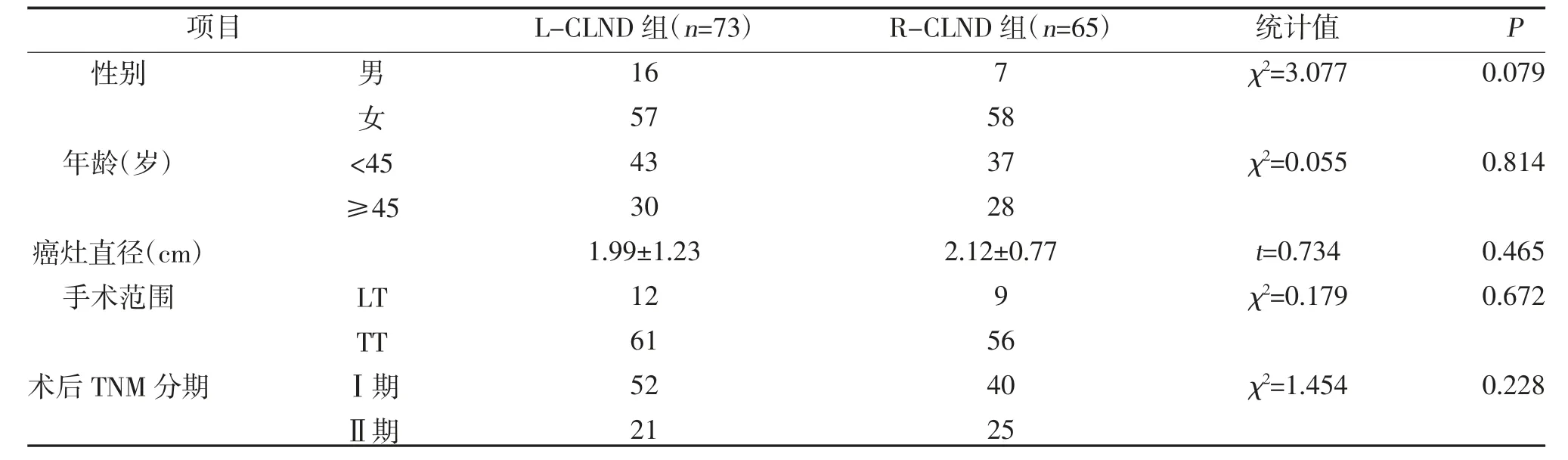
表1 两组一般资料比较(n,)
1.2.1 L-CLND 组 施行左侧CLND 术:内侧界沿气管中线使用超声刀切开气管前筋膜及淋巴脂肪组织,向下达胸腺舌叶,外侧界沿带状肌切开并显露颈动脉鞘,在颈动脉前方分离淋巴脂肪组织并与内侧下缘汇合。仔细辨别下位甲状旁腺位置,用分离钳沿RLN 向下分离出隧道,尽可能在保护甲状旁腺及其供血血管不受影响的前提下使用超声刀或双极电凝分离切断RLN 周围的淋巴脂肪组织,背侧达食管表面。充分止血后放置负压引流管经切口侧方引出,依次缝合皮肤各层关闭切口。
1.2.2 R-CLND 组 施行右侧CLND 术:内侧界沿气管中线使用超声刀切开气管前筋膜及淋巴脂肪组织,向下达胸腺及无名动脉上缘,外侧界沿带状肌切开并显露颈动脉鞘,沿颈动脉表面继续向下方分离切开直至显露上纵膈无名动脉。在动脉内侧分离淋巴脂肪组织并与内侧界下缘汇合。仔细辨别下位甲状旁腺并予以原位保留,用分离钳沿RLN 向下分离出隧道,分离切断RLN 周围的淋巴脂肪组织。使用神经拉钩牵引RLN 并清除RLN 后方的淋巴脂肪组织,下方直至胸膜顶上缘,背侧达椎前筋膜。充分止血后放置负压引流管经切口侧方引出,依次缝合皮肤各层关闭切口。
1.2.3 术后处理 术后注意患者生命体征变化,对于TT 术后患者,常规给予葡萄糖酸钙4~6 g 静滴,术后第1 天复查血清甲状旁腺激素及血钙变化,若出现甲状旁腺功能减退时则给予口服碳酸钙D3及阿法骨化醇治疗。密切观察患者颈部引流情况,当24 h引流量<40 ml 且引流液清亮时予以拔管出院[5]。
1.3 观察指标 比较两组术后恢复过程情况(清扫获得的淋巴结数量、阳性淋巴结转移率、术后24 h 引流量、术后住院时间)及术后手术并发症发生情况。
1.4 统计学分析 所有数据均采用SPSS 23.0 统计学软件进行分析。计量资料以()表示,采用t检验;计数资料以[n(%)]表示,采用χ2检验。以P<0.05 表示差异有统计学意义。
2 结果
2.1 两组术后恢复过程情况 两组淋巴结转移阳性率、TT 术后24 h 引流量比较,差异无统计学差异(P>0.05)。R-CLND 组清扫获得平均淋巴结数量多于L-CLND 组、LT 术后24 h 引流量少于L-CLND组、术后住院天数短于L-CLND 组,差异有统计学意义(P<0.05),见表2。
表2 两组术后恢复过程情况[n(%),]
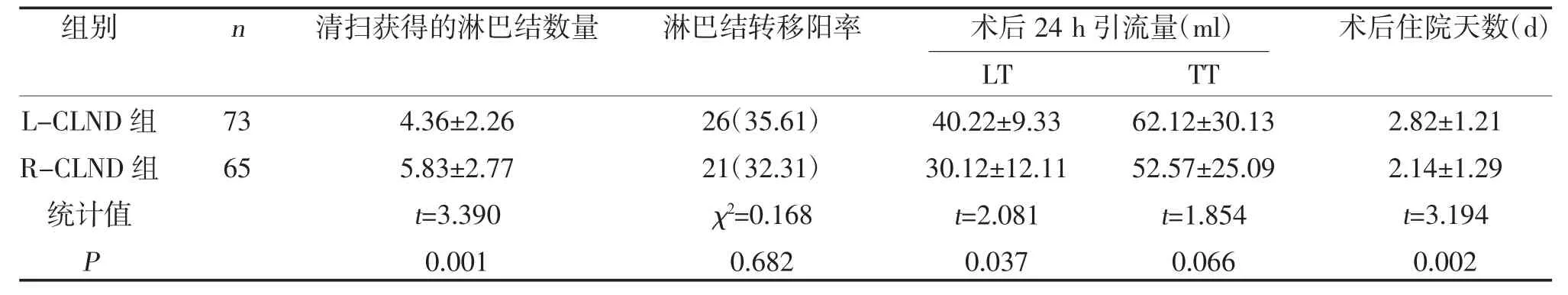
表2 两组术后恢复过程情况[n(%),]
2.2 两组术后并发症发生率比较 两组术后未发生创面出血或血肿形成等严重并发症,共有6 例出现了暂时性RLN 损伤,9 例患者出现了暂时性甲状旁腺功能减退,均通过对症治疗1~6 个月后恢复正常。两组暂时性RLN 损伤及暂时性甲状旁腺功能减退发生率比较,差异无统计学意义(P>0.05),见表3。

表3 两组术后并发症发生情况比较[n(%)]
3 讨论
近年来,随着甲状腺结节及甲状腺癌发病率明显上升,甲状腺外科手术已成为基层医院普外科常规手术之一。甲状腺癌根治术中CLND 涉及较为复杂的解剖结构,如果对此区域解剖掌握不全面将在一定程度上限制手术根治的彻底性,并容易导致手术相关并发症。左侧及右侧CLN 在解剖范围及毗邻关系上存在一定的差异,阐明两侧CLND 手术的临床差异对于手术的规范化及标准化实施具有重要临床意义。
既往研究认为CLN 属于颈部Ⅵ区淋巴结,但目前第8 版AJCC 甲状腺癌TNM 分期系统[7]中将N1a期定义为肿瘤转移至Ⅵ及Ⅶ区(上纵膈淋巴结)的淋巴结,因此,CLN 也应包含部分Ⅶ区淋巴结。CLND术中内侧界向下方分离过深时,可能会损伤头臂静脉而造成术中大出血,因此应注意避免切开过深而损伤胸骨后方大血管,尤其是对于术前患者颈部增强CT 提示合并有Ⅶ区淋巴结肿大者。CLN 的下界可达胸腺组织,研究表明[8],27.1%的成人胸腺上极可突出胸骨柄上方,甚至可达甲状腺下缘,成为高位胸腺,因此在部分患者行CLND 时可以将胸腺向上提出显露。由于胸腺舌叶内可能存留异位甲状旁腺组织[9],CLND 中应注意探查胸腺舌叶周围是否存在胸腺相关的甲状旁腺并避免切除胸腺组织,以免损伤甲状旁腺导致术后甲状旁腺功能减退发生。
右侧RLN 走行位置较左侧浅,且食管通常走行于气管后方的左侧面,因此右侧RLN 后方的淋巴脂肪组织较多。本研究结果提示,R-CLND 组清扫获得平均淋巴结数量多于L-CLND 组(P<0.05),可能是由于本组绝大多数R-CLND 患者术中同时清扫右侧RLN 后方淋巴结的缘故。研究表明[10],右侧RLN后方淋巴结转移的高危因素包括年龄≤35 岁、甲状腺包膜外侵犯、喉前淋巴结或侧区淋巴结转移、气管前和右侧气管旁淋巴结转移等。对于合并上述高危因素的患者应常规清扫右侧RLN 后方淋巴脂肪组织,以减少肿瘤残留或局部复发的风险;部分患者右侧RLN 后方存在许多直径较大的肿大淋巴结,清扫时可深达右侧胸膜顶,应注意此处避免损伤胸膜引起气胸等。此外,清扫时注意防止损伤食管壁,尤其是淋巴结与食管存在粘连侵犯时,切除部分食管壁后应注意缝合修补肌层,避免造成继发性食管憩室或食管瘘的发生。
术后颈前引流液包括创面出血、渗出液及淋巴液等成份,本研究中R-CLND 组LT 术后24 h 引流量少于L-CLND 组(P<0.05),可能与术后发生轻微的淋巴管漏液有关。L-CLND 时外侧界毗邻胸导管及附属淋巴管分支走行区域,术中清扫时应仔细结扎,并在手术结束时请麻醉医师鼓肺以观察有无隐性的创面出血及淋巴漏等切口,避免术后发生淋巴漏及出血。甲状腺癌手术涉及RLN 及甲状旁腺的保护,手术中应注意避免超声刀或双极电凝对这些重要组织结构的热损伤作用[11]。两组暂时性RLN 损伤及暂时性甲状旁腺功能减退发生率比较,差异无统计学意义(P>0.05),但仍有某些患者发生术后一过性声嘶,可能与术中充分裸化RLN 造成神经血供障碍或神经水肿有关。有研究表明[12],甲状腺癌行CLND 后暂时性甲状旁腺功能减退的发生率可高达50%,且低钙血症的发生率达到11.1%,因此应注意在实施CLND 之前即应辨认清楚甲状旁腺的位置及供血血管的走向,尽量原位血管化保留甲状旁腺。一旦保留的甲状旁腺出现血供障碍或在淋巴脂肪组织标本中寻找到误切的甲状旁腺腺体,则考虑予以自体移植。
综上所述,左侧及右侧中央区淋巴结的解剖范围及毗邻结构存在一定的临床差异,实施CLND 术时应有针对性地避免发生术后相关并发症。

