髂内动脉预置球囊与双侧子宫动脉栓塞在凶险性前置胎盘剖宫产术中的应用比较
张 静
河南省沈丘县人民医院 466300
凶险性前置胎盘指存在剖宫产史的患者,再次妊娠为前置胎盘,且于原子宫瘢痕部附着,伴或不伴胎盘植入,是妊娠期严重并发症,易导致围产期大出血,造成失血性休克,危及患者生命安全,同时可增加子宫切除、母胎死亡等风险率,严重危害女性身心健康[1]。目前,临床可采用子宫切除治疗凶险性前置胎盘,但患者接受度低,且术后并发症多,预后效果差。因此,为提高患者生存质量,改善妊娠结局,实施有效的治疗方法尤为重要。随着医疗技术的不断发展,介入技术在凶险性前置胎盘治疗中应用广泛,包括髂内动脉预置球囊、双侧子宫动脉栓塞[2]。鉴于此,本文对在我院接受剖宫产术的64例凶险性前置胎盘患者进行分析,进一步比较在凶险性前置胎盘剖宫产术中应用髂内动脉预置球囊与双侧子宫动脉栓塞的效果。现报道如下。
1 资料与方法
1.1 一般资料 选择2018年2月—2019年2月在我院接受剖宫产术的64例凶险性前置胎盘患者作为观察对象,随机分为观察组与对照组,各32例。观察组年龄20~36岁,平均年龄(29.28±4.34)岁;孕周35~38周,平均孕周(36.28±0.34)周;孕次1~3次,平均孕次(1.98±0.31)次;BMI 22~31,平均BMI 26.28±2.15。对照组年龄20~38岁,平均年龄(29.48±4.22)岁;孕周35~38周,平均孕周(36.45±0.51)周;孕次1~3次,平均孕次(2.01±0.42)次;BMI 22~31,平均BMI 26.76±2.24。比较两组年龄、孕周、孕次等一般资料,差异无统计学意义(P>0.05),具有可对比性。知情同意书均由患者及其家属签署,且我院医学伦理委员会已审核。
1.2 入选标准 (1)纳入标准:①符合凶险性前置胎盘诊断标准[3];②生命体征稳定;③彩超或MRI确诊者;④无精神疾病且能配合治疗者;⑤行剖宫产术者。(2)排除标准:①造影剂过敏者;②存在心脏、肝肾等器官衰竭者;③存在凝血功能障碍者。
1.3 方法 对照组先栓塞双侧子宫动脉后行剖宫产术。应用Seldinger技术,取患者右侧股动脉,进行穿刺置管,将10ml碘海醇(5ml/s) ,经5F眼镜蛇导管注入,数字减影血管造影,对双侧子宫动脉血供及开口情况探查,使用710~1 000μm明胶海绵颗粒;完全闭塞子宫血动脉,且无活动性出血,可行剖宫产术。观察组先在髂内动脉预置球囊后行剖宫产术。于患者两侧股动脉穿刺,并使用血管缝合器;将12F动脉血管鞘置入,经髂总动脉,导丝引导,行碘克沙醇(扬子江药业集团有限公司,国药准字H20184001)推注;探测髂内动脉直径、长度,引导球囊导管经动脉鞘,进入髂内动脉,使球囊充盈;完全闭塞双侧子宫血动脉,且无活动性出血,可排空球囊,使球囊导管及管鞘固定。行剖宫产术,胎儿娩出后,球囊经生理盐水充盈后,可剥离胎盘,止血。术后2h观察,无活动性出血,可将预置的球囊取出。
1.4 评价指标 (1)记录两组患者住院时间、产后24h出血量、术中出血量、术中输血量,产后出血:产后24h出血量>500ml,出血量采用血色素法、称重法及容积法综合计算。(2)记录两组产褥病、新生儿窒息、子宫切除等发生情况。(3)术后3个月,通过电话随访,记录疼痛、发热、供血不足、绝经、下肢肿胀、动脉血栓等发生情况。
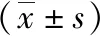
2 结果
2.1 手术相关指标 两组术中输血量、术中出血量、产后24h出血量及住院时间比较,差异无统计学意义(P>0.05)。见表1。

表1 两组手术相关指标对比
2.2 妊娠结局 观察组不良妊娠结局发生率为9.38%,略低于对照组的15.63%,但差异无统计学意义(P>0.05)。见表2。

表2 两组妊娠结局对比[n(%)]
2.3 术后并发症 对照组术后并发症发生率为37.50%,高于观察组的12.50%(χ2=5.333,P=0.021<0.05)。见表3。

表3 两组术后并发症对比[n(%)]
3 讨论
近年来随着计生政策的转变,妊娠率不断增长,对于既往有剖宫产史、不孕治疗史或高龄产妇,其再次妊娠存在凶险性前置胎盘植入风险,比普通孕妇增加5倍以上,且随剖宫产次数增加而升高,若未接受有效的方法治疗,易导致围产期出血、失血性休克、早产、子宫切除、感染等不良后果,因其具有较高的复杂性及凶险性,可造成不良妊娠结局,严重危害胎儿及产妇生命安全,加重患者生理及心理负担[4-5]。
本文结果显示,两组住院时间、产后24h出血量、术中出血量、术中输血量及不良妊娠结局发生率差异不显著,观察组术后并发症发生率较低,表明在凶险性前置胎盘剖宫产术中应用髂内动脉预置球囊及双侧子宫动脉栓塞效果相当,可有效减少术中术后出血量,改善妊娠结局,但髂内动脉预置球囊的安全性较高,术后并发症少,利于患者转归。胎盘植入、胎盘粘连是凶险性前置胎盘常见并发症,因多数患者存在子宫切口瘢痕,胎盘易附着,促使盆壁深处及周围组织遍布血管,导致自行剥离难度高,同时增加手术风险,加大操作难度,若无有效干预措施,易引起术中大出血,进而影响手术视野,拖延手术进程,影响患者生存质量[6]。传统采用动脉结扎、止血药物或缩宫素注射等方法治疗产科出血患者,以达到止血的目的,但易造成膀胱、尿管输等周围器官组织损伤,有效性低,且风险性高。最终需实施子宫切除术,以挽救患者生命,但子宫永久丧失,患者需重新适应家庭及社会环境,承受较大的生理及心理压力。研究发现,在剖宫产术中应用介入治疗,可较好的控制出血,其动脉血流通过球囊或颗粒栓塞阻断,可显著减少出血量,避免手术视野受限,进而稳定体征,且便于反复搬动患者,同时球囊充盈大小可依据出血量调节,有效性及安全性较高[7]。其中,髂内动脉预置球囊术属于术前干预措施,即球囊在分娩前预置,但不充盈,行剖宫产术后,在胎儿娩出前,扩张球囊,可短时间内使盆腔出血中断;同时血流阻塞,使子宫肌层缺血,可促进其收缩,进而压迫血窦止血,显著控制出血量;另一方面,因髂内动脉前支供应90%的子宫血流,子宫血供阻断后,手术视野开阔,缝合止血时间缩短[8-9]。实施双侧子宫动脉栓塞术,是在髂内动脉或双侧子宫动脉处,通过明胶海绵颗粒进行栓塞,使全部动脉管腔闭锁,以达到减少出血量的目的,降低大出血的风险;同时可避免术中止血时间过长,影响子宫及胎盘处理操作,有效改善妊娠结局,提高母婴生存质量[10-11]。但两组患者在术后均存在轻度髂外动脉、会阴部组织、臀部等供血不足,且伴有轻微下腹部疼痛,在术后1周可恢复,手术存在轻度创伤性,需加强术后治疗、护理,以改善预后,帮助患者早期回归正常社会生活[12]。
综上所述,在凶险性前置胎盘剖宫产术中应用髂内动脉预置球囊及双侧子宫动脉栓塞效果相当,可有效减少术中术后出血量,改善妊娠结局,但髂内动脉预置球囊的安全性较高,术后并发症少,利于患者转归。

