术前糖化血红蛋白水平对合并2型糖尿病的老年髋部骨折病人预后的影响
彭博成 李宗焕 漆白文 肖卫东 简超 喻爱喜
随着人口老龄化和骨质疏松发生率的增加,髋部骨折在老年人群骨折中占据了很大比例[1]。老年髋部骨折有很高的死亡和致残风险,保守治疗常不尽人意,临床上对能耐受者多采取手术治疗,但常因病人同时合并众多基础疾病而预后不佳[2]。有研究表明,糖尿病是髋部骨折的危险因素,血糖控制不佳者预后更差,在术前监测并调控血糖极其重要[3]。既往研究和临床工作中医生更多倾向于仅关注于病人术前及围手术期空腹或随机血糖水平,而其极易受到一过性或应激性高血糖的影响,难以反映真实的血糖波动情况[4]。糖化血红蛋白(hemoglobin A1c,HbA1c)作为血糖控制的金标准,不受饮食、运动、药物及感染、创伤等应激因素影响,能较为准确地判断2~3个月内的血糖平均水平[5]。本研究探讨长期血糖控制情况对于合并2型糖尿病的老年髋部骨折病人预后的影响。
对象与方法
一、对象
2014年1月~2019年10月我院骨科病房收治的合并2型糖尿病的老年髋部骨折手术病人97例,其中男性27例,女性70例,平均年龄(76.65±7.72)岁,平均住院时间(12.96±4.04)天;股骨颈骨折32例,Garden分型3型24例,4型8例;股骨转子间骨折65例,Evans分型2型29例,3型24例,4型12例;纳入标准:(1)术前根据病史,体格检查以及X线、CT等影像学结果明确诊断为闭合性髋部股骨颈骨折或股骨转子间骨折;(2)年龄≥60 岁;(3)术前有明确诊断的2型糖尿病病史;(4)病人对本研究知情同意。排除标准:病例资料不完整以及随访失效;合并严重骨质疏松、骨结核、骨肿瘤等可能导致病理性骨折疾病;合并严重心肺功能障碍等明显手术禁忌证无法耐受手术或拒绝手术病人。

表1 两组病人的一般资料比较
参考世界卫生组织(WHO)公布的糖尿病最新诊断标准[7],根据术前HbA1c水平将病人分为A组(HbA1c<6.5%,47例)和B组(HbA1c≥6.5%,50例)。A组平均年龄(75.19±7.64)岁,男女比例1∶2.62;B组平均年龄(78.02±7.61)岁,男女比例1∶2.57。两组研究对象年龄、性别、既往病史、骨折类型、手术方式比较差异无统计学意义(P<0.05)。见表1。
二、方法
1.治疗方法:两组研究对象均接受骨科手术治疗,65例股骨转子间骨折病人均行股骨转子间骨折复位内固定术,32例股骨颈骨折均行人工关节置换术,所有病人术中均接受硬膜外联合椎管内麻醉,术后给予抗生素预防感染并进行康复训练。
2.随访时间及术后观测指标: 术后连续随访6个月,采用视觉模拟评分法(VAS)比较两组术前以及术后2、7、14天病人的髋部疼痛情况,评分越高,疼痛越强[6]。通过髋关节Harris评分量表比较两组病人术后1、3、6个月的髋关节功能,满分100分,评分越高,髋关节功能恢复越好[7]。术后随访复查X线,结果显示骨折线模糊,有连续性骨痂通过骨折线定义骨折愈合。比较两组术后并发症总发生率、手术时间、拆线时间、住院时间以及转子间骨折愈合时间。
三、统计学方法
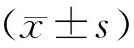
结果
1.两组VAS评分比较见表2。结果表明,两组术前VAS评分比较,差异无统计学意义(P>0.05);B组术后2、7、14天VAS评分高于A组,差异有统计学意义(P<0.05)。
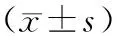
表2 两组病人VAS评分比较
2.两组髋关节功能Harris评分比较见表3。结果表明,B组术后1、3、6个月Harris评分低于A组,差异有统计学意义(P<0.05)。
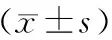
表3 两组病人Harris评分比较
3.两组住院期间术后并发症比较:A组有12例(25.53%)病人在住院期间有术后并发症,包括尿路感染4例,肺部感染1例,心脑血管事件4例,术后伤口感染3例,电解质紊乱5例,其中合并2种及以上术后并发症病人5例。B组有26例(52.00%)病人在住院期间有并发症,包括尿路感染10例,肺部感染5例,心脑血管事件6例,术后伤口感染6例,褥疮2例,电解质紊乱8例,其中合并2种及以上术后并发症病人7例,B组术后并发症发生率(52.00%,26/50)高于A组(25.53%,12/47),差异有统计学意义(P<0.05)。
4.两组手术相关资料比较见表4。结果表明,两组手术时间比较,差异无统计学意义(P>0.05),B组住院时间、拆线时间、转子间骨折完全愈合时间长于A组,差异有统计学意义(P<0.05)。
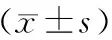
表4 两组手术相关资料比较
讨论
老年髋部骨折后死亡风险高,在髋部骨折后的3个月内,死亡率上升,甚至在骨折后5年内死亡率也持续上升[8]。老年髋部骨折保守治疗疗效不佳,临床上对于能耐受者首选手术治疗。随着老年糖尿病发病率的上升,合并糖尿病的老年髋部骨折越来越多见,糖尿病造成的糖代谢紊乱会增加手术风险,增加感染发生率,导致髋部骨折病人术后功能恢复缓慢及预后不良[9]。因此,早期评估血糖控制情况对改善合并2型糖尿病的髋部骨折病人预后非常重要。
研究表明,血糖控制不佳对机体的血管、神经、肌肉、骨骼均会造成不同程度的影响,减慢骨折后愈合及功能恢复时间,增加了术后并发症的发病率[10]。高血糖阻碍了钙的沉积和矿化,同时胶原糖基化后骨强度的降低和钙吸收量减少会对骨骼,肌腱,韧带的修复造成不良影响,导致骨折后功能恢复减慢,愈合时间延长[11]。高血糖抑制了吞噬细胞功能,同时糖尿病自主神经病变和周围血管病变造成的灌注不足、缺氧环境也会影响免疫细胞聚集、附着,使机体抗感染能力下降,术后感染风险增加,细菌释放的金属蛋白酶会造成胶原合成减少,减弱组织修复能力,削弱骨的愈合[12-14]。长期处于高糖环境中会造成全身器官组织不同程度的损伤,导致手术耐受性变差[15]。老年人机体修复功能下降,抵抗力差,若长期血糖未得到有效控制,会导致手术风险增加,骨折愈合时间延长,功能恢复缓慢,术后感染发生率高且预后差[16]。因此对于创伤手术病人,监测术前血糖控制情况显得尤为重要。但临床工作中多采用空腹或随机血糖进行术前评估与调控,而其容易受到众多因素如饮食、运动、疼痛、创伤应激等一过性干扰,常因某一时刻饮食或药物作用而处于“假性”正常范围,难以反映一段时间的血糖控制水平,影响了对术前风险及预后的正确评估[5]。作为反映血糖控制水平的金指标,HbA1c反映过去2~3个月的血糖控制情况,能更加准确的评估过去一段时间内血糖的综合水平并且受干扰程度小[17]。术前HbA1c升高作为血糖控制不良的标志,与糖尿病病人围手术期风险增加相关,HbA1c>6.5%的病人手术后肺炎、尿路感染和浅表伤口感染的风险较HbA1c<6.5%更高。因此,HbA1c具有很大的临床价值,提示其有望成为一种术前筛查模式,以此提供预防策略[18]。有证据表明,围手术期血糖控制有助于降低合并糖尿病的髋部骨折术后并发症和改善预后[19]。有研究证实,HbA1c水平可以预测糖尿病合并踝部骨折病人手术治疗的风险和并发症发生率[15],并且得出结论,尽管围手术期血糖控制得当,但高HbA1c的病人仍可能治疗结果不佳。因此,重视术前HbA1c水平对于评估合并糖尿病的髋部骨折术后并发症发生风险和改善预后显得尤为重要。
本研究发现,高HbA1c组术后1、3、6个月VAS评分高于正常HbA1c组,提示高HbA1c组术后疼痛程度更高,可能与糖尿病病人体内持续性高糖状态下造成的周围神经病变引起的机体痛觉敏感有关[20],术后持续性疼痛状态增加了疼痛管理难度,从而导致术后功能恢复缓慢,也有研究证实疼痛管理不好与术后并发症的发生直接相关[21]。高HbA1c病人术后1,3,6月Harris评分比正常HbA1c低(P<0.05),提示高HbA1c组术后髋关节恢复情况更差。高HbA1c组并发症(肺部感染、尿路感染、术后伤口感染等)发生率高于正常HbA1c。高HbA1c组拆线时间、住院时间,转子间骨折完全愈合时间均较正常HbA1c组延长,提示愈合情况欠佳。这些结果均表明术前HbA1c水平与合并糖尿病的老年髋部骨折病人的术后疗效及预后密切相关,高水平的HbA1c可能预示着骨折术后疗效不佳和更差的临床预后。
综上所述,在合并糖尿病的老年髋部骨折病人中,术前除了常规检测空腹血糖外,还需结合观察HbA1c水平。术前高水平HbA1c可能提示病人术后功能恢复差,疗效不佳,可能出现更多的并发症以及预后不良事件。因此,需在住院期间及时采取相应的干预方案如更加合理的血糖控制,术中更坚固的内固定以及术后更精心的护理等措施来改善老年髋部骨折的恢复。

