原发性骨肉瘤影像学表现与病理分型的关系
潘献伟,刘泳坚
原发性骨肉瘤好发于长骨干骺端,以股骨、胫骨为主,其次为骨盆等不规则骨,可导致发病处肿胀、疼痛、骨功能障碍等,严重影响患者的健康,目前以手术、化疗、放疗等方法综合治疗为主[1-3]。不同病理分型的原发性骨肉瘤患者治疗方案存在一定差异,准确、有效地评估其病理分型具有重要的临床意义[4]。X线、CT、MRI等影像学检查是诊断原发性骨肉瘤的主要方法,其诊断价值已逐渐被认可,但关于其影像学表现与病理分型的关系报道较少[5]。2014年3月~2019年3月,我科对82例原发性骨肉瘤患者的X线、CT、MRI等影像学表现与病理分型的关系进行分析,以期为临床评估提供参考,报道如下。
1 材料与方法
1.1 病例资料纳入标准:① 经病理检查证实为原发性骨肉瘤;② 年龄>18岁;③ 无X线、CT、MRI等影像学检查禁忌证。排除标准:① 妊娠期、哺乳期患者;② 继发性骨肉瘤;③ 有心、肝、肾等合并症;④ 资料不全者;⑤ 有精神病病史。本研究共纳入82例,男46例,女36例,年龄22~74(48.31±6.91)岁,体重指数17.62~27.68(23.15±2.67)kg/m2,病程6~28(15.45±2.07)个月。本研究经医院伦理委员会批准,患者均签署知情同意书。
1.2 检查方法① X线检查:采用SIEMENS YSio DR机,参数为50~80 kV、6~8 ms;② CT检查:采用PHILIPS Brilliance 64排螺旋CT机,参数为层厚5 mm、层间距5 mm,增强扫描对比剂采用1.0~1.5 ml/kg碘普罗胺注射液;③ MRI检查:采用SIEMENS Avanto 1.5 T超导扫描仪,参数为快速恢复快速自旋回波(FSE,重复时间2 000~4 000 ms,回波时间15~30 ms,反转时间150 ms),质子密度脂肪抑制序列,FSE T1加权成像(T1WI,重复时间500~600 ms,回波时间10~30 ms),FSE T2加权成像(T2WI,重复时间2 000~4 000 ms,回波时间50~120 ms),增强扫描的对比剂采用0.2 ml/kg钆喷葡胺,行轴位、冠状位、矢状位下FSE T1WI;④ 病理检查:82例患者均在本院接受手术切除治疗,术后将肿瘤标本送病理科检查均证实为原发性骨肉瘤。
1.3 影像学检查X线、CT、MRI等影像学资料均由2名高年资医师独立双盲阅片,评估软组织肿块范围、有无骨膜反应、骨质破坏特征及范围、骨皮质是否连续、信号特征、强化程度等情况,分析原发性骨肉瘤的影像学表现与病理分型的关系,意见不一致时共同商讨后得出最终诊断。
2 结果
2.1 原发性骨肉瘤的病理检查情况82例原发性骨肉瘤患者病理分型:普通型67例(81.71%),小细胞型6例(7.32%),髓内高分化型2例(2.44%),毛细血管扩张型2例(2.44%),高级别骨表面型1例(1.22%),骨膜型2例(2.44%),骨旁型2例(2.44%)。
2.2 普通型原发性骨肉瘤的影像学表现见图1。X线检查62例,60例可见混合性骨质破坏,42例可见完全成骨至完全溶骨;CT检查58例,52例可见混合性骨质破坏、高密度成骨灶,12例可见骨膜反应,4例可见典型弓环状高密度成骨灶;MRI检查6例,4例可见T1WI呈低信号、T2WI呈高信号,1例可见内部斑片状高信号,1例可见低信号分隔,1例可见瘤周水肿,增强扫描呈边缘及间隔强化。
2.3 小细胞型原发性骨肉瘤的影像学表现见图2。X线检查6例,均可见髓内病变,4例可见溶骨性骨破坏;CT检查4例,3例可见点状、环状钙化、稍低密度肿块影,1例可见绒毛状钙化、低密度肿块影;MRI检查1例,可见T2WI呈高、低混杂信号。
2.4 髓内高分化型原发性骨肉瘤的影像学表现见图3。X线检查2例,均可见髓腔内局灶破坏或成骨;CT检查2例,均可见髓腔内局灶高密度成骨灶;MRI检查1例,可见T1WI、T2WI呈低信号。
2.5 毛细血管扩张型原发性骨肉瘤的影像学表现见图4。X线检查2例,均可见多囊样及类似动脉瘤样骨囊肿、成骨不明显;CT检查2例,均可见多囊样高密度成骨灶;MRI检查1例,可见T1WI、T2WI呈低信号。
2.6 高级别骨表面型原发性骨肉瘤的影像学表现见图5。X线检查1例,可见以骨皮质为中心成骨病变;CT检查1例,可见以骨皮质为中心的高密度成骨灶;MRI检查1例,可见T1WI呈等、低混杂信号,T2WI呈略高、略低混杂信号。
2.7 骨膜型原发性骨肉瘤的影像学表现见图6。X线检查2例,均可见骨膜周围高密度成骨灶;CT检查2例,均可见分叶状外形的软组织肿块贴近骨皮质、骨膜高密度成骨灶,1例可见邻近骨皮质侵蚀和骨膜反应;MRI检查1例,可见呈边缘及间隔强化。
2.8 骨旁型原发性骨肉瘤的影像学表现见图7。X线检查2例,均可见骨旁周围高密度成骨灶;CT检查2例,均可见与相邻骨可见线状间隙、见骨旁周围高密度成骨灶,1例可见骨皮质穿破、骨膜反应;MRI检查1例,可见T2WI呈低信号。
3 讨论
原发性骨肉瘤是指肿瘤细胞形成骨基质并直接恶变为肿瘤的恶性骨肿瘤,可发生于全身各骨甚至骨骼系统外,经综合治疗后多数患者预后良好[6-7]。但不同病理分型的治疗方案存在一定差异,其预后也存在一定差异,提示评估其病理分型对指导临床治疗具有重要的临床价值。
不同病理分型原发性骨肉瘤的影像学特点:① 普通型原发性骨肉瘤——临床上最常见[8-9],本研究82例原发性骨肉瘤患者中普通型67例(81.71%)。多发于青少年和男性,好发于长骨干骺端,临床表现复杂多样。需重点注意成骨灶表现,并与常见的髓内良、恶性肿瘤或软骨钙化相区别。病理基础:由肿瘤细胞形成的骨基质侵犯骨骼所致,由于骨皮质限制且软骨小叶相对较慢的生长方式而影响了其生长,导致其异常快速生长的方式发生改变[1-2],常与骨皮质、软骨发生冲突而出现溶骨与硬化混合的混合性骨质破坏、高密度成骨灶,并可表现为完全成骨至完全溶骨,MRI表现为T1WI呈等或低信号、T2WI呈高信号。② 小细胞型原发性骨肉瘤——起源于骨或软组织,好发于女性或高龄者,以骨盆较为常见。病理基础:由各个分化阶段的骨样组织组成并间夹着小细胞,小细胞主要分散于髓内、骨周围血管,其多呈压迫性、散点型生长[10-11],影像学多表现为髓内病变、溶骨性,可伴絮状成骨样改变、钙化、骨皮质侵蚀或穿透,MRI见T2WI呈高、低混杂信号。③ 髓内高分化型原发性骨肉瘤——主要起源于骨髓内,当肿瘤细胞形成的骨基质侵犯骨髓引起骨髓内组织的变性坏死而引起骨质破坏及异常成骨,故常表现为髓腔内局灶破坏或成骨,可见髓腔内局灶高密度成骨灶,T1WI、T2WI呈低信号。④ 毛细血管扩张型原发性骨肉瘤——主要是由肿瘤细胞形成的骨基质侵犯毛细血管并使其扩张所致,对骨组织损伤较小,故多见于多囊样及类似动脉瘤样骨囊肿,成骨不明显,多囊样高密度成骨灶,T1WI和T2WI呈低信号。⑤ 高级别骨表面型原发性骨肉瘤——主要起源于骨皮质,肿瘤细胞形成的骨基质主要以骨皮质为中心向周围组织侵犯而引起组织的变性坏死,多表现为以骨皮质为中心的成骨病变及高密度成骨灶,T1WI呈等、低混杂信号,T2WI呈略高、略低混杂信号。⑥ 骨膜型原发性骨肉瘤——主要起源于骨表面,肿瘤细胞形成的骨基质侵犯骨膜引起骨膜及其周围组织的变性坏死而引起组织钙化,且受骨皮质限制,可出现分叶状异常生长[12-13],常表现为骨膜周围高密度成骨灶、分叶状外形生长及边缘、间隔强化等影像学特征。⑦ 骨旁型原发性骨肉瘤——组织学特点类似于骨膜型,但其发病部位为骨旁,肿瘤细胞形成的骨基质主要侵犯骨旁及骨表面[14-15], 常可见骨旁周围高密度成骨灶、软组织内成骨病变、与相邻骨可见线状间隙、T2WI呈低信号等影像学表现。
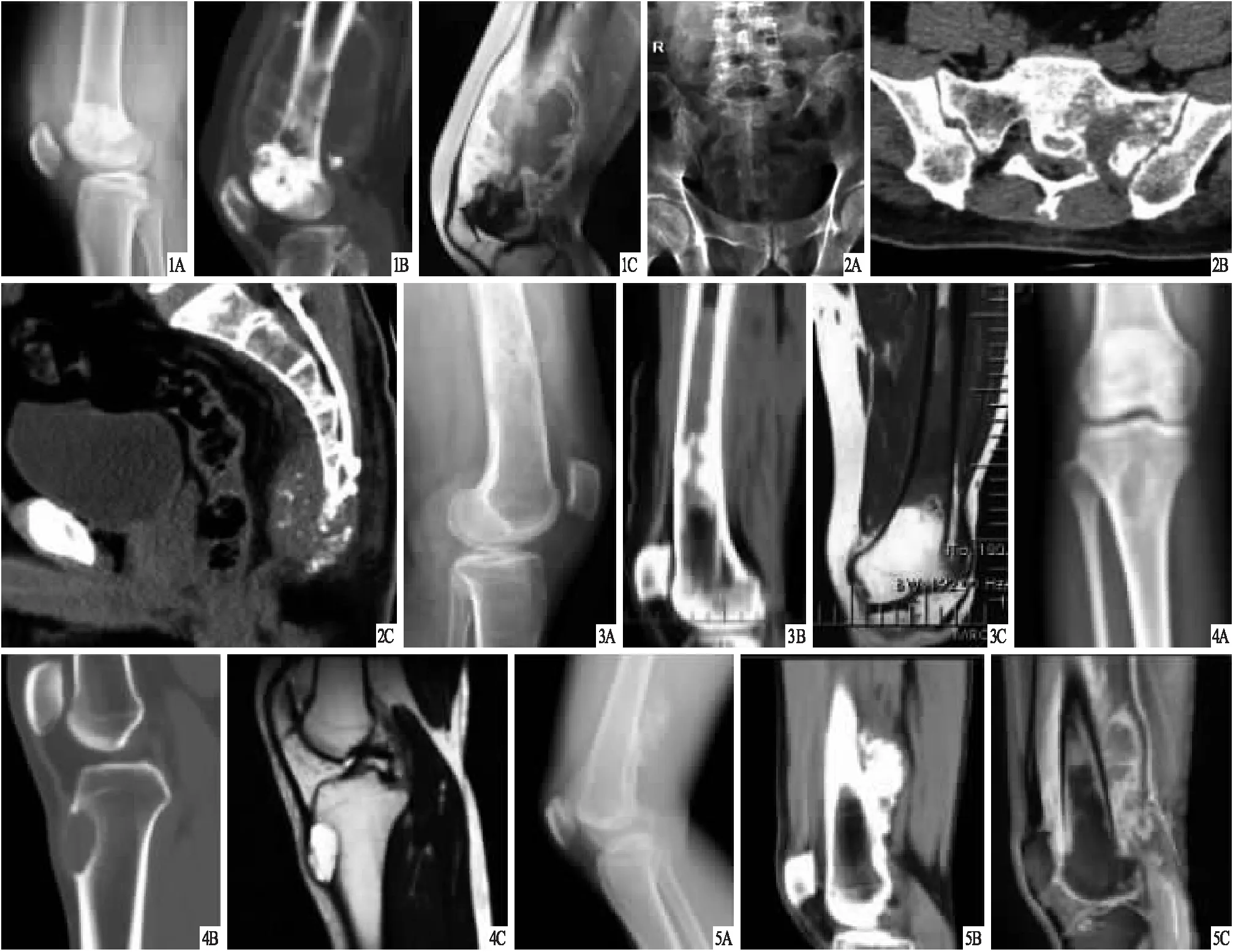
图1 患者,男,46岁,右侧股骨下段普通型原发性骨肉瘤 A、B、C依次为X线、CT、MRI检查结果 图2 患者,女,52岁,骶尾骨左侧部小细胞型原发性骨肉瘤 A、B、C依次为X线、CT、MRI检查结果 图3 患者,男,48岁,左侧股骨中下段髓内高分化型原发性骨肉瘤 A、B、C依次为X线、CT、MRI检查结果 图4 患者,女,44岁,右侧股骨结节处毛细血管扩张型原发性骨肉瘤 A、B、C依次为X线、CT、MRI检查结果 图5 患者,男,55岁,右侧股骨下段高级别骨表面型原发性骨肉瘤 A、B、C依次为X线、CT、MRI检查结果

图6 患者,男,47岁,左侧胫骨上段骨膜型原发性骨肉瘤 A、B、C依次为X线、CT、MRI检查结果 图7 患者,女,51岁,左侧肱骨上段骨旁型原发性骨肉瘤 A、B、C依次为X线、CT、MRI检查结果
综上所述,原发性骨肉瘤的病理分型以普通型较常见,骨高密度成骨灶是各病理分型均具有的影像学表现,但不同病理分型的影像学表现具有特征性,通过X线、CT、MRI等影像学检查,依据高密度成骨灶形态、骨皮质破坏程度、骨膜反应、病灶信号、边缘和间隔强化等影像学特征,可在一定程度上对不同病理分型的原发性骨肉瘤作出鉴别,并为制定合适的临床治疗方案提供重要的参考和依据。

