瘢痕子宫足月妊娠合并子宫肌瘤在剖宫产时行肌瘤剥除术的疗效研究
张玉艳 李青 王新龙 王雪梅 慈靖 阮鸣
子宫肌瘤在人群中的发病率约为15.3%[1],为妇产科常见病。随着二孩政策的开放,许多有过剖宫产病史且合并子宫肌瘤的女性也有了生育计划,而瘢痕子宫足月妊娠合并子宫肌瘤的孕产妇也并不少见,她们的围生产期安全问题得到了妇产科领域的重点关注[2],关于是否在剖宫产同时行肌瘤剥除术一直是争议的焦点。因此,本文通过比较剖宫产中行肌瘤剂除术不行剥除术的产妇临床资料,旨在探讨瘢痕子宫足月妊娠合并子宫肌瘤的孕产妇在行子宫下段剖宫产的同时接受子宫肌瘤剔除的临床疗效,报道如下。
1 资料与方法
1.1 一般资料 选取2016年10月至2019年10月经我科收治的50例瘢痕子宫足月妊娠合并子宫肌瘤患者作为研究对象被归为观察组,所有患者术前经超声检查提示合并子宫肌瘤,或是术中经肉眼诊断为子宫肌瘤,且术后病理已证实;均为瘢痕子宫足月妊娠者;且未合并其他严重的器质性疾病;无精神性疾病;均了解手术风险并签署知情同意书。其中,观察组年龄30~46岁,平均(36.04±3.53)岁;肌瘤位置绝大部分位于浆膜下,另有黏膜下5例,肌壁间8例;肌瘤直径最大者为10 cm;多发者有10例;术前发现者11例;有一次瘢痕47例,二次瘢痕2例,三次瘢痕1例。另外,随机选取同期瘢痕子宫足月妊娠但未合并子宫肌瘤的66例孕产妇作为对照组,年龄31~44岁,平均(35.4±4.01)岁;一次瘢痕54例,二次瘢痕8例,三次瘢痕4例。2组孕产妇一般资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 治疗方法 所有孕产妇均行剖宫产术,对其行腰硬联合或硬膜外麻醉或全身麻醉,麻醉后根据原手术瘢痕的位置选择竖或横切口,完成子宫下段剖宫产,断脐后予以常规抗生素以预防感染。其中,观察组在行子宫下段剖宫产的同时进行子宫肌瘤剔除,具体方法如下:子宫切口缝合完毕后,切开瘤体表面最突出处,分离包膜,剥出肌瘤。术中须注意要点:对于表面满布怒张大血管的瘤体先结扎阻断血流,切开肌瘤包膜时,注意留取足够的浆膜层以备浆膜化,缝合时注意避免死腔,基底部可先行“8”字缝合,后连续缝合,尽快止血,再间断加固缝合保证肌瘤完整剔除并将残腔关闭。
1.3 观察指标 (1)观察2组手术时间和术中出血情况;(2)观察术后恢复情况:住院时间、术后早期排气时间、恶露持续时间;(3)产后出血和感染情况;(4)术后抗生素应用情况。
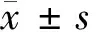
2 结果
2.1 2组手术时间和术中出血量比较 所有患者手术成功,无1例出现子宫被切除情况。观察组术中出血量与对照组比较,差异无统计学意义(P>0.05)。同时,观察组孕产妇的手术时间较长,差异有统计学意义(P<0.05)。见表1。
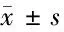
表1 2组手术时间及术中出血量比较
2.2 2组术后恢复情况比较 观察组的住院时间、术后早期排气时间、恶露持续时间各项恢复指标与对照组比较,数值略有延长,但差异无统计学意义(P>0.05)。见表2。

表2 2组术后恢复情况
2.3 2组产后出血和感染情况比较 观察组产后出血率和产褥期感染发生率与对照组比较,差异均无统计学意义(P>0.05)。见表3。

表3 2组产后出血及感染情况比较 例
2.4 2组的术后抗生素应用情况 观察组中的孕产妇依据临床实际需要予以抗生素预防感染,其术后应用抗生素时间为(0.6±0.2)d,与对照组(0.5±0.1)d相比,差异无统计学意义(Z=-3.633,P=0.54)。其中,涉及到的抗生素主要包括头孢呋辛和头孢唑林等药物。
3 讨论
子宫肌瘤属于妇科肿瘤,但绝大多数情况下均为良性,其主要依赖于激素作用。在临床中,需要视月经是否改变而决定手术治疗的选择,一般情况下,月经未出现改变时则不需要接受手术治疗;只有当肌瘤位置处于黏膜下方时才会明显影响到月经的状况,此时就需要进行手术治疗。而且,针对于浆膜下方的子宫肌肉,要看其大小状态,一般<5.0 cm的就可以暂时不进行手术治疗。有关研究显示,子宫肌瘤在育龄期女性中的发病率最高可达60%[3],妊娠合并子宫肌瘤的发病率约为 16.7%[4,5]。其临床治疗方案也根据肌瘤的大小、部位、是否合并妊娠以及是否为瘢痕子宫等因素不同而各异。
瘢痕子宫在妊娠过程中随着孕周数的增加,子宫腔内压力也逐渐变大,而疤痕处的子宫肌层变薄,弹性和伸展性均不足,一旦无法承受腔内的压力时,孕产期内就会出现破裂等严重后果,因此,瘢痕子宫者再次妊娠的风险较高,容易诱发胎盘前置、大出血等,同时也给临床医生的诊断治疗带来了一定困难。临床中需严格控制风险,充分做好孕期保健,争取把风险和并发症的可能降到最低限度。在临床中,瘢痕子宫足月妊娠合并子宫肌瘤患者常采取剖宫产术分娩,以降低分娩过程中的可能风险[6]。
但是,目前针对剖宫产术同时行肌瘤剔除术主要有以下分歧:有的学者认为晚期妊娠子宫体积明显增大、血供丰富且处于高张状态,瘤体也会随着增大,特别对于肌间肌瘤在手术过程中易出现大出血,难以控制,增加了手术风险及产褥期感染概率;而另有学者则认为随着孕周增加,子宫对缩宫素的敏感性也增加,并且子宫肌瘤与周围组织的界限更为清楚,容易剥离,出血量并不会很多。若针对于术中发现的子宫肌瘤进行暂不处理,合并存在的子宫肌瘤可能会对产后子宫复旧产生不良影响,也不利于恶露排出,从而会增加产褥感染率[7]。
本组研究对象50例患者手术均成功,未发生严重的产时产后大出血,且无1例出现子宫被切除等情形;住院时间等术后恢复指标均无明显时间延长,术后并发症方面也控制良好。但是,妊娠期子宫血供丰富,同时手术增加了术中术后大出血发生率,术中需注意严格止血。临床中常用的止血方法有:有效的宫缩药物的应用,合适的外科技巧(包括局部电凝、“U”形、“8”字或荷包缝合、结扎双侧子宫动脉或子宫动脉上行支等)[8-11]。目前大多数研究者认为在充分评估孕妇及子宫肌瘤情况,完善急救措施和术前备血的情况下行此手术是安全的[12,13]。
而且,瘢痕子宫足月妊娠合并子宫肌瘤为高危妊娠,应引起高度重视,在孕前对于直径>5 cm的肌瘤应注意处理,妊娠期间加强对子宫肌瘤的随访,尽早处理并发症。对于育龄期妇女子宫肌瘤的治疗,目前临床上主要以手术剔除为主。据临床研究表明,术中行子宫肌瘤剔除有利于产后子宫复旧[14]。同时,在手术过程中,我们也总结了一些临床实践经验。比如手术切口最好选择纵切口,子宫切口选在子宫下段为佳,并且切缘距离肌瘤边缘至少2 cm;当肌瘤刚好位于子宫下段时,可选择避开肌瘤的切口,这样虽可以减少术中出血,但可能会导致手术难度增加及术后并发症的发生(如:肠粘连、腹胀、术后发热、产褥感染、子宫瘢痕等)[15]。但存在以下情况时应慎重,必要时可待月经恢复后再处理:(1)肌瘤直径>8 cm;(2)肌瘤位置在胎盘附着部位或是靠近子宫动静脉、宫角及输卵管间质部;(3)多发性肌瘤;(4)肌瘤暴露困难(如子宫后壁、子宫颈、黏膜下、子宫下段等)[16-22]。
综上所述,在患者基础条件允许且无严重的心脑血管、血液系统等疾病,并在做好充分的术前准备和评估,包括血源是否充足、了解肌瘤的数目、大小、分型、位置以及肌瘤血供情况,术中正确选择子宫收缩药物或血管阻断技术,并且有能力处理相应的并发症的前提之下,在剖宫产同时进行子宫肌瘤剔除术是安全可行的。

