常规超声联合超声造影在诊断产后胎盘滞留中的应用观察
罗莹莹 卢学峰 曹盼盼
郑州大学第二附属医院超声科,河南省郑州市 450012
产后胎盘滞留指因胎盘剥离不全、副胎盘、胎盘部分粘连或植入导致产妇产后30min胎盘未完全娩出而残留于宫腔的严重并发症,其发病率逐年上升,在自然分娩产妇中发病率达0.1%~3.3%,是造成产妇严重感染和产后大出血的重要因素,可导致产妇死亡[1-2]。胎盘滞留可分为胎盘粘连、胎盘植入、胎盘延迟剥离等,而不同原因导致的胎盘滞留处理方法不同,准确诊断产后胎盘滞留情况,采取正确处理措施是保障产妇生命安全的关键[3]。超声是产后胎盘滞留诊断的首选检查方法,被广泛应用于临床,但其对胎盘和子宫肌层缺乏良好的对比分辨率,因此其诊断存在一定局限性[4-5]。而近年临床研究显示,使用造影剂能够利用微泡在血管中增加声散射性能提高微血管显示率,清晰显示残留胎盘与子宫肌层、浆膜层的边界,由此作出诊断,提高诊断效能[6]。本研究分析常规超声联合超声造影在诊断产后胎盘滞留中的临床应用价值,报道如下。
1 资料与方法
1.1 一般资料 研究对象为2016年12月—2018年12月产后胎盘滞留的65例患者。纳入标准:18~40岁;产后均完成常规超声检查及超声造影检查;影像学检查后均经临床综合诊断或手术病理诊断确诊;临床资料及影像学资料完整。排除标准:存在超声造影禁忌证;影像学检查图像不合格,无法做出诊断。65例研究患者均为女性,年龄18~40岁,平均年龄(27.96±7.32)岁;单胎妊娠60例,双胎妊娠5例;孕次:首次妊娠14例,二次及以上妊娠51例;产前检查:6例产前超声诊断前置胎盘,3例产前疑诊胎盘植入;生产经历:人工流产史36例,剖腹产史14例;此次妊娠结局:中期引产23例,剖宫产分娩16例,阴道自然分娩26例;病理诊断结果:胎盘植入38例,胎盘粘连15例,胎盘残留12例。
1.2 方法
1.2.1 检查方法:65例患者均采用荷兰PHILIPS IU22型彩色多普勒超声诊断仪(腹部探头频率4.0~8.0MHz,阴道探头频率5.0~9.0MHz)检查,首先进行常规超声检查,观察子宫大小、边界、子宫肌层厚度及宫内滞留胎盘部位、与周围宫壁的关系、回声、血流情况等;再选取胎盘与宫壁分界不清、胎盘与宫壁间血流丰富的区域作为最佳观察切面,进行超声造影检查,每个患者检查时经肘静脉快速团注1.5ml意大利Bracco公司SonoVue造影剂混悬液,再以5ml生理盐水冲管,实时动态记录造影剂灌注过程,观察病灶内造影增强模式进行判断。
1.2.2 分析及诊断:超声检查后均由2位经验丰富的医生完成阅片与诊断。(1)超声诊断:①胎盘粘连:子宫体积增大,宫腔内部回声不均匀,子宫内膜线分界不清或宫腔内存在异常回声团块,与子宫肌层分界清晰;②胎盘植入:宫腔内可见混合回声团块,多呈高回声,部分与子宫肌层分界不清,膀胱壁与子宫肌层浆膜面距离变小,子宫壁局部向外隆起;③胎盘穿透植入:膀胱壁距子宫肌层浆膜面更近,局部隆起;④彩色多普勒征象:局灶显示不同程度的血流信号。(2)超声造影诊断:①胎盘粘连:同步或低增强型超声造影增强模式,病灶区与其正常宫壁同等或低增强,与宫壁分界清或不清;②胎盘植入:快速高增强型超声造影增强模式,病灶区明显早于其周边正常宫壁增强,且强度更强,消退慢,与其宫壁分界不清;③胎盘残留:无增强型超声造影增强模式,病灶区无造影增强,与其周围正常宫壁分界清晰。(3)病理诊断:患者超声检查完整后均经临床综合诊断或手术病理进行最终确诊,胎盘滞留临床诊断依据:①分娩后胎盘娩出不完整;②胎盘娩出后胎盘母体面不完整;③胎儿娩出后30min胎盘不能自行剥离,伴或不伴阴道出血,行徒手取胎盘时剥离失败。
1.3 观察指标 统计65例患者常规超声、超声造影及病理诊断结果,分析不同检查方式诊断产后胎盘滞留的诊断效能。
1.4 统计学方法 数据分析采用SPSS19.0软件,计数资料以例(n)及百分数(%)形式表示,以病理诊断结果为金标准,计算不同检查方法诊断产后胎盘滞留的准确率。
2 结果
2.1 65例患者超声造影增强模式 65例产后胎盘滞留患者进行超声造影,分为同步或低增强型、快速高增强型、无增强型三种超声造影增强模式,对应胎盘粘连、胎盘植入、胎盘残留,胎盘植入与胎盘粘连均可表现为无增强型,仅诊断为胎盘残留。见表1。

表1 65例患者超声造影增强模式(例)
2.2 不同检查方式诊断结果与病理诊断结果比较 65例患者病理诊断胎盘植入38例,胎盘粘连15例,胎盘残留12例;常规超声、超声造影、常规超声联合超声造影诊断胎盘植入病理结果一致25例和32例和35例,胎盘粘连与病理结果10例和13例和14例,胎盘残留与病理结果一致8例和12例和12例。见表2。
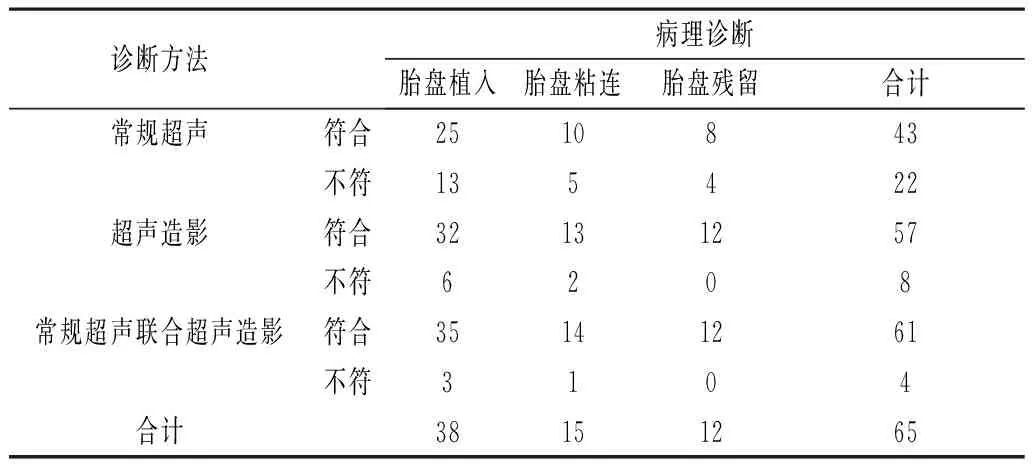
表2 不同检查方式诊断结果与病理诊断结果比较(例)
2.3 不同检查方式在产后胎盘滞留中的诊断准确率 常规超声联合超声造影在诊断准确率上较单一诊断更高。见表3。
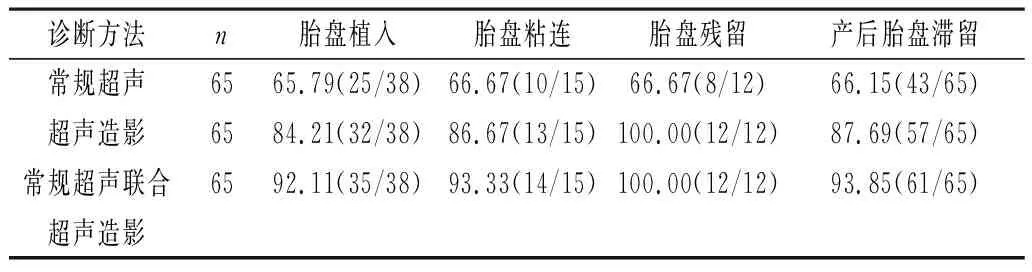
表3 不同检查方式在产后胎盘滞留中的诊断准确率(%)
3 讨论
产后胎盘滞留主要与胎盘残留、胎盘粘连及胎盘植入有关,其中,胎盘残留主要因产妇分娩时子宫收缩乏力或收缩不协调使胎盘未能完全剥离或剥离后滞留导致[7];胎盘植入则主要因子宫手术操作使子宫与胎盘间的蜕膜减少或缺失,导致胎盘粘连与蜕膜基底层甚至植入子宫肌层而形成,因近年来剖宫产、人工流产患者不断增加,胎盘植入发生率也呈明显上升趋势[8]。而胎盘残留与胎盘植入处理方式不同,明确诊断患者胎盘滞留类型指导临床选择恰当的治疗方式具有重要意义[9]。
针对产后胎盘滞留,采取子宫切除术进行病理学检查是最为准确的诊断方法,但实际临床中为减少手术创伤、保障患者生育需求等原因使子宫切除诊断受到限制,主要根据患者临床表现、排出物及影像学检查进行综合诊断。影像学检查中,超声是首选检查方法,其可获取宫腔内滞留胎盘大小、边界、内部回声等信息,显示较粗大血管,但不易反映真实的残留胎盘血供情况,对胎盘和子宫肌层分界的显示率不高,且产妇分娩后子宫偏大、肌层较薄、存在血流伪像等,使常规超声检查易出现漏诊与误诊[10-11]。而超声造影技术则能够实时显示组织微循环灌注影像,近年被应用于妇科疾病诊断中,显示出较高诊断价值,其在与子宫相关的妇科疾病诊断中能够实时显示子宫微循环灌注,观察宫腔内病灶微循环灌注,应用超声造影剂后,造影剂自子宫浆膜层呈放射状迅速向宫内灌注,增强顺序以子宫肌壁与胎盘灌注特点呈现,从基层外向肌层内,再到子宫内膜层的顺序由内向外先后增强,最后进入胎盘组织,能够清晰显示宫腔内滞留胎盘血流分布的真实情况。当胎盘植入时,因绒毛侵入子宫肌层,应用造影剂后根据胎盘植入深度的不同,胎盘组织会同步或早于子宫增强,呈现为造影早增强及高增强,由此可进行诊断[12-13]。本研究分析65例产后胎盘滞留患者临床资料及影像学资料,显示患者超声造影分为同步或低增强型、快速高增强型、无增强型三种超声造影增强模式,基本符合产后胎盘滞留的超声造影特征[14],其中胎盘粘连或胎盘植入患者中均出现无增强型超声造影增强模式,可能与胎盘坏死有关。进一步分析不同检查方式的诊断效能,结果显示,常规超声诊断、超声造影诊断胎盘滞留的准确率对应为66.15%和87.69%,与既往研究[15]结果相近,其中,超声造影诊断胎盘粘连准确率达86.67%,而二者联合诊断的准确率提高至93.33%,联合诊断更有利于了解胎盘滞留病灶内的微小血管及病灶与子宫肌层关系的诊断细节,从而提供更多的病灶影像学信息进行综合判断,提高诊断效能。
综上所述,常规超声联合超声造影在产后胎盘滞留诊断中具有较高诊断效能,联合诊断能够提供更全面、详细的影响学依据供临床治疗进行参考,指导临床为患者制定更为有效、个性化的治疗方案。

