常规功能训练结合肩胛骨松动训练对冻结肩术后早期康复的影响
蒋 涵,朱 磊,丁 杰,解 强,陈 根,王志彬,李 伟
(1.曲阜师范大学 体育科学学院,山东 曲阜 273165;2.国家体育总局运动医学研究所,北京 100061)
冻结肩,俗称“肩关节周围炎”“五十肩”“凝肩”等,是指肩关节周围软组织出现的慢性非特异性炎症,如肌腱,滑膜囊与韧带等(Itoi et al.,2016)。冻结肩是骨科最为常见的疾病之一,研究显示,其可以在没有明显诱因的情况下自发,也可能与局部或全身疾病有关(Koorevaar et al.,2017)。
冻结肩的产生较多是由于肩袖肌腱随着年龄的退行性变化而逐渐加重,有研究显示,冻结肩的患病率为2%~5%,且女性发病率较高(Lee et al.,2015;Ricketts et al.,2017)。40岁以后横纹肌的质量较30岁时下降18%,50岁以后下降速度更快(Cucchi et al.,2017)。研究显示,50%的患者在发病7年后仍会感到肩痛和肩关节僵硬等症状,有11%的患者仍然存在功能受限(Shaffer et al.,1992)。Grey(1978)对41名冻结肩患者进行了5~10年的随访,发现只有39%的患者完全康复,其余患者仍存在患侧疼痛等症状。近年,随着生活方式的改变,冻结肩的发病率也在上升(Brue et al.,2007)。由于肩关节长期疼痛和活动受限严重降低患者的日常生活、工作水平,故对冻结肩的治疗显得尤为重要(Jeremy,2015;Wong et al.,2017)。
虽然随着时间的推移肩关节功能会逐步得到改善,但并不是每个人都能完全恢复至正常程度(Wright et al.,1976)。为了缓解患者痛苦,使其尽快恢复正常的生活,治疗方式包括保守治疗及手术治疗,目前随着关节镜技术的发展,肩关节镜下关节松解术治疗冻结肩的临床疗效非常显著,术后3个月患者肩关节功能恢复,因其具有微创、恢复快、疗效确切等特点,成为当前治疗冻结肩患者较为理想的一种方法。
冻结肩患者松解术后为了促进患肩功能康复,避免发生组织粘连、活动僵硬等情况,应及时进行早期的功能康复锻炼(Codman,1911;Mann,1952;Neviaser et al.,2011;Patton et al.,2001),在手术医师和康复师指导下进行科学有效的康复训练,避免人为发生肩袖损伤等情况,对冻结肩关节松解术后患者进行康复治疗可以有效改善肩关节活动度,研究显示,肩胛骨位置的改变也会影响肩关节功能的恢复。本研究的康复方式增加了肩胛骨松动治疗,通过两种训练方式对冻结肩松解术后患者进行为期12周的康复治疗,比较其临床疗效,探寻更有效的临床康复治疗方法。
1 研究对象与方法
1.1 研究对象
研究对象为冻结肩肩关节镜下松解术后50例患者(男18名,女32名),因丢失随访终止实验7名(男4名,女3名),实验最终共计43名(男14名,女29名)患者;年龄为50~65岁;病程最长为14个月,最短为3个月;纳入时间为2019年3月—12月。1.1.1 研究分组
参照国内外的研究进行实验分组,将研究对象随机分为两组:对照组(常规功能训练,n=25)和实验组(常规功能训练+肩胛骨松动治疗,n=25)。康复治疗期间对照组3人退出,实验组4人退出,对照组最终22人,实验组最终21人,经统计分析,两组人数、性别无显著差异。
1.1.2 研究对象资料收集
依据现代医学的诊断标准,患者主诉具有肩部持续性疼痛,昼轻夜重,肩关节活动全方位明显受限,符合冻结肩症状的患者。
1.1.3 纳入标准
1)冻结肩关节松解术后的患者;2)年龄50~65岁,性别不限;3)病情稳定,意识以及表达能力清楚,无明显智力障碍者;4)自愿签署知情同意书的患者。
1.1.4 排除标准
1)影像学检查显示骨病变的患者;2)合并精神类疾病,心血管或脑血管疾病的患者;3)有上肢神经病变的患者;4)由于肱骨骨折等导致关节受限的患者;5)手臂畸形的患者;6)曾行肩关节其他手术治疗(不包括肩关节镜下微创松解治疗)患者。
1.1.5 终止标准及剔除标准
纳入范围内的患者若出现下列情况之一者终止实验:1)未能按照规定坚持完成康复治疗方案的患者;2)治疗期间出现其他并发症,不能继续接受治疗的患者;3)由于某些原因,导致资料不全或无法判断疗效的患者。
1.2 研究方法
1.2.1 实验方案
1.2.1.1 对照组实验方案
对照组对冻结肩肩关节镜下松解术后患者进行常规功能训练,包括盂肱关节活动度及肌力的康复(图1)。患者术后第1天进行握拳、肩关节被动外展、前屈等活动,在康复师指导下进行肩关节各个方向的活动,每个方向活动4次/组,2组/天,每组结束后休息1 min。再根据患者的身体情况逐步进行肩关节的主动和被动训练,包括钟摆练习、爬墙运动、滑绳运动,可借助于瑜伽球、肩滑轮、肩梯等器械进行辅助训练,4组/天,30次/组,每组结束后休息1 min。肌力训练主要为肩部肌肉收缩训练,在不增加患者疼痛感、可耐受的情况下指导其进行抗重力训练,锻炼肌肉的收缩能力,4组/天,20次/组,活动期间矫正患者错误的训练姿势,每周3次康复训练,康复训练时间共计 12 周(Buchbinder et al.,2004,2006;Canbulat et al.,2015;Lorbach et al.,2010)。
1.2.1.2 实验组实验方案
实验组在对照组治疗的基础下增加肩胛骨松动治疗,重点是对肩胛骨周围的软组织进行松解。1次/天,每周3次,康复时间共计12周(Jeremy,2015)。
肩胛骨松动治疗具体治疗方案:1)仰卧位牵伸(胸小肌/联合腱);2)站立位自我牵伸(胸小肌/联合腱);3)侧卧位牵伸(前伸/后缩);4)侧卧位牵伸(上旋/下旋);5)侧卧位牵伸(后倾);6)俯卧位牵伸(后倾);7)站立位牵伸(肩胛上提和回缩运动)(图2)。
1.2.2 实验疗程
两组治疗均为每周3次(周一、周三、周五),康复时间共计 12 周(Chan et al.,2017;Farrell et al.,2005;Jeremy,2015),康复结束后对治疗效果进行评估。
1.2.3 测试指标
记录所有患者的人口统计信息(年龄、身高、体质量和性别)。测量治疗前与治疗后(12周)数据共计测量两次,比较各参数间的差异(Robinson et al.,2012;Song et al.,2018)。
1)疼痛指标:视觉模拟评分法(visual analogue scale,VAS),计算相对变化差。
2)功能指标:肩关节功能评分量表(Constant-Murley和UCLA评分量表),测量肩关节活动度,评估日常生活能力,计算肩关节功能指标相对变化差。
3)骨性结构指标:采用国家体育总局运动医学研究所体育医院放射科64排128层螺旋CT进行扫描及数据后处理。所有扫描数据直接导入工作站,使用CT工作站提供的工具进行图像处理和所有数据测量,测量指标包括:肱骨头扭转角、肱骨头倾斜角、肩胛盂扭转角、肩胛盂倾斜角等、头顶肩峰距、结节肩峰距、肩峰喙突距等骨性结构(图3)。
1.2.4 统计方法
运用SPSS 20.0对所获得的实验数据进行统计分析,以平均值±标准差(M±SD)表示,差异显著性水平为P<0.05,借助GraghPad Prism 6.0软件作图。

图1 对照组肩关节运动治疗Figure 1.Exercise Treatment for Shoulder Joint in Control Group

图2 实验组肩关节运动治疗Figure 2.Exercise Treatment for Shoulder Joint in Experimental Group
2 实验结果
2.1 患者的一般临床参数特征
研究显示,两组患者间人口学数据无统计学差异(P>0.05),说明两组患者年龄、身高、体质量及BMI指数等数据具有可比性(表1)。
2.2 治疗前后的指标评分
2.2.1 治疗前后的VAS评分
对两组冻结肩松解术后患者在治疗前肩关节疼痛评分进行比较,无统计学差异(P>0.05),说明两组患者在治疗前VAS评分数据具有可比性。对两组治疗前后进行比较,VAS评分均显著降低(P<0.05),说明两种治疗方式对疼痛均有改善作用。对治疗后两组间的VAS评分进行比较分析,VAS评分显著降低,两者间的差异具有统计学的意义(P<0.05),实验组治疗效果优于对照组治疗效果,患者疼痛程度改善效果更为明显(图4)。
2.2.2 治疗前后的肌力指标评分
对两组冻结肩松解术后患者治疗前的肌力评分进行比较,无统计学差异(P>0.05),说明治疗前两组的肌力指标评分具有可比性。对两组治疗前后进行比较,肌力指标评分均明显升高,有显著性差异(P<0.05),说明两种康复治疗方式对肩关节肌力均有明显改善。对治疗后两组间的肌力指标评分进行比较分析,两者间的差异显著升高,具有统计学意义(P<0.05),实验组优于对照组(图5)。
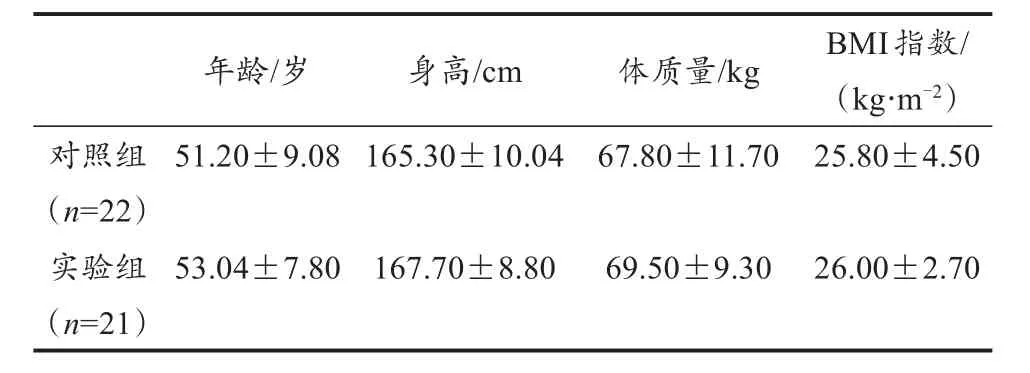
表1 患者的一般临床参数特征比较Table 1 Characteristics of General Clinical Parameters of Patients M±SD

图3 肩关节骨性结构指标Figure 3.Bone Structure Index of Shoulder Joint

图4 治疗前与治疗后VAS评分情况分析Figure 4.Analysis of VAS Scores before and after Treatment
2.2.3 治疗前后的日常生活活动能力指标评分
对两组冻结肩松解术后患者治疗前的日常生活能力(activities of daily living,ADL)指标评分进行比较分析,统计学无明显差异(P>0.05),说明治疗前两组ADL指标评分具有可比性。对两组治疗前后进行比较,患者的日常生活能力均显著升高(P<0.05),说明患者的日常生活能力均有明显改善。经过治疗后,对两组患者的数据进行统计分析,有显著性差异(P<0.05),实验组的治疗效果优于对照组,日常生活能力改善情况更好(图6)。

图5 治疗前与治疗后肌力评分情况分析Figure 5.Analysis of Muscle Strength Grade before and after Treatment
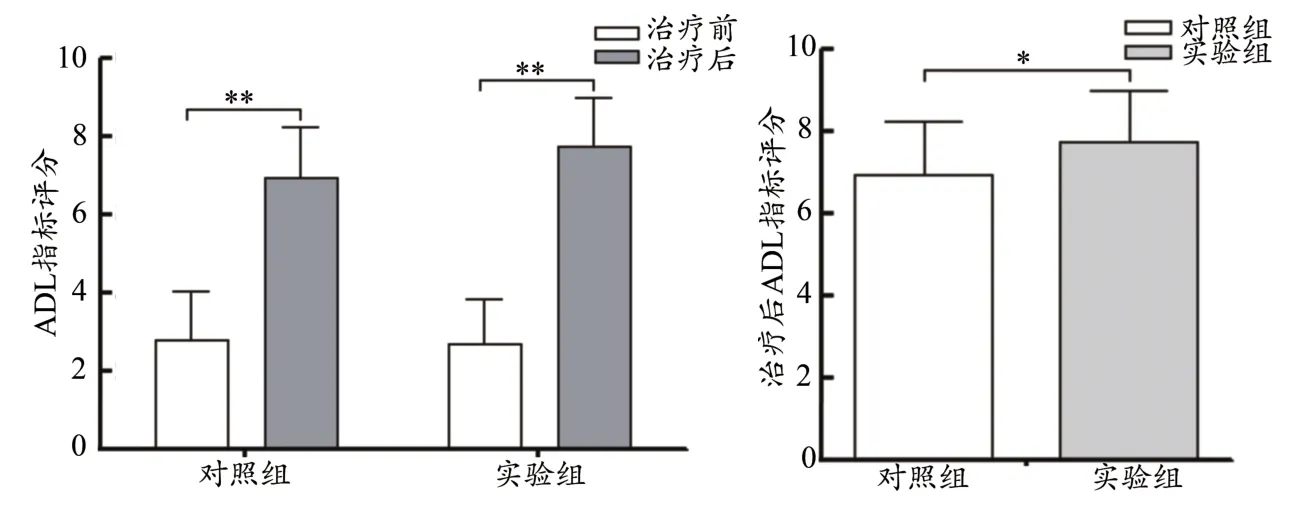
图6 治疗前与治疗后生活能力评分情况分析Figure 6.Analysis of ADL before and after Treatment
2.2.4 治疗前后的肩关节活动度指标评分
对两组冻结肩松解术后患者治疗前肩关节活动度(range of motion,ROM)进行比较,无统计学差异(P>0.05),说明治疗前两组患者肩关节活动度指标具有可比性。对两组治疗前后进行比较,两组患者肩关节的活动角度均较治疗前有所改善,对照组、实验组治疗前后相比有显著性差异(P<0.05);治疗后两组间相比具有显著性差异(P<0.05)。肩关节活动范围比治疗前肩关节活动范围明显增大,实验组患者活动度的改善情况显著优于对照组,实验组的治疗效果优于对照组(图7)。
2.2.5 治疗前后的总体指标评分
对两组冻结肩松解术后患者治疗前的肩关节总体指标评分进行比较,统计学无明显差异(P>0.05),说明两者间具有可比性。对两组治疗前后进行相比,肩关节的总体指标评分均显著上升(P<0.05),说明两组康复治疗方式均对冻结肩松解术后患者有改善作用。经过治疗后,对两组间的肩关节评分进行统计分析,两组间具有显著性差异(P<0.05),说明实验组的治疗效果优于对照组(图8)。
2.3 治疗前后CT参数指标差异
对两组患者肩关节部分骨性结构指标进行CT三维测量(图3),比较分析显示,无统计学差异(P>0.05),说明两组数据具有可比性。对两组患者治疗后的骨性测量数据进行比较分析,对照组治疗前后相比,肱骨头扭转角、肱骨头倾斜角、肩胛盂扭转角等骨性结构无统计学差异(P>0.05),肩胛盂倾斜角、头顶肩峰距、结节肩峰距、肩峰喙突距具有显著性差异(P<0.05);实验组治疗前后相比,肱骨头扭转角、肱骨头倾斜角、肩胛盂扭转角等骨性结构无统计学差异(P>0.05),肩胛盂倾斜角、头顶肩峰距、结节肩峰距、肩峰喙突距具有显著性差异(P<0.05);治疗后两组间相比,肱骨头扭转角、肱骨头倾斜角、肩胛盂扭转角等骨性结构无统计学差异(P>0.05),肩胛盂倾斜角、头顶肩峰距、结节肩峰距、肩峰喙突距具有显著性差异(P<0.05)。实验组与对照组相比改善效果更明显,相对位置的改变范围更大,实验组治疗效果优于对照组(图9),说明以肩胛周围肌肉为重点的治疗性运动可以更好地改善肩胛骨活动范围。
3 分析讨论
冻结肩最主要的原因是关节囊增厚和挛缩,后关节囊张力的降低会促进盂肱关节内旋运动(Lin et al.,2006;Yang et al.,2009a,2009b),在冻结肩患者的康复过程中,增加肩胛骨的活动范围,使其成为一个整体,可以有效地增加关节活动度(Aytar et al.,2009)。不同康复治疗方案的研究表明,肩关节盂肱关节运动和肌肉拉伸等对冻结肩患者的临床康复是有效的(Page et al.,2014)。本研究对冻结肩松解术后患者采用常规功能训练结合肩胛骨松动训练发现,实验组的治疗效果优于对照组,关节活动度改善情况与对照组相比更加明显,具有临床研究价值。

图7 肩关节治疗后活动度情况分析Figure 7.Analysis of ROM before and after Treatment
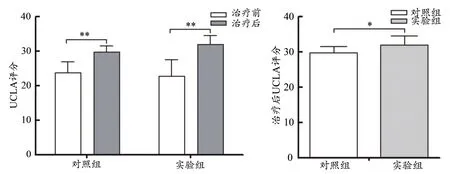
图8 治疗前与治疗后肩关节UCLA评分情况分析Figure 8.Analysis of UCLA before and after Treatment
3.1 肩胛骨松动治疗的作用及机理
肩胛骨运动是肩关节康复的基础,研究表明,冻结肩患者的肩胛运动减少,特别是上旋和外旋活动度减少,因此治疗方案中增加肩胛骨运动尤为重要(Fayad et al.,2008;Keshavarz et al.,2017)。肩胛骨松动治疗对维持肩关节的运动和稳定起到了重要作用(Fedorka et al.,2015;Jančíková et al.,2017;Kibler et al.,2016),可以缓解疼痛、改善关节活动度及增强自身本体感觉,减少异常组织的纤维粘连,在治疗上可以更大程度的帮助患者改善肩关节的活动范围。

图9 肩关节治疗后CT参数指标情况分析Figure 9.Analysis of CT Parameter Index before and after Treatmen
3.1.1 缓解疼痛
Russell等(2014)比较了运动组(运动课+家庭锻炼)及单独家庭锻炼组治疗冻结肩患者方案的疗效,发现运动组的疼痛改善效果明显大于单独家庭锻炼组,运动干预可以显著改善焦虑,运动训练在减少患者疼痛方面有较好的效果。Griggs等(2000)对冻结肩患者进行4个方向的拉伸运动及强化训练,探究运动干预措施的有效性,研究显示,拉伸运动可以增加患肩活动范围,有效缓解患者疼痛。Gebremariam等(2014)对冻结肩的部分物理疗法进行探讨研究,并将运动疗法作为超声波、激光和脉冲电磁场的附加疗法,分析运动疗法的效果,发现在超声治疗后进行运动疗法,短期内与使用安慰剂组患者相比,热疗和运动疗法更为有效,在长期研究中,运动疗法的效果显著,更能缓解患者的疼痛程度。
有研究显示,运动干预能够有效改善患者肩关节疼痛,与本研究结果一致。由于肩胛骨松动治疗遵循无痛原则,故肩胛骨松动治疗有助于缓解患肩疼痛,在治疗中对神经细胞和组织产生刺激,进而影响中枢神经系统释放疼痛感的程度,对其进行有效的抑制,肩胛骨松动训练中的强化被动拉伸运动可能通过激活炎症反应减轻关节的疼痛感(Noten et al.,2016),具有较好的镇痛效果。此外,经过治疗,关节肿胀的组织间压力降低,减少了对周围神经的刺激,血液循环和有害物的排泄加快,起到止痛的效果。
3.1.2 改善关节活动度
Kraal等(2017)对冻结肩患者运用强化物理治疗方案进行治疗,并对其进行跟踪随访。研究显示,强调物理治疗方案在治疗肩关节僵硬中的作用,不仅可以增加肩关节活动范围,同时为冻结肩最佳治疗策略提供依据。Alptekin等(2016)对冻结肩患者介入干扰电治疗、微波治疗、超声治疗、拉伸运动、强化运动等方法,比较治疗后患肩的疼痛程度。在治疗后7周和12周评估疼痛、主动和被动运动的活动范围,填写肩关节功能障碍问卷,经过治疗后所有患者肩关节活动范围均有明显改善,治疗前后相比,患者主动活动及被动活动范围均明显增加,通过对患者进行物理治疗(肩关节伸展运动及强化练习),关节僵硬情况缓解,肩关节活动范围增加,显示结合治疗是治疗冻结肩的有效方法。
本研究通过对两组患者治疗前后的比较分析,发现两种治疗方案均可以改善肩关节活动度(P<0.05),实验组肩关节活动度明显大于对照组(P<0.05),与前人研究结果一致。肩胛骨松动治疗可以促进肌肉组织的收缩与伸展运动,增强肌肉耐力、肌肉张力与肌肉弹性,同时间接松解粘连的部位,促使肌肉及韧带得到放松,从而改善患者的肩关节活动范围(李振华 等,2012;Gordon et al.,2016;Mariano et al.,2009);肩胛骨松动训练对肩胛盂肱部拉伸有显著的影响,具有重要的临床意义(Buchbinder et al.,2007)。肩胛骨松动训练具备主动运动与被动运动的优势,患者自行配合完成,在运动状态下改善患者关节僵硬症状,以肩胛周围肌肉为重点的治疗性运动可以更好地改善肩胛骨活动范围,保证肩胛骨松动治疗的效果,更好地刺激肩部肌肉,增加肩关节活动范围,促进肩关节功能恢复。
3.1.3 增强本体感觉
Waszczykowski等(2014)和Tambra等(2017)研究冻结肩松解术后康复训练前后患肩肌肉力量和功能性活动的有效性,发现患者肌肉力量在康复训练后明显增加,运动能力增强。Horst等(2017)和Toprak等(2019)研究冻结肩患者进行手法治疗和本体感受性神经肌肉促进治疗的有效性,发现以运动为基础的治疗比其他治疗方法更能有效地减轻疼痛,改善活动范围,提高患者的日常生活能力。由于冻结肩患者受疼痛影响,长期不运动导致肌肉萎缩,肌力逐渐降低,患者的日常生活能力降低。有研究显示,运动干预可以增加患肩肌肉力量,提高运动功能,增强患者的本体感觉(Barnes et al.,2016;Fabis et al.,2016;Klc et al.,2015)。
本研究显示,患者经过两种方式治疗后疼痛减轻,肌力增强,肩关节活动度改善,日常生活质量提高,具有统计学意义(P<0.05);临床结果显示,实验组的疗效优于对照组的疗效(P<0.05),与其他研究结果相一致。这主要是因为肩胛骨松动治疗以神经系统的反射活动为基础,通过反射传导的途径来调节中枢神经系统中的兴奋与抑制,松动治疗运用牵拉与分离的运动对中枢神经起到抑制与镇静作用,可以改善人的血液循环和神经系统营养状况,使神经细胞与神经纤维组织修复和再生,增强患者的本体感觉,有效改善患者疼痛程度,提高活动范围,促进患者更好地恢复日常生活。
3.2 对肩关节骨性结构相关性的探讨
随着摄像技术的提高和肩关节基础研究的不断发展,科研人员逐渐认识到骨性因素可能也会起到一定作用。近年,由于样本选择不同、测量方法不同以及测量标准的不统一等原因,对肩关节骨性结构的测量研究存在较大争议。目前,对于肩关节骨性结构影像学测量方法主要有X线平片测量法、核磁共振(magnetic resonance imaging,MRI)测量法、超声测量等技术测量法等,CT扫描及后处理技术对于骨性结构测量的精确性得到了公认(李锦青等,2007;汪华清 等,2009;Fedorka et al.,2015;Jančíková et al.,2017;Jewell et al.,2009;Gordon et al.,2016;Kibler et al.,2016;Mariano et al.,2009)。本研究采用 CT 扫描及三维成像,对冻结肩患者肩关节骨性结构的指标进行分析,通过研究肩关节骨性结构指标的变化与冻结肩产生的相关性,以此确定肩胛骨松动训练对冻结肩患者术后早期康复的影响。
3.2.1 肱骨头骨性结构
通过研究肱骨头骨性结构与肩胛盂骨性结构对冻结肩的相关性,发现肱骨头侧远小于肩胛盂侧[肱骨头侧主要包括在肱骨头的扭转角和倾斜角(李锦青,2007)]。研究显示,肱骨在三维空间中表现出广泛而复杂的运动,肩胛盂相对于肱骨头的运动还可以显示盂肱关节接触面积的变化,以及肩胛盂与肩部肌肉插入的位置关系等特征(Jansen et al.,2006;Sahara et al.,2007),盂肱关节的旋转范围对临床评估肩关节功能具有重要意义。Tokgoz等(2007)使用MRI测量肩周炎患者的各项指标,研究显示,肩周炎患者组与对照组中没有显著性差异,可能与肱骨头的扭转角差异性较大有关。Rundquist等(2003)和Mc‐Cully等(2005)使用三维电磁跟踪评估正常受试者外展0°和90°时的肱骨头旋转,发现随着外展角度的增加,外旋度数增加,内旋度数减少,盂肱关节内的运动恒定,无显著性意义。本研究中的肱骨头扭转角对照组为-23.7°±3.7°,实验组为-24.6°±3.4°,无统计学差异,肩胛骨松动训练对肱骨头扭转角不具有相关性。肱骨头扭转角的变异范围较大,与前人研究结果一致,主要原因为外展时的盂肱关节外旋度数恒定,在不同外展状态下对盂肱关节的运动起限制作用。
Moses等(2006)和Boileau等(2006)通过对肩关节疼痛患者的研究,发现治疗前后相比肱骨头倾斜角未见明显改变。经过治疗,对照组为135.6°±1.8°,实验组为137.8°±3.4°,两组在治疗后的肱骨头倾斜角无显著性差异(P>0.05),与其他研究结果一致,说明肱骨头向后扭转可能对肱骨头倾斜角的测量值影响不大,肩胛骨松训练对其肱骨头骨性结构的改变无统计学意义。
3.2.2 肩胛盂骨性结构
肩胛盂骨性结构的探讨主要包括肩关节不稳、肩袖损伤及冻结肩病因等方面,肩胛盂骨性结构与冻结肩的关系报道相对于肱骨头骨性结构研究较多,主要集中在肩胛盂的倾斜角和肩胛盂的扭转角方面。
肩胛盂倾斜角表达肩胛盂关节面相对于肩胛骨体向上或向下的倾斜关系,在实际测量中通常以肩胛冈的走形来标明,但目前并未有统一的数值。Churchill等(2001)通过对标本的测量,发现肩胛盂倾斜角不存在种族和性别差异,Flieg等(2008)在计算机辅助下进行的三维测量进一步验证了结论。Tétreault等(2004)发现,患者患侧肩的肩胛盂倾斜角比正常组的肩胛盂倾斜角大,认为冻结肩患者发病与肩胛盂倾斜角大小有关。但Kandemir等(2006)和Bishop等(2009)采用三维CT重建技术测量发现,正常侧大于患侧。本研究显示,对照组肩胛盂倾斜角为 96.1°±2.9°,实验组为 93.6°±4.0°,具有显著性差异(P<0.05),可能由于肩胛骨松动训练会改变肩胛盂的倾斜角度,进而增加肩关节外展活动度,经过治疗的患者肩胛盂倾斜角小,关节活动度恢复得更快。
肩胛盂扭转角是肩胛骨骨性结构的另一重要指标,反映肩胛盂关节面与肩胛骨体轴线相比向前或向后的倾斜关系,但鲜见其与冻结肩的相关研究。影像学测量主要是使用X线正位片,解剖测量值为-10°~10°(Flieg et al.,2008;Oosterom et al.,2005),近年大多使用CT测量,准确性更高,测量的范围为-16°~14°(Nyffeler et al.,2003)。本研究显示,肩胛盂扭转角对照组为-1.5°±6.2°,实验组为-1.7°±5.7°,两组间无统计学差异(P>0.05),肩胛骨松动训练对肩胛盂扭转角的大小无相关性,此研究结果与前人研究结果相一致。肩胛盂存在较大的向后扭转角时,在肩胛盂的边缘可能对肩袖产生相应的剪切应力,易造成肩袖损伤,不会引起冻结肩等病症,肩胛盂扭转角不能作为冻结肩诊断的标准。
3.2.3 肩关节整体骨性结构
反映肩关节整体骨性结构关系的指标还包括肩峰下间隙、大结节肩峰距、大结节喙突偏移距、盂喙突偏移距、头顶肩峰距和肩峰喙突距等。
头顶肩峰距即肱骨头到肩峰前外下角之间的距离。Maenhout等(2013)研究高空女子运动员的优势肩与非优势肩外展时头顶肩峰距的变化,发现外展时优势侧明显大于非优势侧,头顶肩峰距明显增大,与Won-Gyu(2013)和Maenhout等(2012)的研究结果一致,认为头顶肩峰距的大小与运动相关,运动可以使其增大,拉伸运动对其有改善意义。本研究显示,对照组为(0.65±0.15)cm,实验组为(0.69±0.32)cm,实验组大于对照组,冻结肩与肩峰下间隙的大小具有相关性,具有显著性差异(P<0.05),与前人研究结果相似,其原因可能是肩胛骨松动训练增大了肩峰下间隙的距离,使前屈后伸等活动范围增大,增大肩关节活动范围。
Kumar等(2014)探讨前屈及外展位置对测量结节肩峰距的影响,研究显示,肩关节活动方向的不同对结节肩峰距产生不同的影响,对患者的临床管理具有研究意义,肩胛骨的贡献率保持在80%以上。本研究中,结节肩峰距对照组为(1.78±0.59)cm,实验组为(1.98±0.52)cm,实验组大于对照组,具有显著性差异(P<0.05),肩胛骨松动训练对肩胛骨的内外旋运动具有重要意义,与前人研究结果相一致,肩胛骨的内外旋运动与肩关节的活动范围有相关性,具有临床研究意义。
肩峰的前外下角到喙突尖部之间的距离为肩峰喙突距,该距离大小与喙肩韧带的长短有关,而喙肩韧带为喙肩弓的重要组成部分,喙肩弓为肩关节肌肉的出口部。Maso等(2016)通过肩关节在各个方向的运动研究肩峰喙突距的大小,发现肩峰喙突距在外展和屈曲时最小。本研究显示,实验组为(3.03±0.42)cm,对照组为(2.87±0.15)cm,两组数据具有统计学意义(P<0.05),与前人研究结果相似,可能与冻结肩患者肩关节软组织粘连有关,肩胛骨松动训练将粘连部位的软组织进行松解,使韧带长度恢复,更好地增大活动范围。
综上所述,冻结肩患者肩胛骨的位置多数向外展、旋前和前屈移位,少数向内收和后旋移位。在冻结肩松解术后的功能康复中,早期介入肩胛骨松动训练有利于改善肩关节功能,可有效改善肩胛骨位置,有助于促进肩关节活动范围的恢复,对冻结肩松解术后康复具有重要意义,促进患者尽早恢复到正常的日常生活中去,主要包括:1)肩胛骨松动治疗遵循无痛原则;2)肩胛骨松动治疗在运动状态下加上关节的生理活动,可以更好地改善患者症状;3)肩胛骨松动治疗根据患者恢复程度针对性地调整治疗方案;4)多种治疗方法比单一治疗方法效果更好;5)肩胛骨松动治疗包括主动运动和被动运动间的相互结合,能够更好地刺激肌肉,促进功能尽快恢复。
4 结论与不足
4.1 结论
1)两种康复训练对冻结肩松解术后患者的疼痛程度、功能情况和活动范围等均有所改善,具有良好的治疗效果。
2)增加肩胛骨松动训练比常规功能训练在缓解疼痛、提高肩关节活动度、改善日常生活能力等方面更有效,改善效果更加明显。
3)常规功能训练结合肩胛骨松动训练对肩关节骨性结构的相对位置有所改变,多数向外展、旋前和前屈移位,少数向内收和后旋移位,能更好地改善冻结肩患者的活动范围。
4.2 不足
1)未考虑样本优势侧与非优势侧方面因素的影响;2)未纳入患有颈椎病等疾病的冻结肩患者。肩胛骨松动训练是否适合此类人群及恢复效果等问题,有待深入研究。

