COVID-19胸部CT结构化报告临床应用价值评价
孙黎,李广明,史珊,杨学东
自新型冠状病毒肺炎(coronavirus disease 2019,COVID-19)暴发以来,胸部高分辨CT检查在该病流行的各阶段发挥了不同作用。目前,世界范围内仍然有大量患者因COVID-19相关原因而接受胸部CT检查[1-3]。迄今已有诸多研究描述了COVID-19的影像和临床特征。与中东呼吸综合征冠状病毒(Middle East respiratory syndrome coronavirus,MERS-CoV)和严重急性呼吸综合征冠状病毒(severe acute respiratory syndrome-associated coronavirus,SARS-CoV)等其他冠状病毒相关肺炎相似,COVID-19最初肺部表现为斑片状或广泛的磨玻璃密度影(ground glass opacity,GGO),逐渐进展为实变,病变主要位于胸膜下区,并以肺基底部为著[4-7]。而“反晕征”、肺结节伴晕征、胸腔积液及淋巴结肿大则是COVID-19的少见CT表现[8]。虽然其影像表现具有一定特征,但是与其他病原体引发的肺炎,特别是其他类型的病毒性肺炎仍然难以鉴别[8-9]。而这些研究中对于COVID-19的影像诊断缺乏统一标准和规范化术语。
2020年3月北美放射学会(Radiological Society of North America,RSNA)发布了COVID-19胸部CT诊断专家共识,对COVID-19的CT诊断提出了结构化报告建议,以帮助放射科医生识别典型征象、减少诊断间的不一致性、促进医生之间的理解和沟通并最终帮助临床抉择[10]。该共识将COVID的诊断分为:阴性、典型、不确定和非典型四个类别,并给出了明确定义。但是目前该共识在临床应用的情况尚不明确。本研究利用湖北省单中心数据,以咽拭子病毒核酸检测为金标准,对该结构化报告临床诊断准确性进行评价,并探讨CT征象与流行病学史、临床表现及实验室检查对于报告诊断准确性的提升价值。
材料与方法
1.一般资料
回顾性分析2020年1-2月就诊于湖北省襄阳市中心医院的310例疑似COVID-19患者首诊CT图像、流行病学史、临床表现及实验室检查结果。
纳入标准:①进行至少一次咽拭子病毒核酸检查;②进行至少一次胸部高分辨CT检查,且首诊CT检查与病毒核酸检查间隔不超过7天;③至少行一次血常规检查,并且与首诊CT检查间隔不超过7天。排除标准:①仅有一次病毒核酸检查且显示阴性;②CT首诊检查无阳性表现;③CT图像因呼吸伪影等影响质量较差无法评价者;④病毒核酸检查确诊阴性,但后期随访血液抗体IgG或IgM阳性者;⑤诊断为可疑的患者,即病毒核酸检查无阳性表现,但是至少一次显示可疑者。
310例疑似COVID-19患者中,最终纳入253例患者,57例被排除。1例未进行CT检查;1例CT检查与病毒核酸检测时间间隔大于7天;1例未进行病毒核酸检测;1例就诊期间2次病毒核酸检测阴性,治愈出院后随诊显示血液IgG阳性;19例病毒核酸检测可疑患者;7例仅有1次核酸检查且显示阴性;10例图像质量差无法评价;15例首诊CT阴性者,2例未进行血常规检查。253例中,男126例,女127例,平均年龄(45.37±16.41)岁。根据患者核酸检测结果分组:阳性定义为至少一次病毒核酸检测为阳性,阴性定义为至少两次病毒核酸检测(间隔大于7天)结果均为阴性。最终分组:阳性组203名,阴性组50名。
2.图像采集
310例患者均行胸部CT检查,采用Philips Brilliance 64排128层螺旋CT和联影uCT510进行图像采集。Philips Brilliance 64排128层螺旋CT扫描参数:管电压120 kVp,管电流自动毫安(120~200 mA),扫描层厚0.625 mm,重建层厚2.5 mm,矩阵512×512,螺距1.0069,FOV 500 mm×500 mm。联影uCT510扫描参数:管电压140 kVp,管电流自动毫安(120~200 mA),扫描层厚1.2 mm,重建层厚5 mm,矩阵512×512,螺距0.9375,FOV 500 mm×500 mm。所有患者均采取仰卧位,扫描范围为肺尖至肺底,吸气末屏气进行扫描。
3.图像分析
2名从事胸部影像诊断的高年资医师共同分析CT图像,当结论不一致时由1名从事胸部影像诊断的主任医师判定。CT诊断分型,根据RSNA推荐新冠肺炎结构化报告(图1~4):①阴性:CT表现为阴性或无提示肺炎的CT表现。②不确定:缺乏典型特征,同时表现为多灶性、弥漫性、肺门分布或单侧磨玻璃结节(ground glass opacity,GGO),伴或不伴有实变,缺乏特征性分布,非圆形或非外周分布;少量非常小的GGO呈非圆形和非外周分布。③典型:双肺外周分布GGO伴有或不伴有实变或可见小叶内线(“铺路石征”);多灶性类圆形GGO,伴有或不伴有实变或可见小叶内线(“铺路石征”);反晕征或其他机化性肺炎的表现。④非典型:没有典型特征或不确定的特征,同时影像表现为单肺叶或节段性实变,没有GGO;散在小结节(小叶中心结节、“树芽征”);空洞性病变;光滑的肺小叶间隔增厚伴胸腔积液。
4.统计学方法
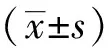
模式1自变量仅包含CT诊断分型;模式2自变量为CT诊断分型+CT征象;模式3自变量为CT诊断分型+基本信息+流行病学史+临床及实验室检查。对三种模式进行二元逻辑回归分析,并采用受试者操作特征(receiver operating characteristic,ROC)曲线和曲线下面积(area under the curve,AUC)评价三种模式的诊断准确性。
结 果
1.基本信息及临床实验室检查
阳性组和阴性组两组患者的性别(χ2=0.081,P=0.776)、年龄(t=-1.972,P=0.053)、流行病学史(χ2=0.002,P=0.966)、首诊发病时间(t=0.136,P=0.892)差异无统计学意义(表1)。两组就诊时发热、咳嗽、腹泻、呼吸困难等症状差异无统计学意义(χ2=0.083,P=0.773;χ2=0.030,P=0.863;χ2=0.051,P=0.821;χ2=0.018,P=0.893)。两组白细胞计数、淋巴细胞及中性粒细胞百分比、C反应蛋白差异无统计学意义(t=1.610,P=0.109;t=0.261,P=0.795;t=-0.572,P=0.568;t=-0.208,P=0.779,表1)。
2.胸部高分辨CT诊断及其它征象
两组CT诊断分型差异具有统计学意义(Z=-6.330,P<0.001)。两组病变分布(χ2=14.146,P<0.001)、GGO形态(χ2=5.574,P=0.018)、累及肺叶数量(t=-4.778,P<0.001)、是否伴淋巴结肿大(χ2=14.693,P<0.001)、血管增粗(χ2=18.640,P<0.001)、树芽征(χ2=38.551,P<0.001)、支气管管壁增厚(χ2=45.984,P<0.001)及间质增厚(χ2=4.751,P=0.029)差异具有统计学意义(表2)。两组病变密度(χ2=0.112,P=0.738)、GGO数量(χ2=0.598,P=0.585)、是否伴支气管扩张(χ2=1.362,P=0.243)、病变累及肺叶分布(χ2=0.854,P=0.868)差异无统计学意义(表2)。
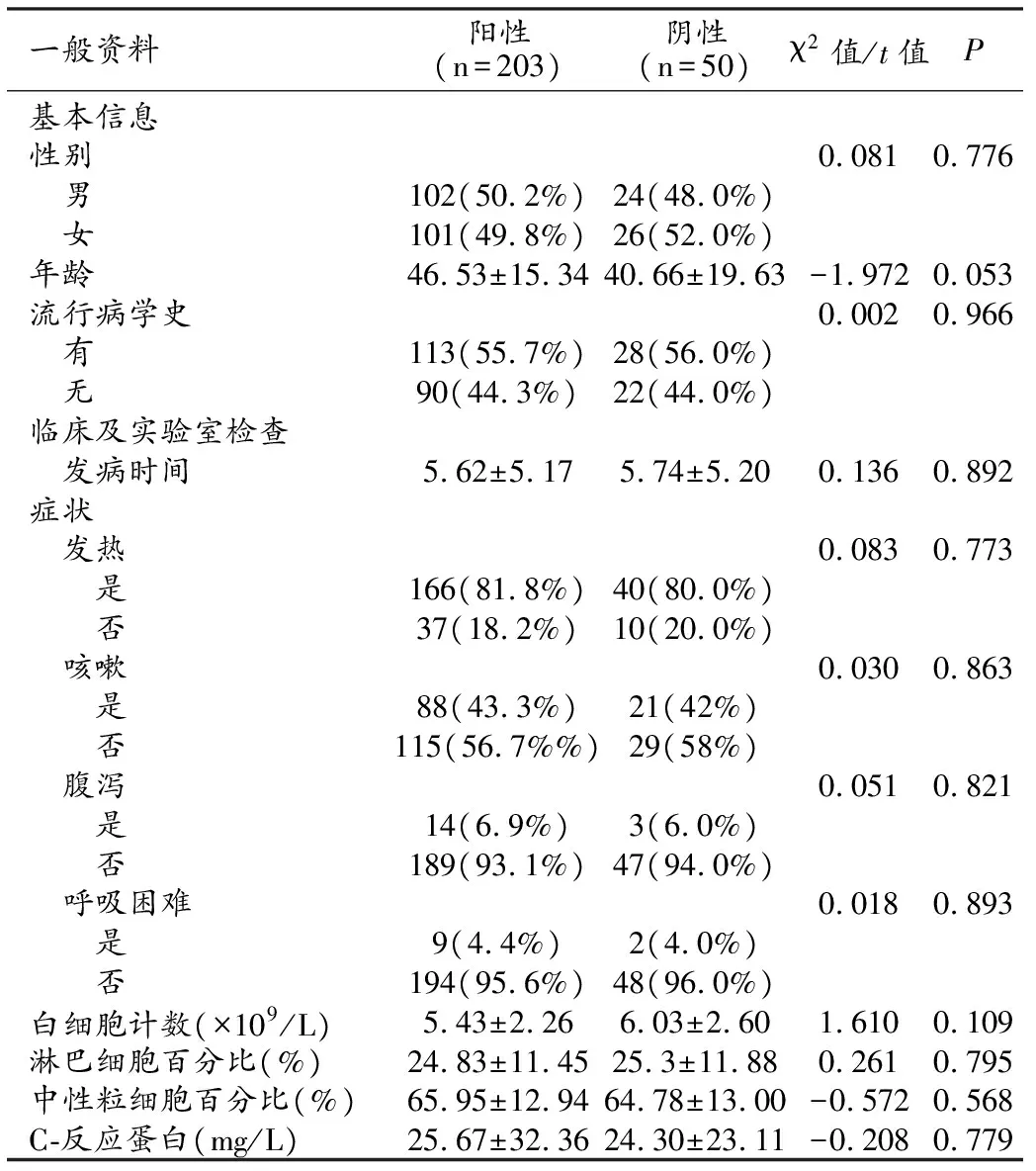
表1 COVID-19肺炎及非COVID-19肺炎患者的临床特征
3.逻辑回归
逻辑回归分析三种模式都有较好的预测诊断效能。模式1诊断敏感度为95.6%,特异度为34.0%,符合率为83.4%;模式2诊断敏感度为96.0%,特异度为48.9%,符合率为87.0%;模式3诊断敏感度为95.2%,特异度为32.7%,符合率为82.2%。三种模式的AUC分别为0.768、0.895和0.812(表3,图5)。
讨 论
笔者对经病毒核酸检测确诊的253例COVID-19疑似患者(阳性组203名,阴性组50名)胸部高分辨CT结果依据RSNA推荐的COVID-19结构化报告进行CT诊断分型和CT征象评价,并以CT诊断分型为基础与CT征象、流行病学史、临床表现、实验室检查结果组合建立三种预测模型。结果发现CT诊断分型能够较为准确地区分COVID-19与非COVID-19肺炎,但是特异度较差。与结合临床表现、流行病史和实验室检查信息相比,结合CT征象能够更显著地提高诊断准确性,特别是能够较为显著地提高诊断特异度。

表2 COVID-19肺炎及非COVID-19肺炎患者的胸部CT特征
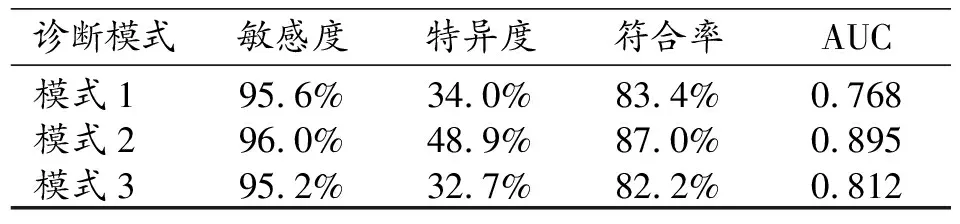
表3 三种模式的逻辑回归表现及曲线下面积
1.临床信息及实验室检查差异
本研究显示COVID-19阳性患者的基本信息(性别、年龄)、流行病学史、发病时间、症状及实验室检查(白细胞计数、淋巴细胞百分比、中性粒细胞百分比、C-反应蛋白)与阴性患者之间差异没有统计学意义。这与既往研究结果基本一致[11-13]。但是,既往研究显示COVID-19阳性患者较阴性患者白细胞计数明显减低[11],并且白细胞的下降程度与疾病的严重程度具有相关性[14],而本研究中未发现显著差异。这可能一方面由于本研究中COVID-19重症病例较少,所以整体白细胞下降不够显著。另一方面,笔者发现本研究中阴性组白细胞计数均值为6.03×109/L,并没有明显升高,所以本研究非COVID-19患者组中可能存在较多支原体肺炎或其它病毒性肺炎等白细胞升高不明显的肺炎,而细菌性肺炎等导致白细胞计数显著升高的患者比例较低,因而最终两组白细胞计数为未见显著差异。
2.胸部高分辨CT诊断分型与CT征象差异
在CT表现上,结果显示COVID-19较非COVID-19肺炎累及更多肺叶,说明COVID-19肺炎有更广泛的肺部损伤,这提示COVID-19引发的肺炎可能有更严重的临床进程。并且,已有研究证实,胸部CT所示肺部受累范围与患者肝损伤的严重程度相关[15]。因此,在CT诊断报告中增加对病变累及范围的定量或半定量描述,可能有助于辅助临床抉择。另外,笔者发现COVID-19较非COVID-19肺炎更易表现为外周分布,类圆形的GGO病灶更为常见,GGO内亦更容易观察到血管增粗,病变更容易表现为间质增厚。而非COVID-19肺炎较COVID-19肺炎更容易表现为小叶中心性结节/树芽征和支气管管壁增厚。淋巴结肿大在COVID-19肺炎较非COVID-19肺炎更为罕见。这些结果与前期研究发现基本一致[9,16-19]。
根据RSNA推荐[10],笔者将具有肺炎表现的患者分为典型、不确定和非典型三类,CT诊断分型在阳性组和阴性组之间具有显著差异,因此该报告模式能够对COVID-19和非COVID-19肺炎进行一定区分,具有一定临床应用价值。
3.逻辑回归分析
为了进一步评价CT诊断分型的临床应用价值,笔者对CT诊断分型、CT征象及其它临床表现进行逻辑回归分析,结果显示,仅凭CT诊断分型已能够较为准确地预测COVID-19和非COVID-19,但是特异性较低,这与前期对于胸部CT诊断COVID-19价值的研究结果相近[6,19,21]。结合CT征象以后,诊断的敏感度和特异度都有一定提升,特别是诊断特异度的改善尤为显著,而结合临床、流行病学史和实验室检查并不能提高诊断的敏感度和特异度。ROC分析结果也显示CT征象能够更为显著地提高诊断准确性。Sun等[11]采用患者基本信息、流行病学史、临床表现、影像检查和实验室检查结果进行逻辑回归分析,对COVID-19诊断结果进行预测,结果显示是否添加影像检查结果对于模型预测的准确性无影响。该研究中,影像检查纳入参数仅为“是否有肺炎表现”,而未对COVID-19影像诊断进行分类,且无COVID-19肺炎CT特征征象的区分。本研究基于COVID-19胸部CT特征表现将影像结果进行分型,结果显示CT诊断分型对于COVID-19的预测具有一定价值,而结合CT征象可进一步提高诊断准确性。另外,本研究与Sun等[11]研究结果不一致也可能与患者构成比的差异有关,本组研究对象来源于疫情高发区,因此阳性患者比例较高,而Sun等得研究对象阴性组比例明显高于阳性组。
本研究结果显示,在疫情爆发地区,COVID-19胸部CT诊断分型能够较为准确地对患者进行分类,为临床提供补充信息。同时,笔者还发现,在诊断分型的基础上,重视观察CT征象能够进一步提高诊断准确率。临床应用COVID-19胸部CT结构化报告能够提高影像诊断和医师沟通效率,影像科医生在掌握诊断分型的同时还要注意识别COVID-19的CT征象并正确理解他们在诊断中的价值。
COVID-19胸部CT结构化报告能较为准确地预测COVID-19肺炎,具有较高的敏感性,但是缺乏特异性,结合其他CT征象能够进一步提高诊断准确性,特别是提高诊断特异性。