直接前方入路初次全髋关节置换术关节囊切除与保留的疗效比较
黄润华,尚希福,廖中亚,王小合
随着快速康复外科理念及微创理念的提出,直接前方入路行全髋关节置换术(THA)由于是真正的肌肉神经间隙入路,具有切口小、创伤小、恢复快、术后功能满意、术后脱位率低等优点,近年来被关节外科医生广泛应用[1-3]。但是临床上关于直接前方入路THA在手术操作时对髋关节囊的处理上仍很有争议。2018年2~8月,亳州市人民医院关节外科对112例患者行初次THA治疗,本研究比较直接前方入路THA关节囊切除与保留重建的临床效果,报道如下。
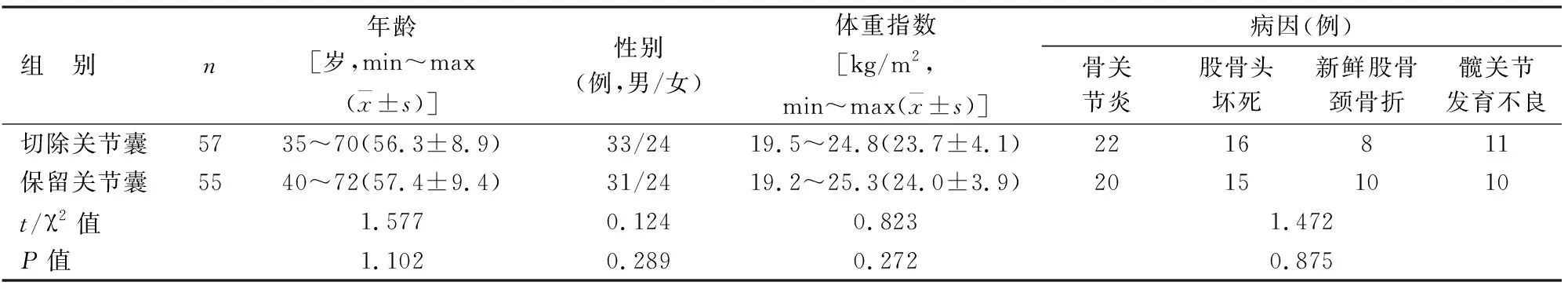
表1 两组术前一般资料比较
1 材料与方法
1.1 病例资料本研究纳入112例,男66例,女46例,年龄35~72(56.8±10.35)岁。均行单侧THA。根据住院号末位数奇偶性将患者分为保留关节囊组和切除关节囊组,两组术前一般资料比较差异无统计学意义(P>0.05),见表1。所有手术由同一位已熟练掌握直接前方入路手术技术的高年资医师主刀完成。
1.2 手术方法全身麻醉。患者健侧卧位,用体位固定杆将躯干与手术台保持90°且骨盆固定牢靠不倾斜。
1.2.1保留关节囊组 先由助手平托患肢,定位切口,切口起点通常位于髂前上棘远端向外向下2~3 cm处。沿阔筋膜张肌表面走行并指向腓骨小头,切开皮肤,钝性分离皮下组织及浅筋膜,即可见缝匠肌及阔筋膜张肌,靠该间隙稍外侧切开阔筋膜张肌,用刀柄钝性分离阔筋膜张肌与下层,用手分离并进入Hueter间隙,放置拉钩,暴露旋股外侧动脉血管束并用电凝切断止血。继续进入股直肌与阔筋膜张肌之间的间隙,用拉钩牵开肌肉,充分暴露前方关节囊。髋关节囊工字形切开,横支分别在髋臼缘及转子间线,垂直支平行于股骨颈,充分暴露髋臼缘及股骨颈基底部,分别向两侧翻起拉开,截断股骨颈后取出股骨头。松解髋臼周缘并暴露充分,清除盂唇、臼底组织及增生骨赘,尤其是髋臼后方骨赘,选择合适的球形磨钻打磨髋臼至软骨面完全去除,均匀渗血后,冲洗髋臼,安装生物型髋臼杯及内衬。让患肢尽量外旋、后伸及内收,充分暴露股骨近端。开口器开口,从小到大逐步扩髓,安装头颈试模,复位髋关节,评估髋关节稳定性及双下肢长度。植入合适颈长的股骨柄假体及股骨头,复位髋关节,再次评估髋关节稳定性良好后冲洗关节腔,用2号爱惜邦不可吸收缝合线8字缝合法缝合前方关节囊切开的垂直支,放置引流管,然后缝合阔筋膜张肌筋膜,逐层关闭切口。缝合后检查缝合的张力及可靠性。见图1。
1.2.2切除关节囊组 充分显露前方关节囊后切开,进行股骨颈截骨并取出股骨头后,此时操作空间大,彻底切除前方关节囊,前内下方、后外上方关节囊予以松解,必要时切除。假体安装完毕,检查髋关节稳定后冲洗关节腔,置1根引流管,缝合阔筋膜张肌筋膜及皮肤。其余操作与保留关节囊组相同。
1.3 术后处理两组患者术后处理相同。术后第1天开始指导患者进行双下肢踝泵功能锻炼,预防下肢深静脉血栓形成。术后给予预防感染治疗2 d。术后第2天上午拔除引流管后并摄骨盆X线片复查。两组均由同一康复治疗团队指导功能锻炼,定期复查。两组均在术后第3天助行器辅助下部分负重行走,指导髋关节屈伸活动及股四头肌肌力功能锻炼,避免下蹲,预防髋关节脱位;术后1个月完全负重行走。术后3个月可进行下蹲、翘二郎腿、上下楼、穿袜子等活动。
1.4 观察指标与疗效评价记录切口长度、手术时间、术中出血量、术后引流量、输血率、术后主要并发症(股外侧皮神经损伤、下肢深静脉血栓)及髋关节脱位情况。术后2周、3个月、6个月采用VAS评分评价髋关节活动时的疼痛情况,采用髋关节Harris评分评价功能恢复情况。

2 结果
手术时间切除关节囊组短于保留关节囊组,差异有统计学意义(P<0.05);切口长度、术中出血量切除关节囊组短(少)于保留关节囊组,但差异无统计学意义(P>0.05);术后引流量切除关节囊组多于保留关节囊组,差异有统计学意义(P<0.05)。见表2。两组各发生股外侧皮神经损伤1例,均无输血、下肢深静脉血栓及早期髋关节脱位患者。患者均获得随访,时间9~12(10.8±1.1)个月。末次随访患者均行走自如。Harris评分:术后2周切除关节囊组高于保留关节囊组,差异有统计学意义(P<0.05);术后3、6个月两组比较差异均无统计学意义(P>0.05)。VAS评分:术后2周切除关节囊组明显低于保留关节囊组,差异有统计学意义(P<0.05);术后3、6个月两组比较差异均无统计学意义(P>0.05)。见表3。
两组典型病例见图2~9。
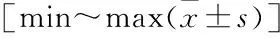
表2 两组手术情况比较
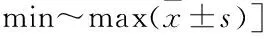
表3 两组Harris评分、VAS评分比较[分,
3 讨论
3.1 髋关节囊处理的主要观点THA中关节囊是否要修复,学者们意见不一,大都是在文献中提及了自己主要的处理情况,专门的研究不多。有研究认为[4],在进行后外侧入路手术时,术中切除后方关节囊可以不阻挡手术视野,同时对周围软组织进行彻底松解,便于操作,最主要并不影响假体的稳定性。关于直接前方入路的文献报道大多是保留关节囊[5-6],也有报道[2,7-8]直接前方入路应切除关节囊。目前,大部分专家支持关节囊的保留、修复。以后入路为例,学者们认为[4,9]术中由于切断了外旋肌群,如果仅仅修复外旋肌,其强度势必较术前明显减缩,若再切除后方关节囊,髋关节后侧结构就更为薄弱,难免增加术后脱位的风险。同时关节置换后髋关节假体周围常有较大的腔隙遗留,通过后方层层修补可以缩小残腔,减少血肿积聚在残腔引起的感染等并发症。但关节囊修复后到底是否具有有效性还不明确,且有时很难保证关节囊的解剖重建。还有文献报道[10],缝合修复后失败率很高,甚至可以高达80%,而且修复后的强度也没有一个很好的方法去评估,所以缝合只会增加手术时间,加大手术难度,并无实际意义;修复缝合的关节囊一般张力都很大,早期锻炼时活动度大的动作容易引起关节囊撕裂,从而造成修复的失败,术中修复的关节囊在逐渐增强的锻炼及日常活动中是否能保持完整性值得思考。实际上,如果髋关节假体安装不稳的话,仅靠关节囊强度是不足以抵挡假体脱位的。
3.2 两组手术时间及术后引流量分析本研究中,手术时间切除关节囊组短于保留关节囊组且差异有统计学意义。我们分析主要是因为肌间隙入路手术视野有限,关节囊切除可以加大操作空间,并且髋臼和股骨近端暴露更加充分,方便髋臼及股骨假体的安装,而且术后不需要修复关节囊,故在一定程度上能缩短手术时间。术后引流量主要与关节周围的渗血有关,包括裸露的摆锯截骨面、股骨近端未充分压配的髓腔、髋臼周围的渗血、THA术后抗凝治疗及未严密止血的活动性出血点等。本研究中术后引流量切除关节囊组多于保留关节囊组且差异有统计学意义。THA术后保留关节囊可使得人工关节周围形成相对封闭腔隙,减少残腔形成,封闭在关节囊内的血液达到一定的压力,可对破裂的小血管和髓腔出血起到压迫止血的作用,当压力趋于平衡时,出血量进一步减少。虽然切除关节囊组引流量稍微多,但对患者来说影响不大,本研究中无一例需要术后输血。我们认为,手术操作完成后缝合前,应严密对手术视野内活动性出血点进行止血,特别是旋股外侧血管束的再次止血以及氨甲环酸的应用都可以减少术后引流量。
3.3 两组术后髋关节脱位情况分析本研究中,两组均未发生术后髋关节脱位,切除关节囊组在术后脱位率上并未见负面影响。我们认为有以下几个原因:① 直接前方入路是肌间隙入路,对前方肌肉几乎没有损伤,同时保留了后方肌肉软组织结构的完整性,故术后髋关节周围的主要保护力量都在,前方特别是股直肌对预防前脱位起到一个很好的保护作用,同时前脱位需要过度后伸、外旋等动作,患者运动一般很少出现这种动作,因此,直接前方入路既保留了髋关节后方结构的完整性,也减少了后脱位的可能性[11]。② 假体的稳定性受到很多因素的影响。我们认为假体的正确安装对于髋关节置换术后的稳定性至关重要,关节囊只是其中一个方面,而且术后修复的关节囊其强度及完整性究竟如何尚不确切。根据我们多年的临床实践来看,对于一些关节囊严重挛缩、重建相当困难或无法重建的,以及术后必须切除关节囊的,比如髋关节高度脱位、化脓性髋骨关节炎及手术翻修的患者,其稳定性也未受影响。
3.4 两组术后Harris评分及VAS评分分析本研究中,Harris评分在术后3个月两组比较差异无统计学意义,可见切除与保留关节囊在直接前方入路THA中对疗效并不构成显著影响。但在术后2周时,Harris评分切除关节囊组高于保留关节囊组且差异有统计学意义,这可能是因为骨关节炎、股骨头坏死等虽然不像类风湿、风湿性髋关节病那样关节囊挛缩严重,但是其弹性及伸展度都有所下降。过于强调重建缝合会使前方关节囊张力较大,并且对周围组织的松解不够彻底,影响髋关节早期活动,在髋关节活动时早期重建的关节囊可能会部分或完全撕裂等导致疼痛也可能影响其活动度及Harris评分。切除关节囊或许更有利于关节早期活动度。髋关节活动时VAS评分术后2周切除关节囊组低于保留关节囊组,且差异有统计学意义,但术后3个月差异无统计学意义,可能与早期髋关节活动时缝合的关节囊牵拉痛及炎症反应、组织水肿等有关,切除关节囊术后早期活动时疼痛较小也有利于术后的髋关节康复锻炼。
综上所述,侧卧位直接前方入路行初次THA,切除关节囊能缩短手术时间,术中视野暴露清晰,便于假体的安装,且并不增加术后脱位发生。从近期的疗效看来,切除前方关节囊是安全可靠的,建议术中常规切除前方关节囊。

