MET、TXA2在非小细胞肺癌组织中的表达及临床意义
曾媛 卢孝清 张妮 夏名英
非小细胞肺癌(Non-small cell lung cancer,NSCLC)是一种常见的呼吸系统恶性肿瘤,包括肺鳞癌、肺腺癌和大细胞癌[1],占肺癌患者的75%~85%,患者死亡率高达89%,居所有类型恶性肿瘤首位[1]。近年来随着放化疗、生物治疗、分子靶向治疗等治疗手段进步,NSCLC患者预后有所改善[2],但死亡率仍处于较高水平,因此积极探究NSCLC进展、预后相关影响因子对肿瘤临床治疗仍有重要意义。有研究发现,间质表皮转化因子(Mesenchymal to epithelial transition factor,MET)在胆管癌组织中阳性表达率明显升高,与胆管癌分期和淋巴结转移有关[3]。王瑾等研究表明,甲状腺恶性结节组织中MET表达上调,联合超声检测对评估甲状腺癌患者淋巴结转移及预后价值较高[4]。有研究报道,结直肠癌患者外周血血栓素A2(Thromboxane A2,TXA2)水平升高,可能在促进肿瘤细胞增殖、转移中有重要作用[5]。Li等研究证实,TXA2在人乳腺癌肿瘤及癌前病变中均有高表达,可能是调控乳腺癌细胞生长和侵袭能力的关键因子[6]。本研究通过检测NSCLC组织中MET、TXA2 mRNA及蛋白表达水平,分析与患者临床病理特征及预后关系,探究二者在NSCLC进展中作用,为临床患者病情及预后判断提供一定理论依据。
资料与方法
一、一般资料
选取2009年6月~2014年6月本院收治的NSCLC患者82例作为研究对象,其中男性47例、女性35例,年龄(41~73)岁,平均(52.31±15.04)岁。纳入标准:①根据病理切片及TNM分期诊断标准[7],确诊为非小细胞肺癌。②临床及随访资料完整。③患者及家属均对本研究知情,并签署知情同意书。④入组前未接受放、化疗等治疗。排除标准:①合并其他部位肿瘤。②心、肾、肝脏等重要器官严重功能障碍。③患有严重精神疾病。④孕期、哺乳期妇女。入组患者根据肿瘤分化程度分为:高中分化36例、低分化46例;根据病理类型分为:鳞癌39例、腺癌43例;根据原发肿瘤大小分为:T1~T2期64例、T3~T4期18例;根据TN分期标准可分为:Ⅰ~Ⅱ期60例、Ⅲ期22例;根据淋巴结转移情况分为:无淋巴结转移57例,有淋巴结转移25例。本研究经本院伦理委员会批准同意。
二、主要仪器和试剂
荧光定量PCR仪(型号:SLAN-965,上海宏石医疗有限公司),RNA提取试剂盒(货号:RP2402,北京百泰克生物技术有限公司),反转录试剂盒(货号:205311,德国Qiagen公司),荧光定量PCR试剂盒(货号:RR820A,大连宝日医生物技术有限公司),免疫组织化学染色试剂盒(货号:ab7310,上海艾博抗贸易有限公司),兔抗人MET多克隆抗体(货号:ab137654,上海艾博抗贸易有限公司)羊抗兔IgG二抗(货号:A21220,深圳市安提生物科技有限公司)。
三、方法
1 样本采集
术中收集NSCLC患者癌组织及癌旁组织(距病灶>5cm),一部分使用10%福尔马林浸泡后制成4μm厚切片,用于免疫组织化学染色;另一部分在液氮中冷冻后放入-80℃冰箱保存,用于qRT-PCR实验。
2 组织中MET、TXA2 mRNA表达水平检测
采用qRT-PCR法检测NSCLC组织中MET、TXA2 mRNA表达水平。采用Trizol法提取RNA,反转录后得到cDNA样本,使用qRT-PCR试剂盒配制20μL反应体系进行实验,反应程序如下:95℃,5min,1循环;95℃、20s,62℃、36s,70℃、20s,以上40循环,一个样品进行三次重复。采用2-ΔΔCT法计算MET、TXA2 mRNA相对表达量。

表1 qRT-PCR引物
3 组织中MET、TXA2蛋白表达水平检测
采用免疫组织化学染色法检测NSCLC组织中MET、TXA2蛋白表达水平。严格按照试剂盒说明书进行操作。所得切片在400倍显微镜下观察并采集图像资料。染色结果评分标准:细胞核、细胞质中呈棕黄色或棕褐色为MET、TXA2蛋白阳性细胞。按照阳性细胞百分比和染色强度评分:①阳性细胞百分比:<5%记0分,5%~25%记1分,>25%~50%记2分,>50%~75%记3分,>75%记4分。②阳性着色强度:无色记0分,淡黄色记1分,棕黄色记2分,棕褐色记3分。两者记分相乘为染色指数,根据染色指数分级:0~4分为低表达;5~12分为高表达。
四、随访
所有入组患者经治疗出院后以电话或复查形式对其进行5年随访,每3个月1次,期间观察并记录患者生存情况,随访至2019年6月截止,随访期间无失访患者。
五、统计学分析

结 果
一、NSCLC组织及癌旁组织中MET、TXA2 mRNA表达水平比较
NSCLC组织中MET、TXA2 mRNA表达水平明显高于癌旁组织(P<0.05)(见表2)。
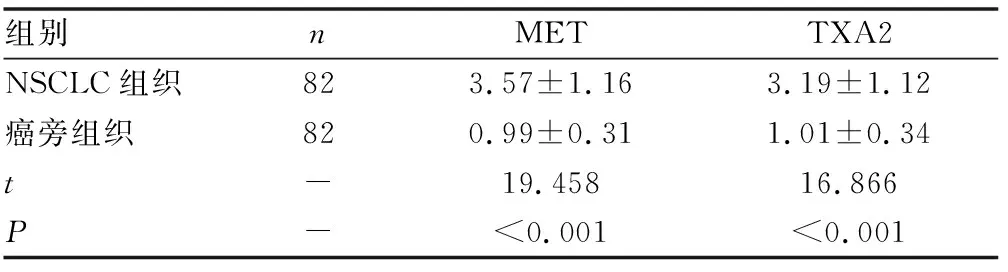
表2 NSCLC组织及癌旁组织中MET、TXA2 mRNA表达水平比较
二、NSCLC组织及癌旁组织中MET、TXA2蛋白表达水平比较
如图1所示,MET、TXA2蛋白主要表达于细胞质中。NSCLC组织中MET、TXA2蛋白高表达率明显高于癌旁组织(P<0.05)(见表3)。
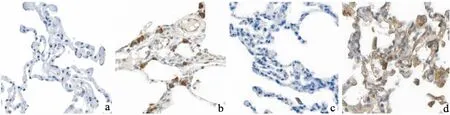
图1 NSCLC组织及癌旁组织中MET、TXA2蛋白表达水平比较
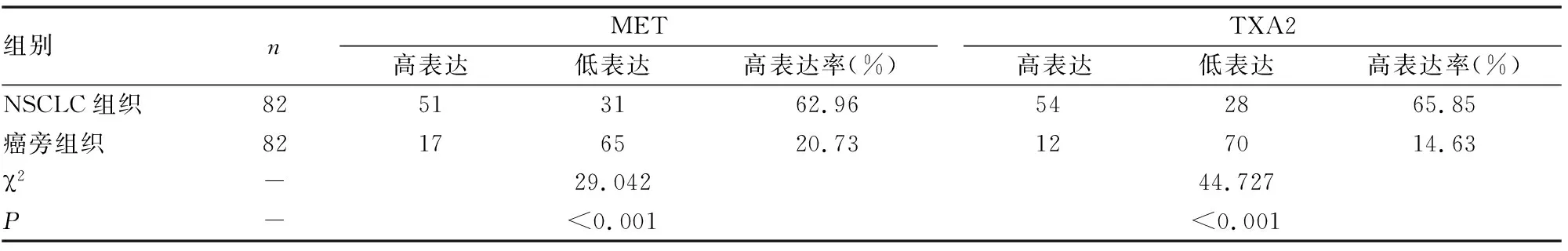
表3 NSCLC组织及癌旁组织中MET、TXA2蛋白表达水平比较
三、NSCLC组织中MET、TXA2蛋白表达与患者临床特征关系
NSCLC组织MET、TXA2蛋白表达水平与患者性别、年龄及吸烟与否、肿瘤病理类型比较,差异无统计学意义(P>0.05)。与肿瘤分化程度、原发肿瘤大小、TN分期、淋巴结转移比较,差异有统计学意义(P<0.05)(表4)。
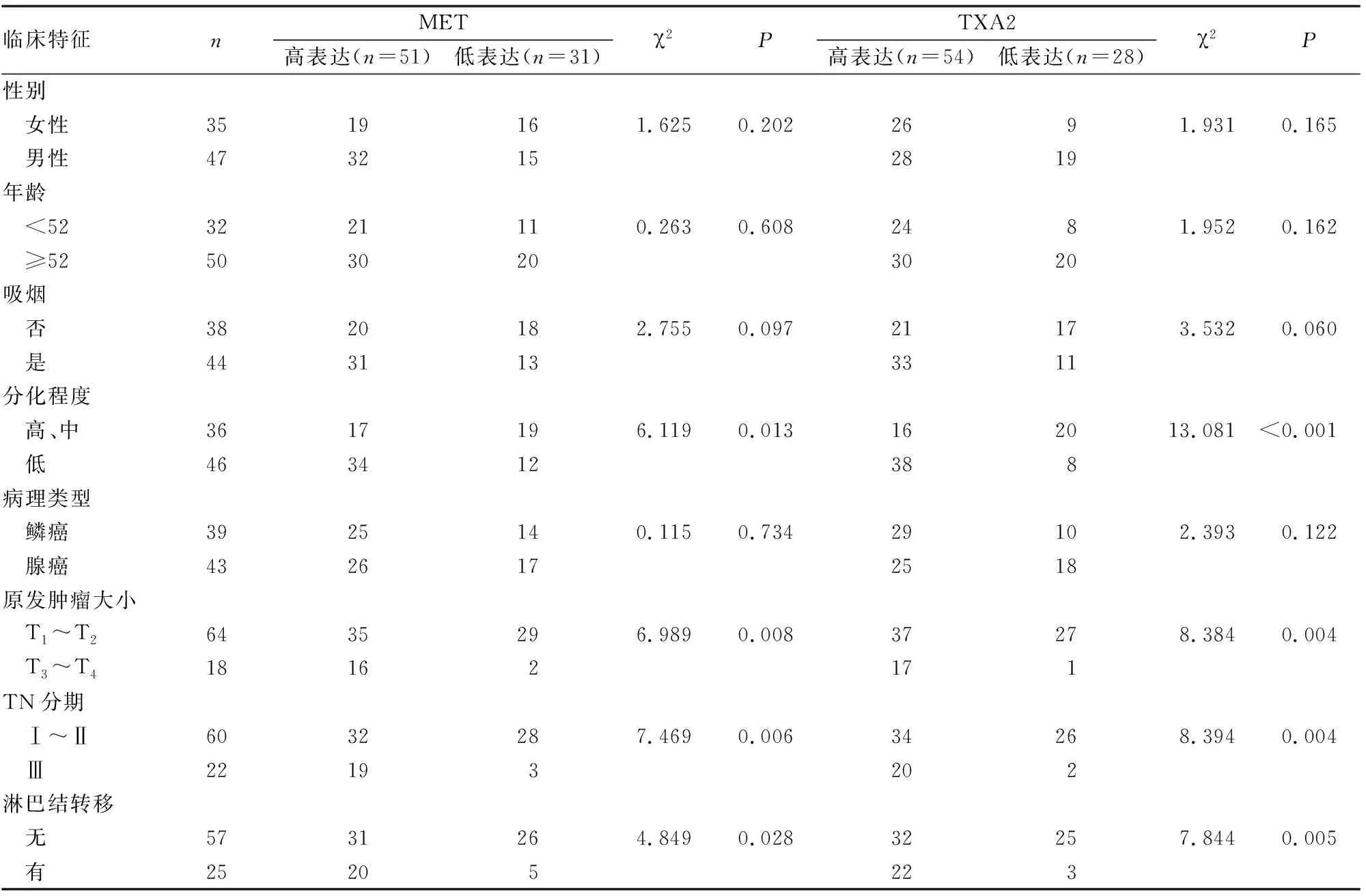
表4 NSCLC组织中MET、TXA2蛋白表达与患者临床特征关系
四、NSCLC组织中MET、TXA2 mRNA表达水平相关性
NSCLC组织中MET mRNA与TXA2 mRNA表达水平呈正相关(rs=0.413,P<0.001)(见图2)。
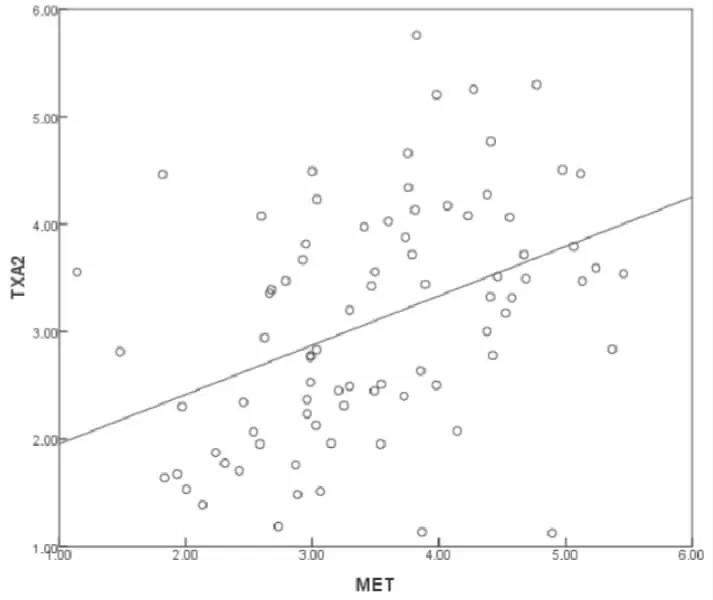
图2 NSCLC组织中MET、TXA2 mRNA表达水平相关性
五、MET、TXA2表达水平与NSCLC患者预后关系
经Kaplan-Meier生存分析可知,MET高表达组患者5年累积生存19例,5年总生存率为37.36%;MET低表达组患者5年累积生存22例,5年总生存率为70.97%,两组比较差异有统计学意义(χ2=8.169,P<0.05)。TXA2高表达组患者5年累积生存18例,5年总生存率为33.33%;TXA2低表达组患者5年累计生存23例,5年总生存率为82.14%,两组比较差异有统计学意义(χ2=14.980,P<0.05)(见图3)。
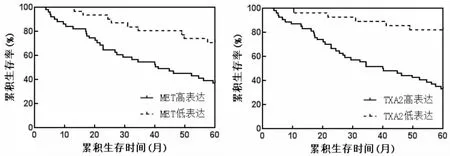
图3 MET、TXA2表达水平与NSCLC患者预后关系
六、COX回归分析
单因素分析显示,MET、TXA2表达水平、肿瘤浸润深度、TNM分期、有无淋巴结转移、肿瘤分化程度均是影响NSCLC患者预后的危险因素。多因素分析显示,MET、TXA2表达水平和肿瘤分化程度是影响NSCLC患者预后的独立危险因素(见表5)。
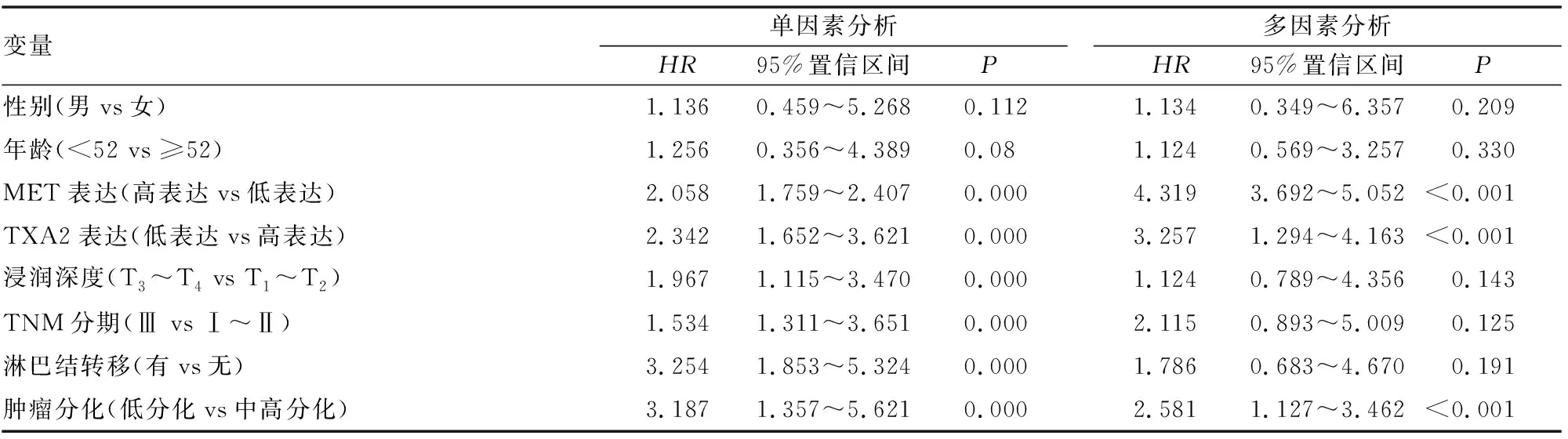
表5 影响NSCLC患者预后的危险因素分析结果
讨 论
近年来,NSCLC发病率较高,且患者症状不具有典型特征,早期难以被确诊,病情易进展至中晚期,出现呼吸困难、咳嗽、咳血、转移至其它器官引起病变,严重威胁患者生存及生活质量[8]。寻找特异性标志物是控制NSCLC病情进展、提高患者生存率关键。
MET位于人类第7条染色体7q21-q31区域,主要表达于肺、肝、肾、支气管、胰腺等器官上皮细胞中,可与配体肝细胞生长因子(Hepatocyte growth factor,HGF)相互作用,激活磷脂酰肌醇激酶、丝裂原活化蛋白激酶等信号通路,参与调控细胞有丝分裂等生长过程[9]。Cho等研究证实,MET在小细胞肺癌中过表达,可促进癌细胞生长、侵袭和凋亡[10]。本研究结果显示,NSCLC组织中MET蛋白及mRNA表达水平明显高于癌旁组织,与Cho等[10]在小细胞肺癌中研究结果相似,提示MET表达水平升高可能与NSCLC发生有关。Zhao等研究发现,MET过表达与乳腺癌肿瘤体积大、肿瘤高分化、淋巴结转移有关[11]。本研究结果显示,NSCLC组织MET蛋白表达水平与患者性别、年龄及吸烟与否、肿瘤病理类型比较,差异无统计学意义;与肿瘤分化程度、原发肿瘤大小、TN分期、淋巴结转移比较,差异有统计学意义。
TXA2是由血小板、血管内皮细胞、中性粒细胞、星形胶质细胞等在一定条件下分泌,具有刺激血管平滑肌细胞增殖和迁移作用[12]。本研究结果显示,与癌旁组织相比,NSCLC组织中TXA2表达水平明显升高,提示TXA2水平上调可能与NSCLC发生有关。研究报道,TXA2在前列腺癌中高表达,可通过调控癌细胞染色体重构和雄激素活性,促进癌细胞增殖、侵袭和迁移[13]。本研究结果发现,NSCLC组织TXA2蛋白表达水平与患者性别、年龄及吸烟与否、肿瘤病理类型比较,差异无统计学意义(P>0.05);与肿瘤分化程度、原发肿瘤大小、TN分期、淋巴结转移比较,差异有统计学意义,提示TXA2蛋白表达水平上调可能通过影响癌细胞增殖、侵袭、迁移水平,参与NSCLC发展。
NSCLC组织中MET与TXA2 mRNA表达水平呈正相关,提示MET和TXA2间可能存在相互作用机制,共同促进NSCLC发生发展,但具体机制尚需进一步研究。Karolina等人研究发现,血小板增多可通过分泌TXA2促进卵巢癌进展和不良预后发生[14]。Kim等研究表明,胃肿瘤原发灶和肝转移灶中MET均过表达,与患者总生存期较短、复发率增加有关,是患者不良预后标志物[15]。本研究结果显示,MET、TXA2高表达组5年总生存率明显低于MET、TXA2低表达组,提示MET、TXA2高表达可能与NSCLC生存率低等不良预后有关。单因素分析显示,MET、TXA2表达水平、肿瘤浸润深度、TNM分期、有无淋巴结转移、肿瘤分化程度均是影响NSCLC患者预后的危险因素。多因素分析显示,MET、TXA2表达水平和肿瘤分化程度是影响NSCLC患者预后的独立危险因素。提示MET、TXA2与NSCLC患者预后关系密切,可作为NSCLC患者预后的评估指标。
综上所述,与癌旁组织相比,NSCLC组织中MET、TXA2 mRNA及蛋白表达水平明显升高,可能与肿瘤分化程度、原发肿瘤大小、TN分期、淋巴结转移有关,二者相互作用,共同参与NSCLC发生、发展过程。但由于本研究样本量较少,研究方法较为单一,具体研究机制还需进一步进行实验验证探究。

