糖尿病无视网膜病变患者黄斑各区域视网膜厚度改变
赵润博 方严 谢驰 于燕 王云 徐玥 朱少进 王军
目前我国糖尿病总患病率为10.9%,糖尿病前期占35.7%[1]。在一项针对1542名2型糖尿病患者的横断面研究中,超过50%的糖尿病患者至少有一种慢性糖尿病并发症,糖尿病眼部疾病发病率为14.8%,其中糖尿病视网膜病变(diabetic retinopathy, DR)的发病率为4.8%[2]。在诱导糖尿病的动物实验模型中,视网膜神经细胞1个月内即可出现大量凋亡。糖尿病无视网膜病变的患者,也发现类似的视网膜神经节细胞丢失[3]。视网膜神经节细胞在糖尿病病程中受影响最早、凋亡率最高[4,5];视网膜色素上皮细胞(retinal pigment epithelium,RPE)和外核层中的部分细胞也可以观察到凋亡率升高[6]。视网膜实质细胞的大量凋亡必然导致视网膜厚度的减少;一项为期4年的纵向研究显示,糖尿病无视网膜病变患者的视网膜以每年0.54 μm的速率进行性变薄,且伴随功能的改变[7]。视网膜神经细胞大量凋亡可能是早期糖尿病患者视功能下降的一个重要原因。那么糖尿病患者尚未发生DR前,我们是否可以早期使用相干光层析成像术(optical coherence tomography, OCT)评估糖尿病患者眼底情况呢?为此,我们主要选取确诊糖尿病尚无视网膜病变患者40人,无糖尿病者34人,测量双眼全层及内、外层视网膜各区域厚度改变,探讨OCT检查对糖尿病视网膜神经变性(diabetic retinal neurodegeneration,DRN)的诊断意义。
资料与方法
一般资料
选取2019年2~5月来我院就诊患者共74例(132只眼);其中实验组40例,男性11例(20只眼),女性29例(51只眼),为我院内分泌科已经确诊2型糖尿病且无明显视网膜病变的患者(依据2002年糖尿病视网膜病变国际临床分级标准);对照组34例,男性14例(24只眼),女性20例(37只眼),为门诊体检排除糖尿病的受试者。全部受试者年龄分布为25~70岁,平均年龄为(62.95±9.16)岁,且均接受了详细的眼科检查,包括电脑验光仪、最佳矫正视力、眼内压测量以及散瞳前后的眼前段和后段裂隙灯检查。排除眼部屈光不正以外的眼部疾病(如斜视、眼球震颤、眼睑下垂、角膜混浊、葡萄膜炎、白内障、黄斑病变、青光眼、糖尿病视网膜病变等),且屈光不正的等效球镜度数不应大于±4 D。此外,还排除了有眼科手术或眼部外伤史的受试者。
二、检查方法
本次研究中使用Optovue RTVue的光谱域OCT设备。对于每个被检者,软件将自动识别并测量从内界膜至内颗粒层的内层视网膜、外丛状层至色素上皮层的外层视网膜、以及从内界膜至色素上皮层的全层视网膜厚度。使用设备的MM6(0.27 s;12个径向扫描,其中1024个A扫描在直径6 mm的圆形区域中)预编程扫描模式,在3次连续扫描中获得了以中央凹为中心的黄斑区测量值。所有测量均由具有执行OCT经验的同一研究人员执行。用于该研究中OCT图像可靠的标准是图像没有伪影、正确居中,清楚地显示出视网膜各层以及信号强度指数(signal strength index,SSI;扫描质量指标)大于50。根据ETDRS(早期治疗糖尿病性视网膜病研究),软件自动将黄斑区域的内、外层和全层视网膜OCT测量分为9个解剖区域(图1)。以中央凹为中心,在MM6模式下用直径3 mm(包含旁中心凹区)和6 mm(包含中心凹周围区)的环勾勒,中央1 mm直径的环代表中心凹。
F示黄斑中心凹,NI示旁中心凹区鼻侧,SI示旁中心凹区上方,TI示旁中心凹区颞侧,II示旁中心凹区下方,NO示中心凹周围区鼻侧,SO示中心凹周围区上方,TO示中心凹周围区颞侧,IO示中心凹周围区下方
三、统计学方法

结 果
一、各组受试者黄斑9区内层视网膜平均厚度比较
各组内层视网膜厚度显示,糖尿病组旁中心凹区、中心凹周围区上方较无糖尿病组薄,且差异显著(表2,图2)。

表1 各组一般资料比较

表2 黄斑各分区内层视网膜厚度(单位μm)
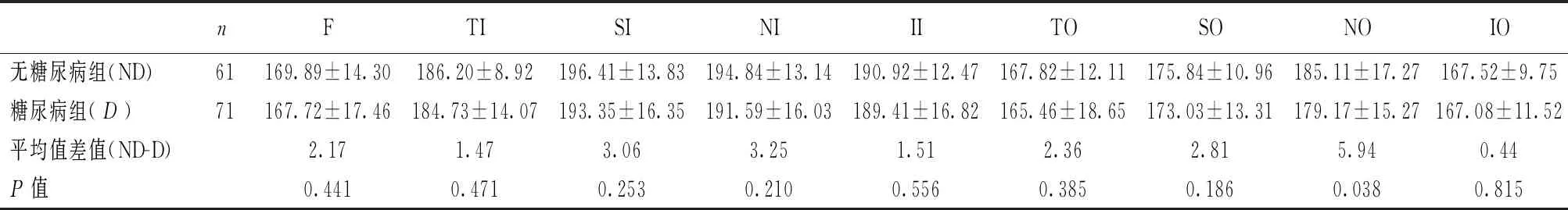
表3 黄斑各分区外层视网膜厚度(单位μm)

表4 黄斑各分区全层视网膜厚度(单位μm)
二、各组受试者黄斑9区外层视网膜平均厚度比较
各组外层视网膜厚度显示,糖尿病组中心凹周围区鼻侧较无糖尿病组薄,且差异显著(表3,图3)。
三、各组受试者黄斑9区全层视网膜平均厚度比较
各组全层视网膜厚度显示,糖尿病组黄斑各区普遍较无糖尿病组薄。在黄斑中心凹、中心凹周围区颞侧和下方差异无统计学意义P>0.05。其余黄斑各区厚度均有显著性差异(表4,图4)。
讨 论
视网膜变薄的主要原因是由于其实质细胞的大量凋亡导致的。由上述结果我们不难发现,在糖尿病组中,黄斑区内层及全层视网膜旁中心凹区域变薄,且与无糖尿病组相比差异显著;此外,糖尿病组黄斑区各层视网膜均未发现增厚的现象,这与以往糖尿病黄斑区水肿致视网膜增厚的结论不同,但并不矛盾;糖尿病黄斑区水肿和黄斑区视网膜变薄可能是同一疾病病程中的两个不同阶段。例如,由于糖尿病无视网膜病变患者长时间的高血糖状态,OCTA检查可见其视网膜深层毛细血管丛(deep capillary plexus,DCP)血流密度(vessel density,VD)明显较无糖尿病者低[8]。因此,糖尿病无视网膜病变患者视网膜灌注减少、视网膜内氧分压降低,组织相对缺血缺氧,导致实质细胞大量凋亡进而使视网膜厚度变薄。
当视网膜组织缺血缺氧状态进一步加重时,如糖尿病视网膜病变患者早期OCTA检查可见中心凹旁深层毛细血管丛无灌注,黄斑中心凹无血管区面积扩大等[9]。此时,视网膜小动脉扩张,视网膜毛细血管和小静脉的流体静压力增加。同时,视网膜内氧分压降低可上调VEGF和其他通透性因子的合成;以及糖尿病患者存在的全身慢性低炎症状态,使血-视网膜内、外屏障结构和功能的完整性受到破坏;增加了微血管系统的渗漏。根据Starling原理,血管内压力和血管通透性的增加,水、离子和大分子物质从血管内流入血管外空间[10]。此种状态下,视网膜色素上皮细胞主动吸收功能虽可以补偿性地增加,但并不足以抵消渗漏的形成[11]。从而导致糖尿病黄斑水肿的形成。
我们在结果中还可以看到,在黄斑区外层视网膜的多数区域,糖尿病组视网膜厚度的改变较无糖尿病组并无统计学意义。这可能由于外层视网膜主要由脉络膜血管系统供养,缺血缺氧导致的细胞损伤及凋亡相对于内层视网膜并不明显。
有趣的是,在我们的结果中,糖尿病组患者黄斑区内层及全层视网膜中心凹周围区,主要是上方视网膜的变薄,而下方视网膜的厚度改变则无统计学意义。这可能是由于体位的原因,血液更多的流向视网膜的低垂部位,造成上方相对缺血所导致的。
综上所述,在糖尿病无明显视网膜病变患者中,黄斑区视网膜厚度的改变受血供影响较大,在相对缺血的区域视网膜较薄。除此之外,糖尿病代谢紊乱导致的组织内活性氧增加、胶质细胞功能障碍导致的神经损伤因子和保护因子的失衡;以及糖尿病慢性低炎症状态下,炎症介质和高血糖通过激活视网膜小胶质细胞产生的谷氨酸、诱导型一氧化氮合酶(iNOS)等[12],通过一系列反应最终使半胱天冬酶活化;也可能是导致视网膜实质细胞大量凋亡的原因。 本研究仅从现象上尝试探讨糖尿病无视网膜病变患者视网膜变薄的原因,其中具体机制、起始因素及演变规律仍需要更多的基础研究及更大的样本量来证实。此外,光学相干断层扫描作为一种非侵入、非接触性的扫描技术,具有高测量灵敏度和良好的可重复性。对初诊糖尿病患者例行常规OCT检查存档、定期随访和记录视网膜各层各区域形态;不但可以准确的了解糖尿病患者病程中视网膜细微结构的变化、推测视网膜局部的微循环状态。并对预防和管理糖尿病患者眼部并发症具有重要意义。

