1例直肠癌伴同时性肺多发转移患者的多学科诊疗
常鹏宇,梁婷婷,曹雪源,佟伟华,邱香,赵红光,王传磊,郭亮,王畅,2△,王权,3△
1 吉林大学第一医院胃肠肿瘤MDT团队 吉林长春 130021
2 吉林大学第一医院肿瘤中心 吉林长春 130021
3 吉林大学第一医院胃肠外科 吉林长春 130021
1 初诊情况
男性50岁,因“间断便新鲜血伴排便费力1个月”于2019年12月19日入住我院胃肠外科。患者既往糖尿病10余年,胰岛素控制血糖,平素血糖控制在正常范围内。吸烟20余年,10支/日,入院时已戒烟1个月左右。否认肿瘤家族史。
入院查体:直肠指诊距肛缘约6 cm处可触及肿物下缘,退指套有染血。心、肺、腹查体未见异常。ECOG评分:0分。
辅助检查:肠镜(当地医院)检查提示:距肛缘5.5 cm处可见一溃疡型肿物,表面粗糙,见污秽苔,质地脆,触之易出血。肠镜病理提示:腺癌。基因检测 提 示 KRAS (G12C) 突 变 , NRAS、 BRAF、PIK3CA为阴性,无HER2扩增。错配修复相关蛋白未查。直肠薄扫MRI:病变位于腹膜返折上下,病变下缘距肛缘约6 cm,大小1.5 cm×5.3 cm×7.0 cm;T3b期;系膜内见4枚淋巴结;MRF-;EMVI(+/-)(图1)。肺部CT:双肺各叶可见直径0.3~1.3cm大小不等结节,考虑转移瘤(图2)。全腹CT:肝右后叶血管瘤,大小2.0 cm。肿瘤标志物:CEA 12.5 ng/mL;CA242 66.6 U/mL;CA19-9 50.6 U/mL。
临床诊断:1.直肠腺癌(cT3bN2M1a)Ⅳa期,双肺多发转移;2.肝右后叶血管瘤;3.2型糖尿病。
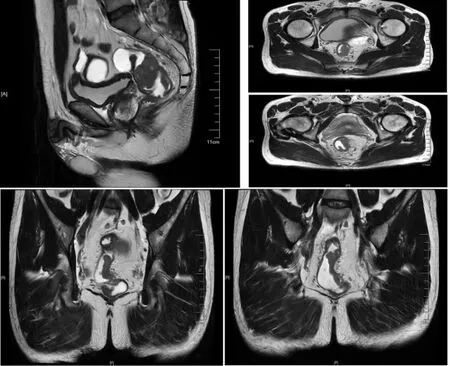
图1 入院时直肠薄扫MRI
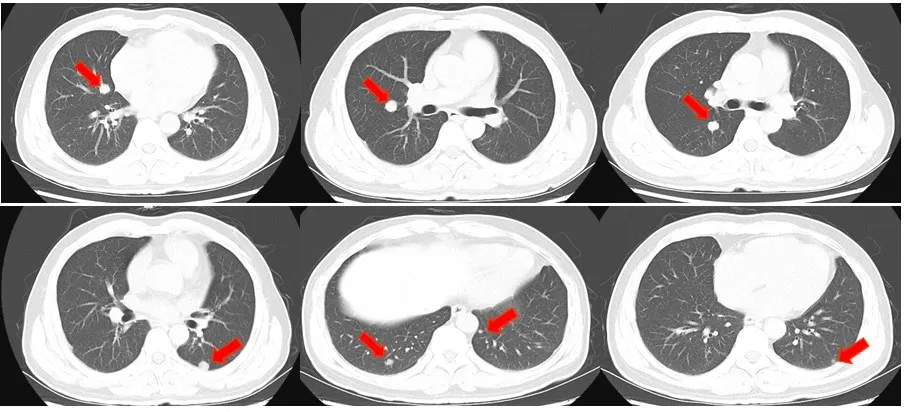
图2 入院时肺部CT平扫(7枚病灶,红色箭头)
2 诊疗过程
2.1 第一次MDT讨论及治疗情况
2.1.1 第一次MDT讨论(2019年12月24日)
为明确临床诊断、评估手术指证及诊疗方案提出MDT讨论。
影像科:患者原发灶位于直肠中上段、T3b期,MRF阴性,EMVI可疑阳性,系膜区可见4枚淋巴结,考虑N2。双肺各叶多发占位,考虑转移癌。
胃肠外科:直肠癌原发灶初始可切,多发肺转移,目前暂不考虑行原发灶切除。
胸外科:双肺多发肺转移,无手术适应证。
放疗科:患者直肠原发灶占位效应明显,且患者目前存在排便费力症状,可考虑盆腔放疗缓解症状。
肿瘤内科:患者多发肺转移,治疗目标以姑息为主,但应积极转化,考虑给予双药化疗加靶向。
讨论总结:该患者目前临床考虑直肠癌(cT3bN2M1a,Ⅳa期)伴双肺多发转移。目前原发灶可切除但肺转移灶不可切除,暂以姑息治疗为主。行XELOX加贝伐单抗转化治疗后再评估。
2.1.2 治疗情况
患者于2019年12月26日开始行3周期系统治疗。第1周期后,因患者排便费力症状缓解不明显,开始给予盆腔长程放疗DT:50 Gy/25F/5周。放疗介入后,患者上述症状快速缓解,便血症状消失。末次放疗于2020年2月7日结束。
2.2 第二次MDT讨论及治疗情况
患者于2020年2月25日再次入院。此时距放疗结束约2.5周。复查直肠薄扫MRI(图3)、肺部CT(图4)、全腹部CT提示原发灶及转移灶负荷较前次减小,CEA (4.4 ng/mL)、CA242(13.8 U/mL) 和CA19-9(21.4 U/mL)未见异常。
2.2.1 第二次MDT讨论(2020年2月28日)
讨论提出:患者经盆腔放疗联合3疗程XELOX方案加贝伐单抗转化后,为评估疗效并制定后续诊疗方案提出第二次MDT。
影像科:患者原发灶退缩明显,原发灶T3b期,MRF阴性,EMVI阴性,较前次部分系膜肿大淋巴结消失。双肺转移灶数目较前次减少,约4枚,大小0.3~1.0 cm,部分转移灶可见空泡影。
胸外科:患者经转化治疗后,双肺部分病灶消失。但残留4枚病灶仍分布于双肺各叶,不考虑手术。
胃肠外科:原发灶经过内科治疗加局部放疗达到了明显的退缩,目前可切。
肿瘤内科:经3周期的转化治疗,双肺转移灶数目减少、体积减小且部分病灶出现空泡影,证实化疗加抗血管生成治疗起效。建议继续应用内科治疗进行转化。
放疗科:目前双肺残存4枚病灶,SBRT可以进行局部毁损。
讨论总结:综合以上意见,患者经转化治疗后,疗效总体评价达PR,原发灶及转移灶均可进行局部处理,证实转化治疗成功。考虑肿瘤对化疗加靶向方案的反应性良好,考虑继续给予XELOX加贝伐单抗3周期评价转移灶有无继续退缩的可能。后两个周期内科治疗停用贝伐单抗,以便于原发灶的手术切除。术后给予希罗达加贝伐单抗维持治疗。择期对残留肺转移灶给予SBRT或射频消融治疗,以达到NED状态。
2.2.2 治疗情况
患者于2020年2月29日至2020年4月24日期间行第4~6周期XELOX加贝伐单抗(第5、6周期停药)治疗。期间复查肿瘤标志物均提示所有指标位于正常范围内。期间复查肺部CT提示肺转移数目、大小较前次无变化。直肠薄扫MRI提示原发灶大小较前次无变化。总体评效为SD。患者拟于2020年5月进行TME手术。
3 总结
肺是结直肠癌的常见转移器官之一。其中,中低位直肠癌发生肺转移的概率最高[1]。此例中年男性直肠癌患者,初始合并双肺各叶的多发转移,共7枚。按照我国《结直肠癌肺转移多学科诊疗专家共识》定义为初始不可切,应以姑息诊疗延长患者生存为目标并积极寻求转化机会[1]。按照现行指南,此例患者因KRAS突变而采用了含铂双药加贝伐单抗进行转化的策略。鉴于为患者为中年男性,营养状态良好、体力状况良好,三药加减贝伐单抗亦是备选的方案。
从疗效来讲,本例采用含铂双药加贝伐单抗对肺转移灶的治疗效果是令人满意的,三周期转化治疗后,肺转移灶评效为PR,且转移灶拥有了局部毁损手段来处理的机会。这为达到NED状态提供了契机。但对于此例初始不可切并以姑息治疗延长生存为目标的患者来讲,有如下两点问题需要说明:(1)盆腔长程放疗在本例患者介入的价值如何?实际上,ESMO 2017版直肠癌诊疗指南强调了短程放疗在转移性直肠癌中的作用。对于可治愈或者姑息治疗的转移性直肠癌患者,可考虑5 Gy×5F模式[2]。该模式能够缓解80%患者直肠癌原发灶相关症状。放疗后,可序贯内科药物治疗进行转化或姑息。对于NCCN指南来讲,对盆腔短程放疗也是做了优选的推荐[3]。区别于ESMO指南,NCCN指南推荐先进行药物转化。转化成功后,再进行盆腔的短程放疗或长程同步放化疗。在这一点上,区别于局部进展期直肠癌中的NCCN指南一贯的态度,短程放疗被推荐为优选。其主要看中短程放疗后系统治疗的快速衔接问题,从而避免了长程同步放化疗中单药卡培他滨对控制转移病灶的力度不足的风险;(2)本例选择盆腔长程放疗同步给予含铂双药化疗治疗模式,铂类药物或双药介入的价值如何?对于这个问题,在局部进展期直肠癌中,仅有德国的AIO-04研究结果证实了长程同步放化疗中加入奥沙利铂能够改善患者的DFS。同时,既往的指南也没有推荐铂来应用于长程同步放化疗中。单针对转移性大肠癌来讲,长程放疗不采纳同步含铂双药化疗策略,它照搬了局部进展期直肠癌的策略,这显然是不科学的。首先,双药化疗相比较于单药卡培他滨而言对于控制转移灶进展是具有优势的;另外,FORWARC研究(长程放疗同步mFOLFOX组)和CinClare研究结果均证实了盆腔长程放疗同步双药化疗在提高原发灶pCR率方面的优势。从这一角度讲,此例患者采用长程放疗同步双药化疗增加其原发灶降期或者pCR的可能。若从cCR的角度来讲,转移性直肠癌的原发灶采用“观察等待”策略是否也可以作为备选的方案之一?显然,在决定转移性直肠癌患者PFS长短的角度来说,原发灶和转移灶的权重是相当的。所以,在转移性直肠癌患者中,无论是对于原发灶手术切除还是转移灶的局部毁损治疗来讲,它们均是贡献于患者NED状态的重要手段。那么,关于转移性直肠癌的盆腔长程放疗如何配合全身系统治疗?尤其在需要转化治疗的患者人群中,我们应当重新考虑其作用价值。

