多胎妊娠患者124例减胎术后妊娠结局的分析
李佳美,何玉洁
(1.山西医科大学,太原 030001; 2.山西医科大学第一医院遗传生殖科,太原 030001)
近年来,随着辅助生殖技术的快速发展,医源性多胎妊娠的发生率显著增加[1-2]。1980—2009年,美国双胎出生率升高了76%,高序多胎妊娠的发生率上升了400%以上[3]。多胎妊娠患者妊娠期并发症的发生率明显升高,如自然流产、早产、低出生体重儿、羊水过多、胎膜早破、产后出血及子痫等[4-5],且多胎妊娠新生儿发生脑瘫、学习障碍、语言发育迟缓、行为困难、慢性脑病、生长发育迟缓和死亡的风险极大增加[6-7]。
多胎妊娠减胎术是多胎妊娠的补救措施,其核心目标是管理妊娠。多胎妊娠减胎术可选择性地减少胚胎数量,有利于保留胚胎的生存,并可降低母体发生妊娠并发症的可能,改善产科结局。目前,多胎妊娠减胎术已广泛应用于临床,成为改善多胎妊娠预后的重要手段。研究显示,将三胎和四胎妊娠减至双胎可明显改善多胎妊娠患者的产科结局,并可增加新生儿活产率,降低早产率[8]。多胎妊娠减胎术有经阴道和经腹部两种途径,经阴道减胎适用于早期多胎妊娠,采用B超引导下机械法减胎;经腹部减胎适用于中期多胎妊娠,在B超引导下,将10%氯化钾注射液注射至拟减胚胎心脏搏动处,以达到减胎目的。本研究主要分析124例行多胎妊娠减胎术的病例,观察年龄、助孕方式、减胎时机对流产率、分娩孕周、新生儿体重和活产率的影响。
1 资料与方法
1.1一般资料 收集2016年10月至2018年10月山西医科大学第一医院遗传生殖科收治的行多胎妊娠减胎术多胎妊娠患者124例。纳入标准:①患者为多胎妊娠;②术前检查无减胎术禁忌证;③减胎术术前行常规B超检查,并确定术前有两个或两个以上的胚胎存活;④产前检查发现多胎中存在异常。排除标准:①子宫肌瘤患者;②子宫内膜异位症患者;③免疫系统疾病(如红斑狼疮等)患者;④甲状腺疾病患者;⑤不明原因复发性流产患者;⑥携带明确遗传性疾病基因等流产风险较高的患者;⑦无法随访的患者。减胎术前均告知患者减胎风险,患者均签署知情同意书。
1.2方法 经阴道减胎患者术前需排空膀胱,采用膀胱截石位,消毒外阴及阴道,经阴道B超引导下将穿刺针插入需减灭妊娠囊胎心搏动明显处,采用机械法减胎,胎心消失为减胎成功。经腹部减胎时,消毒腹部穿刺区,在腹部B超引导下将0.9%氯化钾溶液经穿刺针注入需减灭胎儿的心脏或胸腔,胎儿心搏消失为减胎成功。
1.3观察指标 ①比较经阴道减胎患者保留单胎和保留双胎的流产率、活产率、分娩孕周以及新生儿出生体重;②比较保留单胎患者经阴道减胎组(孕早期)和经腹部减胎组(孕中期)的流产率、活产率、分娩孕周以及新生儿出生体重;③比较保留单胎与保留双胎患者妊娠期并发症发生率。

2 结 果
2.1经阴道减胎患者保留单胎与保留双胎妊娠结局比较 经阴道减胎患者93例,保留单胎组患者36例,保留双胎组患者57例,两组间流产率、活产率及分娩孕周比较差异无统计学意义(P>0.05);保留单胎组新生儿出生体重高于保留双胎组(P<0.01),见表1。

表1 经阴道减胎患者保留单胎与保留双胎妊娠结局比较
a为χ2值,余为t值
2.2不同减胎时机对保留单胎妊娠结局的影响 保留单胎患者60例,根据不同孕龄选择减胎方式分为经阴道减胎组(孕早期)和经腹部减胎组(孕中期),经阴道减胎组36例,经腹部减胎组24例。两组间流产率、活产率比较差异无统计学意义(P>0.05);但经阴道减胎组患者的分娩孕周较经腹部减胎组患者长,且经阴道减胎组新生儿体重高于经腹部减胎组新生儿(P<0.05),见表2。
2.3保留单胎组与保留双胎组患者妊娠期并发症发生率的比较 根据保留胚胎数的不同将患者分为保留单胎组(60例)和保留双胎组(64例)。两组甲状腺功能异常、贫血、前置胎盘、病毒性肝炎、外阴阴道假丝酵母菌病、胎膜早破、妊娠期糖尿病、胎盘早剥的发生率比较差异无统计学意义(P>0.05);保留单胎组患者妊娠期高血压的发生率低于保留双胎组患者(P<0.05),见表3。

表2 保留单胎患者经阴道减胎与经腹部减胎妊娠结局的比较
a为χ2值,余为t值
3 讨 论
高序多胎妊娠女性妊娠期并发症的发生率显著升高。减胎术可减少多胎妊娠,并改善妊娠结局。1988年,Evans[9]公开报道了世界上第1例减胎术,随后减胎术受到广泛关注并逐渐应用于临床[9]。减胎术可降低母儿围生期严重并发症、改善母儿围生期预后、有效减少胚胎数量,是目前临床工作中普遍运用的技术。
3.1减胎时机对妊娠结局的影响 在实施多胎妊娠减胎术时,根据孕周不同可选择经阴道或经腹部减胎,目前孕早期多采用经阴道机械法减胎,而孕中期则采用经腹部减胎,包括向胎儿心脏注射药物等方式。
Lee等[10]研究发现,经阴道减胎组和经腹部减胎组患者的孕龄比较差异无统计学意义,经阴道减胎组抱婴率明显高于经腹部减胎组,表明孕早期经阴道行机械法减胎的活产率明显高于孕中期经腹部减胎。本研究结果显示,经阴道减胎组保留单胎患者分娩孕周及新生儿体重明显高于经腹部减胎组保留单胎患者,其原因可能与经腹部减胎氯化钾注射液并不能严格局限于胎儿心脏部位,还可通过血管、胎盘等循环影响其他胎儿有关;此外,操作过程中氯化钾注射液有意外进入保留胎儿羊水中的可能,刺激细胞因子和前列腺素等炎症因子产生,导致炎症反应,严重者导致流产或保留胎儿死亡。
经腹部减胎适用于孕中期减胎,与孕早期减胎相比,孕中期胎儿增大,手术更为复杂,被减胎儿的自然吸收也更困难,且被减胎儿自然吸收溶解过程中更易发生炎症反应,从而激活溶酶体酶,破坏羊膜,引起羊膜和胎膜炎症,导致胎膜早破,炎症反应亦可促进前列腺素的释放,导致早产[11]。本研究结果显示,保留单胎患者经腹部减胎组与经阴道减胎组流产率和活产率比较差异无统计学意义,与Suresh等[12]的研究结果一致,可能与临床样本量过少有关。因此,应根据患者具体情况及临床操作需要选择适合患者的减胎时机。
3.2保留胎儿数对妊娠结局的影响 胎儿数量越多妊娠风险越高,减少多胎妊娠的胎儿数量可显著提高胚胎质量,改善妊娠结局。Haas等[13]比较原始单胎、双绒毛膜双胎及减为单胎的双绒毛膜双胎的研究显示,减为单胎的双绒毛膜双胎妊娠者的孕周较未减胎双绒毛膜双胎者平均增加2周。多胎妊娠者行减胎手术有利于成功分娩健康后代。
Stone等[14]对1 000例行减胎术多胎妊娠患者的研究显示,保留双胎组新生儿早产率是保留单胎组的3倍;保留双胎组和保留单胎组患者的流产率分别为5.3%和3.8%,其平均分娩孕周为35.2周和38周,新生儿平均体重为2 223 g和2 997 g。本研究结果显示,经阴道减胎保留单胎组新生儿体重明显高于经阴道减胎保留双胎组,差异有统计学意义。与减至双胎高序多胎妊娠相比,减至单胎高序多胎妊娠的新生儿出生体重增加,且母儿围生期并发症的发生率均下降。目前,尚无有关多胎妊娠减胎保留胎儿数量的明确规定,2013年美国妇产科医师学院指出,实施减胎术需衡量妊娠女性年龄、生育要求、一般身体状况、经济情况等因素,并综合分析患者实施减胎的利弊,由高序多胎妊娠夫妻双方做出最终决定[15]。
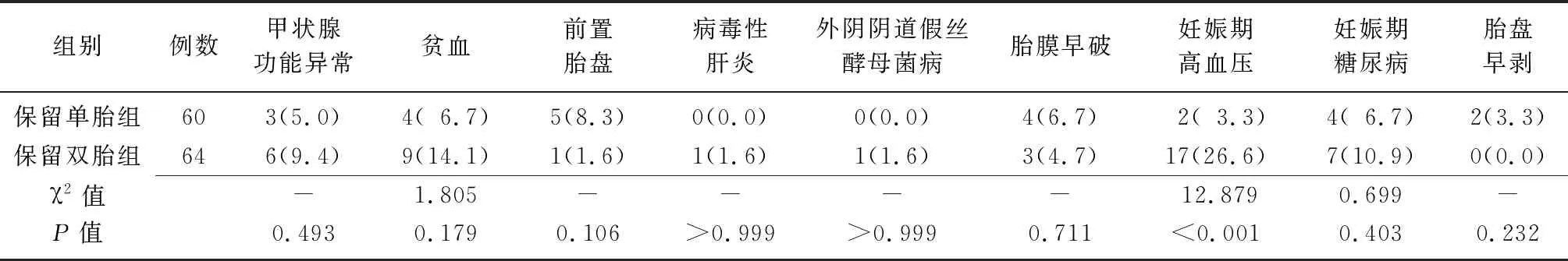
表3 保留单胎组与保留双胎组妊娠期并发症发生率的比较 [例(%)]
-:采用Fisher确切概率法
3.3妊娠期并发症与妊娠结局的关系 多胎妊娠女性妊娠期并发症的发生率显著增加,减胎术可显著降低围生期母儿并发症的发生率。多胎妊娠患者死胎、胎儿宫内生长受限、妊娠期糖尿病、妊娠期高血压疾病、胎膜早破等的发生率显著增加[16]。本研究中,两组甲状腺功能异常、贫血、前置胎盘、病毒性肝炎、外阴阴道假丝酵母菌病、胎膜早破、妊娠期糖尿病、胎盘早剥的发生率比较差异无统计学意义(P>0.05)。
妊娠期高血压疾病患者的病死率为15%~20%,而多胎妊娠是妊娠期高血压疾病的高危因素之一[17]。双胎妊娠发生子痫前期的风险是单胎妊娠的3~4倍,发病时间较单胎妊娠早,且多为重度子痫前期[18-19]。在本研究中,保留双胎患者妊娠期高血压的发生率明显高于保留单胎患者(P<0.05),可能与多胎妊娠胎盘滋养层细胞负荷过大,子宫动脉高抗性导致动脉灌注不足,胎盘缺血和缺氧有关;此外,双胎妊娠子宫过度扩张易损害血管内皮结构和功能,导致妊娠期高血压的发生[20]。因此,多胎妊娠女性应充分重视规律产检的重要性,及时发现妊娠期高血压的高危因素,结合自身实际情况制订监测计划,必要时终止妊娠以防止严重围生期母儿并发症的发生[21]。
综上所述,多胎妊娠减胎术已成为被广泛接受的降低医源性多胎妊娠的补救性措施,可最大限度地降低孕产妇及新生儿的不良妊娠结局,但减胎术的作用有限,并不能从根本上改善妊娠结局。目前控制促排卵药物的应用、采用自然周期替代促排卵周期、限制体外受精-胚胎移植数量等措施均可显著减少多胎妊娠的发生,提高妊娠率、减少多胎妊娠并发症发生、长期跟踪随访减胎术后幸存胎儿是未来辅助生殖技术的主要研究目标。

