妊娠期糖尿病及产后2型糖尿病发生的危险因素探讨
陈炯,郦特军
(绍兴第二医院,浙江 绍兴 312000)
妊娠期糖尿病(GDM)是指无血糖异常的妇女于妊娠期发生的空腹血糖受损或糖耐量受损,且部分GDM患者于产后可发生2型糖尿病(T2MD)[1]。GDM对孕妇机体及妊娠结局均存在一定影响,Flenady等[2]的研究表明,高血糖会提高巨大儿、剖宫产及新生儿低血糖等母婴不良结局的发生率,严重影响母婴健康。本研究同时探讨了GDM的高危因素并在同期纳入对象中进行GDM患者T2MD发病的危险因素探讨,为预防和干预GDM/GDM及T2MD发病提供科学依据,报道如下。
1 资料与方法
1.1 一般资料 选取2016年1月-2018年1月本院收治的产妇1923例。纳入标准:(1)年龄≥18岁;(2)单胎妊娠,妊娠前无糖尿病史;(3)GDM 组产妇符合2011年ADA推荐的GDM诊断标准[3]:75g口服葡萄糖耐量实验(OGTT)空腹血糖(FBG)≥5.1mmol/L,餐后 1 小时血糖(OGTT-1h)≥10mmol/L,餐后 2 小时血糖(OGTT-2h)≥8.5mmol/L,以上至少满足1项;(4)GDM产后 T2MD患者 FPG≥7.0mmol/L或OGTT-1h≥11.1mmol/L,符合T2MD临床诊断标准[4];(5)临床资料完整。 排除标准:(1)合并严重免疫系统、循环系统疾病或恶性肿瘤者;(2)合并高功能腺瘤、甲状腺癌等其他严重内分泌系统疾病者;(3)服用过可能干扰糖、脂代谢药物者;(4)伴有肺结核、艾滋病等传染性疾病者;(5)合并心、肝、肾等实质性脏器疾病者。根据以上诊断标准将1923例产妇分为GDM组153例和对照组1770例,以及T2MD 20例和Non-T2MD 133例。本研究经本院医学伦理委员会批准且患者知情同意。
1.2 方法 所有产妇入院后当天均进行一般资料统计,并完善血糖、血压等基础指标检查。用OGTT评价血糖水平,检测患者FBG、OGTT-1h和OGTT-2h、糖化血红蛋白(HbA1c)值;血糖检测采用罗氏医用血糖仪(卓越纤巧型),所用仪器及试纸均由罗氏诊断产品(上海)有限公司生产提供。统计研究对象年龄、孕前BMI、孕期增加体质量、糖尿病家族史、不良孕产史、孕期服用维生素D以及甜食偏好等数据,其中孕期增加体质量为产妇产前1周体质量与孕前体质量的差值,甜食偏好由医护人员在患者入院时询问情况(“有”或“无”),不良孕产史包括胚胎停育、胎儿畸形、死胎、死产史、产后大出血等异常妊娠。分析孕期发生GDM的危险因素并分析GDM孕妇分娩后发生T2DM的危险因素。
1.3 统计学处理 采用SPSS24.0进行数据统计分析,计数资料以百分率表示,并行χ2检验;计量资料以(±s)表示,组间比较行独立样本t检验。采用one-way ANOVA分析各相关因素。采用多因素Logistic回归分析危险因素,OR值>1表示纳入因素为独立危险因素。
2 结果
2.1 GDM发病的危险因素 1923例产妇中,GDM153例(7.956%),对照组1770例。对GDM组和对照组产妇基线资料进行one-way ANOVA分析后显示,两组年龄、孕前BMI、孕期增加体质量、糖尿病家族史、不良孕产史、孕期服用维生素D以及甜食偏好差异有统计学意义(P<0.05),详见表1。多因素Logistic回归分析显示,年龄≥35岁、孕前BMI≥25kg/m2、孕期体质量增加≥15kg、糖尿病家族史、不良孕产史、甜食偏好均为GDM发生的独立危险因素(OR值>1),且高龄、孕前超重、糖尿病家族史对GDM发生的影响更显著(OR值>3);孕期服用维生素D为GDM的保护因素(OR值<1),详见表2。
2.2 GDM患者T2MD发病的危险因素 153例GDM患者随访1年后发生T2MD 20例(13.072%)为T2MD组,其余133例为Non-T2MD组。两组产妇基线资料差异均无统计学意义(P>0.05),详见表3。多因素Logistic回归分析显示,OGTT-2h、HbA1c升高均为GDM产后T2MD发病的独立危险因素(OR值>1),详见表4。

表1 one-way ANOVA分析GDM危险因素

表2 多因素Logistic回归分析GDM独立危险因素
3 讨论
GDM是遗传和环境等多种因素的共同作用及交互影响产生的结果,其发病机制复杂[5]。目前多数对GDM的研究均参考T2DM,有研究表明[6-7]:GDM产后前5年发生T2DM的概率高达50%~60%,成为中老年女性T2DM的主要病例来源,因此GDM可能是前期糖尿病状态。我国是糖尿病发病人群最庞大的国家,且近年来糖尿病和GDM的发病均呈逐年上升的趋势[3]。本研究共纳入产妇1923例产妇,GDM发生153例,发病率为7.956%。研究结果显示,年龄≥35岁、孕前 BMI≥25kg/m2、孕期体质量增加≥15kg、糖尿病家族史、不良孕产史以及甜食偏好均为GDM发生的独立危险因素。Wang等[8]的研究表明,妊娠期是特殊的生理状态,孕妇多存在不同程度的胰岛素抵抗,由胰岛素抵抗产生的糖脂代谢紊乱是目前公认的GDM始动因素之一,且GDM存在一定的年龄依赖性,高龄是GDM发病的高危因素,与本研究结果相符。李骏[9]的研究报道对产妇年龄进行了划分,并明确了年龄≥35岁的高危性质,也提示了对于年龄≥35岁的孕妇应完善围术期血糖筛查。Sweeting等[10]的研究表明,糖尿病家族史、不良孕产史是GDM发生的危险因素,这一结论在D’AnnaR等[11]的研究报道中均被证实,亦与本研究结果相符。赵敏琦等[12]的研究表明,脂肪细胞可分泌抵抗素、脂联素及瘦素等细胞因子而增加胰岛素抵抗,因此肥胖产妇的GDM发病率要高于体质量正常的产妇,而这一结论可能体现在孕前BMI超标、孕期体质量增加过高,与本研究结果相符。本研究明确了甜食偏好亦可增加GDM的发病率,可能与甜食会诱发肥胖有关,提示孕产妇在孕前及孕期应合理摄取营养,适度运动。王薇等[13]研究表明,孕期补充维生素D是GDM的保护因素,有利于预防妊娠期糖尿病的发生,与本研究结果相符,提示孕妇服用维生素D在一定程度上可降低GDM的发生风险。

表3 one-way ANOVA分析GDM产后T2MD发病的危险因素
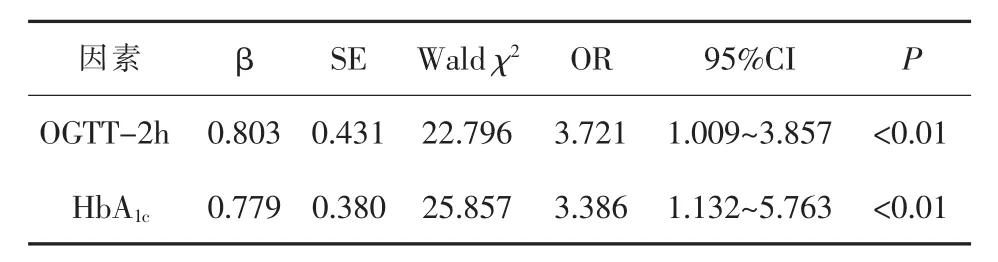
表4 多因素Logistic回归分析GDM产后T2MD发病的独立危险因素
本文对153例GDM进行产后1年的随访。采用one-way ANOVA分析对GDM组和对照组产妇年龄、孕前BMI、孕期体质量增加、糖尿病家族史、不良孕产史、孕期服用维生素D以及甜食偏好等二分类变量进行统计分析显示,GDM产后发生与未发生T2MD在上述基线资料的比较上无显著性差异。这一结论与Kwak等[14]的研究报道不符,高龄、肥胖、糖尿病家族史等危险因素并未在本研究中被证实,分析是因为研究纳入的153例中仅20例发生T2MD,数据出现严重的偏倚。但本研究也创新性地对产妇产后血糖水平进行了比较,并进行多因素Logistic回归分析,结果显示,OGTT-2h、HbA1c是GDM产后发生T2MD的独立危险因素,这一结果与李璐等[15]报道相似,但考虑到本研究数据结构的偏倚,这一结果仍需进一步扩大样本量进行观察。
综上所述,年龄≥35岁、孕前BMI≥25kg/m2、孕期体质量增加≥15kg、糖尿病家族史、不良孕产史以及甜食偏好均为GDM发生的独立危险因素;OGTT-2h、HbA1c升高均为GDM产妇产后T2MD发病的独立危险因素,值得在临床诊治中给予关注。

