直肠癌患者神经浸润的临床病理特征及其影响 因素分析
李旭升 汪圣毅 程彦

[摘要] 目的 探討直肠癌患者神经浸润(perineuralinvasion,PNI)的临床病理特征及其影响因素,为直肠癌治疗方案选择提供依据。 方法 选取2017年9月~2018年12月安徽医科大学第一附属医院普外科行直肠癌根治术的243例患者临床病理资料。根据有无PNI将患者分为PNI组和无PNI组。收集患者手术前1周内血常规、肿瘤标志物等指标,包括淋巴细胞计数、单核细胞计数、中性粒细胞计数、血小板计数、癌胚抗原(carcinoembryonic antigen,CEA)、糖类抗原19-9(Carbohydrate antigen19-9,CA19-9)。记录患者性别、年龄、体重指数(Body mass index,BMI)、原发肿瘤(T分期)、区域淋巴结(N分期)、远处转移(M分期)、Duke分期、临床病理分期(pTNM)、组织学分型、组织分化等级、脉管癌栓、大体分型、肿瘤最大径等相关数据。采用单因素和多因素分析PNI的影响因素。 结果两组在年龄、性别、BMI、术前NLR、术前PLR、组织学分型方面差异均无统计学意义(P>0.05),在脉管癌栓、pTNM分期、T分期、N分期、M分期、Duke分期、分化等级、肿瘤直径、大体分型、CEA、CA19-9方面差异有统计学意义(P<0.05)。多因素Logistic回归分析结果表明,脉管癌栓、大体分型、分化等级为PNI的独立危险因素。 结论 术前CEA、CA19-9对PNI有提示作用,多因素分析下,大体分型、分化等级可作为影响直肠癌患者PNI的独立危险因素。
[关键词] 直肠癌;PNI;大体分型;影响因素
[中图分类号] R735.34 [文献标识码] A [文章编号] 1673-9701(2020)09-0011-04
[Abstract] Objective To explore the clinicopathological characteristics and influencing factors of perineural invasion(PNI) in patients with rectal cancer, and to provide basis for the selection of treatment options for rectal cancer. Methods The clinicopathological data of 243 patients undergoing radical rectal cancer surgery in the Department of General Surgery in the First Affiliated Hospital of Anhui Medical University from September 2017 to December 2018 were selected. Patients were divided into PNI group and non-PNI group according to the presence or absence of PNI. The blood routine and tumor markers including lymphocyte count, monocyte count, neutrophil count, platelet count, carcinoembryonic antigen(CEA), carbohydrate antigen 19-9(CA19-9) within one week before surgery were collected. Patient's gender, age, body mass index(BMI), primary tumor(T stage), regional lymph nodes(N stage), distant metastasis(M stage), Duke stage, clinicopathological stage(pTNM), tissue relevant data such as tissue classification, tissue differentiation grade, vascular tumor thrombus, gross classification, tumor diameter, etc were recorded. Factors Affecting the PNI were analyzed using univariate and multivariate analysis. Results There were no significant differences in age, gender, BMI, preoperative NLR, preoperative PLR, and histological classification between the two groups(P>0.05). There were significant differences in vascular tumor thrombus, pTNM stage, T stage, N stage, M stage, Duke stage, differentiation grade, tumor diameter, gross classification, CEA, CA19-9(P<0.05). Multivariate Logistic regression analysis showed that vascular cancer thrombus, gross classification, and differentiation grade were independent risk factors for PNI. Conclusion Preoperative CEA and CA19-9 have a suggestive effect on PNI. Under multivariate analysis, gross classification and differentiation grade can be used as independent risk factors for PNI in patients with rectal cancer.
[Key words] Rectal cancer; PNI; Gross classification; Influencing factors
结直肠癌是我国常见的消化道恶性肿瘤之一,在世界范围内结直肠癌是第三高发肿瘤,也是癌症相关死亡的第四大最常见因素[1]。目前我国结直肠癌的发病率逐年上升,得益于诊断技术及内镜技术的发展,越来越多的结直肠癌可以在早期确诊,但结直肠癌的主要治疗手段是根治性手术切除、放疗及化疗等综合治疗,目前综合治疗的疗效较前已有明显改善,但仍有50%患者出现术后复发或远处转移,这也是结直肠癌患者预后差的主要原因[2]。相关研究发现,PNI也是恶性肿瘤转移及复发的重要影响因素[3]。
有研究表明,PNI是直腸癌5年总生存率和5年无病生存率的重要影响因素,PNI阳性可作为直肠癌术后预后的重要参考指标[4]。美国国家综合癌症网络(National comprehensive cancer network,NCCN)的临床实践指南将PNI阳性作为直肠复发的高风险因素,并建议对Ⅱ期PNI阳性的直肠癌患者进行辅助治疗[5]。然而,尽管PNI具有很强的预后作用,但其只能在术后病理中进行明确,因此在术前预测PNI有助于选择更佳的治疗方案,包括是否需要术前新辅助治疗以及决定手术方式选择。本研究回顾性分析安徽医科大学第一附属医院施行直肠癌根治手术患者的临床病理资料,明确直肠癌患者PNI与临床病理的关系,为直肠癌的治疗方案选择提供帮助。
1 资料与方法
1.1 一般资料
收集2017年9月~2018年12月安徽医科大学第一附属医院普外科行直肠癌根治术患者临床病理资料,获得患者性别、年龄、肿瘤浸润深度、淋巴结转移数、淋巴结清扫数、是否发生远处转移、pTNM、组织学分型、组织分化等级、肿瘤最大径、PNI和脉管癌栓等数据,由病理科医师对手术切除标本进行诊断并得出结论。根据第八版《美国癌症分期联合会(American joint committee on cancer,AJCC)肿瘤分期手册》[6]确定术后T分期、N分期、M分期。共纳入符合标准的研究对象243例:性别:男147例(60.5%),女96例(39.5%);大体分型:非浸润型(隆起型及溃疡型)94例(38.7%),浸润型149例(61.3%);组织学分型:腺癌(管状腺癌、乳头状腺癌、黏液腺癌及印戒细胞癌)241例(99.2%),非腺癌(未分化癌)2例(0.8%);分化等级:低分化及未分化43例(17.7%),高分化及中分化200例(82.3%);pTNM分期:Ⅰ期66例(27.2%),Ⅱ期65例(26.7%),Ⅲ期98例(40.3%),Ⅳ期14例(5.8%);原发肿瘤:T1为9例(3.7%),T2为79例(32.5%),T3为141例(58.0%),T4为14例(5.8%);区域淋巴结:N0期135例(55.6%),N1期57例(23.4%),N2期51例(21.0%);远处转移:有远处转移16例(6.6%),无远处转移227例(93.4%);Duke分期:A期67例(27.6%),B期64例(26.3%),C期96例(39.5%),D期16例(6.6%);PNI:有PNI组122例(50.2%),无PNI组121例(49.8%);脉管癌栓:有脉管癌栓122例(50.2%),无脉管癌栓121例(49.8%);肿瘤最大径:≤3 cm组 61例(25.1%),>3 cm组 182例(74.9%);癌胚抗原(CEA):正常(<5 μg/L)147例(60.5%),异常(≥5 μg/L)96例(39.5%);糖类抗原19-9(CA19-9):正常(<35 U/mL)212例(87.2%),异常(≥35 U/mL)31例(12.8%);BMI值为13.30~37.80(22.85±3.45)kg/m2;年龄31~88岁(61.29±11.14岁);根据ROC曲线计算术前NLR及PLR临界值分别为1.925及123.5,术前 NLR值;高NLR组(NLR≥1.925)134例(55.1%),低NLR组(NLR<1.925)109例(44.9%);术前PLR值:高PLR组(PLR≥123.5)124例(51.0%),低PLR组(PLR<123.5)119例(49.0%)。
1.2 纳入和排除标准
纳入标准:①术前诊断明确,肠镜活检为直肠癌,接受手术且术后病理诊断明确;②行根治性切除术且术后病理明确。排除标准:①近期存在其他脏器感染影响血象指标者;②术前接受化放疗者;③术前输血者;④仅肠镜等诊断,无术后病理者;⑤行姑息手术者;⑥术后病理资料不全者;⑦检验结果超过术前1周者;⑧急诊手术者。
本研究入组患者均自愿签署知情同意书,且本研究经我院伦理委员会批准同意。
1.3实验室及病理检查
患者入院常规行血液检查,采取外周静脉血,收集患者手术前1周内血常规指标,包括淋巴细胞计数、中性粒细胞计数、单核细胞计数、血小板计数,从而计算中性粒细胞淋巴细胞比率(Neutrophil lymphocyte ratio,NLR)、血小板淋巴细胞比率(Platelet lymphocyte ratio,PLR)。另外收集肿瘤相关指标癌胚抗原(CEA)、糖类抗原19-9(CA19-9)。直肠标本采用福尔马林溶液固定,送病理科行大体标本及镜下检查。
1.4 分析方法
根据患者术后病理资料分为PNI组和无PNI组。对两组病理特征进行单因素分析,单因素分析有统计学意义的纳入多因素Logistic回归分析确定。
1.5 统计学方法
应用Statistical Product and Service Solutions 22.0(SPSS22.0)统计软件处理数据,计量资料以均数±标准差(x±s)表示,符合正态分布和方差齐性使用两独立样本t检验,偏态分布和方差不齐的使用秩和检验,计数资料采用χ2检验,多因素分析采用Logistic回归分析。P<0.05为差异有统计学意义。
2 结果
2.1 单因素分析结果
PNI组和无PNI组在年龄、性别、BMI、术前NLR、术前PLR、组织学分型方面差异均无统计学意义(P>0.05),在脉管癌栓、pTNM分期、T分期、N分期、M分期、Duke分期、分化等级、肿瘤直径、大体分型、CEA、CA19-9方面差异有统计学意义(P<0.05)。见表1。
2.2多因素 Logistic 回归分析结果
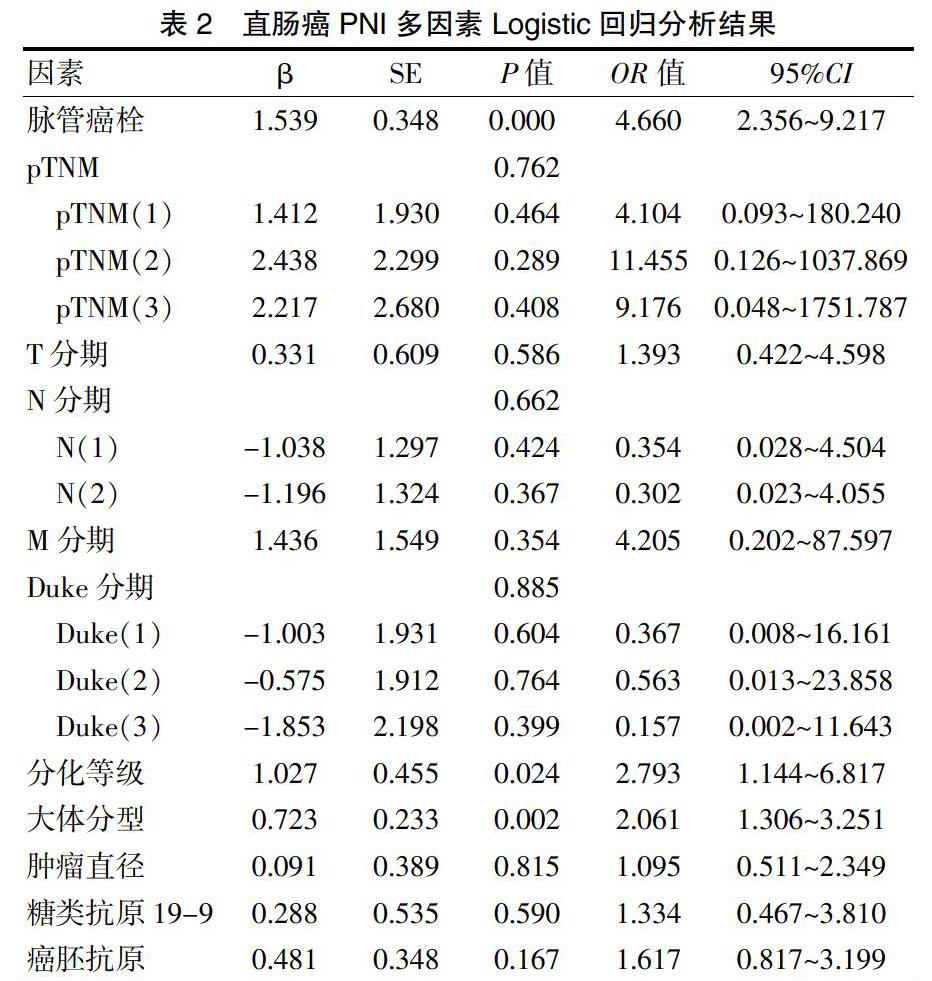
将脉管癌栓、pTNM分期、T分期、N分期、M分期、Duke分期、分化等级、肿瘤直径、大体分型、CEA、CA19-9等单因素分析中差异有统计学意义指标进行多因素Logistic回归分析。结果表明,脉管癌栓、分化等级、大体分型是PNI的獨立危险因素。见表2。
3讨论
自1835年Crnveilheir首次公开报道在头颈部恶性肿瘤中发现了PNI现象,发现当头颈部癌症向颅内进展时肿瘤细胞会沿着神经纤维向颅内转移[7]。从此,医学界开始关注PNI。PNI是肿瘤神经侵袭的过程。它同时被称为肿瘤神经性扩散或神经周围扩散。PNI被认为是一种特殊的病理实体,能在没有淋巴或血管侵犯的条件下观察到。在一些恶性肿瘤中如胰腺癌[8]、结直肠癌[9]、前列腺癌[10]、胃癌[11]及胆管癌[12]等,PNI是预后不良的标志,同时预示着生存率下降。它可能是肿瘤远处转移播散的途径,重要性超出其他任何局部的浸润。根据本研究结果,远处转移虽然与PNI有关系,但并非PNI独立危险因素。
相关研究发现,周围PNI是直肠癌术后预后的重要影响因素[13]。多项研究表明结直肠肿瘤中PNI的存在与患者5年总生存率和5年无病生存率、局部复发率的上升以及在切除时发现转移性病灶之间存在显著相关性[4,14]。在结直肠癌中,PNI的阳性率可高达33%[15],在本研究中,PNI的阳性率为50.2%,这可能与我国直肠癌患者确诊时病理分期较晚、肿瘤直径大、肿块多成浸润型且腹膜反折下周围神经丛丰富等直肠癌的流行病学及直肠周围神经结构有关。本研究表明随着术后病理分期的变晚及肿瘤直径增大,PNI阳性率也随之增加。
炎症反应在肿瘤发生发展中发挥重要作用,是肿瘤进展过程中的标志性特征之一[16]。炎症反应可以分为局部炎症反应和系统炎症反应,其中炎症反应已被证实是结直肠癌的不利预后因素。NLR、PLR为常用的系统炎症指标,有研究表明术前外周血高NLR值的直肠癌患者预后差,且是无进展生存时间的独立危险因素[17]。本研究结果显示术前NLR、PLR值与PNI状态无关,这说明PNI与炎症反应之间无明显关系,而是一种特殊的肿瘤远处转移播散的途径。
肿瘤标志物在恶性肿瘤的早期诊断和术后评估中受到了越来越多的关注。有关研究表明[18],CEA是直肠癌诊断与术后评估的重要肿瘤指标,其在直肠癌的发生、发展中起到重要作用;CA19-9在直肠癌的诊断及术后评估中具有一定作用。但其敏感性及特异性都不如CEA。本研究结果显示,术前CEA、CA19-9升高与PNI有关,多因素分析无统计学意义。
在直肠癌中,影响肿瘤转移及复发的因素有侵袭深度、分化等级及是否有淋巴结转移等[19]。本研究结果表明,PNI虽与肿瘤T分期、N分期、组织分化等级都有关系,但只有分化等级是PNI独立危险因素。低分化PNI阳性危险度是高中分化2.793倍(95%CI:1.144~6.817)。这是因为肿瘤分化等级越低,肿瘤恶性等级越高,意味着肿瘤局部浸润、远处转移潜能越大,预后越差。人民卫生出版社第九版《外科学》将直肠肿块大体分型分为溃疡型、肿块型、浸润型,浸润型肿块较非浸润型分化等级低,转移早且预后差[20]。根据本研究结果显示浸润型肿块PNI阳性危险度是非浸润型的2.061倍,95%CI(1.306~3.251)。
有研究表明,脉管癌栓阳性的直肠癌患者,其术后复发、转移风险增大,脉管浸润作为直肠癌术后预后差的因素伴随PNI预示更差的预后[21]。本研究表明PNI与脉管浸润情况存在相关且是其独立危险因素,在全部122例脉管浸润阳性的患者中88例伴PNI。但脉管癌栓术前无法获得确定结果,而根据术前肠镜可获得肿瘤分化等级及肿瘤大体分型,因此可根据术前肠镜结果及活检病理预测PNI状态。
总之,本研究结果显示直肠癌患者PNI不仅取决于肿瘤本身生物学特性,也与肿瘤生长方式、肿瘤指标等存在联系,进一步明确直肠恶性肿瘤PNI的影响因素,根据术前肿瘤大体分型及分化等级等指标在术前评估PNI发生的可能,为术前精确评估患者病情及对患者制定最优的治疗方案有重要意义。由于本研究局限性,其结果尚需大样本的临床随机对照试验进一步证实。
[参考文献]
[1] Bray F,Ferlay J,Soerjomataram I.Global cancer statistics 2018:GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries[J]. CA:A Cancer Journal for Clinicians,2018,68(6):394-424.
[2] Xiao B,Chen D,Luo S,et al. Extracellular translationally controlled tumor protein promotes colorectal cancer invasion and metastasis through Cdc42/JNK/MMP9 signaling[J].Oncotarget,2016,7(31):50057-50073.
[3] Saloman JL,Albers KM,Li DJ,et al. Ablation of sensory neurons in a genetic model of pancreatic ductal adenocarcinoma slows initiation and progression of cancer[J]. Proceedings of the National Academy of Sciences of the United States of America,2016,113(11):3078-3083.
[4] Alotaibi AM,Lee JL,Kim JH,et al. Prognostic and oncologic significance of perineural invasion in sporadic colorectal cancer[J].Annals of Surgical Oncology,2017,24(6):1626-1634.
[5] Koh WJ,Greer BE,Abu-Rustum NR,et al. Vulvar cancer,version 1.2017,NCCN clinical practice guidelines in oncology[J].Journal of the National Comprehensive Cancer Network:JNCCN,2017,15(1):92-120.
[6] Amin MB,Greer FL,Edge SB,et al. The Eighth Edition AJCC Cancer Staging Manual: Continuing to build a bridge from a population-based to a more "personalized" approach to cancer staging[J]. CA:A Cancer Journal for Clinicians,2017,67(2):93-99.
[7] Neumann E,Secund■re.Cancroidinfiltration des nervus mentalis beieinem fall von lippencancroid[J].Archivfür Pathologische Anatomie und Physiologie und FürKlinische Medicin,1862,24(1-2):201-202.
[8] ■kerberg D,Ansari D,Andersson R. Re-evaluation of classical prognostic factors in resectable ductal adenocarcinoma of the pancreas[J].World Journal of Gastroenterology,2016,22(28):6424-6433.
[9] Albo D,Akay CL,Marshall CL,et al. Neurogenesis in colorectal cancer is a marker of aggressive tumor behavior and poor outcomes[J]. Cancer,2011,117(21):4834-4845.
[10] 朱寅杰,王艳青,潘家骅,等.前列腺癌根治标本提示神经周围侵犯对预测前列腺癌进展和预后的价值[J].中华外科杂志,2016,54(3):217-221.
[11] De LF,Marrelli D,Voglino C,et al. Prognostic Value of Perineural Invasion in Resected Gastric Cancer Patients According to Lauren Histotype[J].Pathology Oncology Research,2018,24(2):393-400.
[12] Murakami Y,Uemura K,Sudo T,et al. Perineural Invasion in Extrahepatic Cholangiocarcinoma:Prognostic Impact and Treatment Strategies[J]. Journal of Gastrointes-tinal Surgery,2013,17(8):1429-1439.
[13] Knijn N,Mogk SC,Teerenstra S,et al. Perineural Invasion Is a Strong Prognostic Factor in Colorectal Cancer:A Systematic Review[J]. The American Journal of Surgical Pathology,2016,40(1):103-112.
[14] Fabio FD,Nascimbeni R,Villanacci V,et al.Prognostic Variables for Cancer-Related Survival in Node-Negative Colorectal Carcinomas[J].Digestive Surgery,2004,21(2):128-133.
[15] Liebig C,Ayala G,Wilks JA,et al. Perineural invasion in cancer:a review of the literature[J].Cancer,2009,115(15):3379-3391.
[16] Colotta F,Allavena P,Sica A,et al. Cancer-related inflammation,the seventh hallmark of cancer:Links to genetic instability[J].Carcinogenesis,2009,30(7):1073-1081.
[17] 龐硕,周子筌,于星辰,等.局部炎症和系统炎症联合指标与结直肠癌患者预后的关联研究[J].华中科技大学学报(医学版),2017,46(5):504-510.
[18] Lech G,Slotwinski R,Slodkowski M,et al. Colorectal cancer tumour markers and biomarkers:Recent therapeutic advances[J].World Journal of Gastroenterology,2016,22(5):1745-1755.
[19] 潘丽,孙国平.结直肠癌根治术后复发危险因素分层分析[J].中华肿瘤防治杂志,2018,25(4):270-274.
[20] 陈孝平,汪建平,赵继宗,等.外科学[M]. 第9版.北京:人民卫生出版社,2018:387-388.
[21] 黄清,朱海波,周恩呈,等. 脉管癌栓阳性与阴性的结直肠癌患者预后差异比较[J].中华全科医学,2016,14(10):1647-1650.
(收稿日期:2019-11-25)

