全腔镜与腹腔镜辅助远端胃癌根治术的疗效比较*
杨磊磊,周申康,毕铁男
(浙江省台州医院 胃肠外科,浙江 台州 317000)
随着腹腔镜技术的迅速发展,腹腔镜辅助远端胃癌根治术(laparoscopy assisted distal gastrectomy,LADG)已广泛应用于远端胃癌的治疗。2002年日本学者KANAYA 等[1]提出一种新型全腹腔镜下吻合技术(Delta 吻合),该技术完全在腹腔镜下完成残胃和十二指肠的端端吻合。因其手术视野好,免腹部辅助切口,并且降低了腹腔镜下吻合的难度,目前已被日韩较多中心接受并开展。2012年我国黄昌明教授开展此项技术,并获得了较好的近期疗效[2]。本文将本院行全腔镜远端胃癌根治术(total laparoscopic distal gastrectomy,TLDG)和LADG 的患者临床资料进行比较,旨在探讨TLDG 与LADG 在消化道重建中的安全性、可行性及临床疗效。
1 资料和方法
1.1 一般资料
选取本院2014年1月-2015年12月行TLDG患者84例(TLDG组)和LADG 患者90例(LADG组)。两组患者术前均通过胃镜病理明确胃癌,且通过超声内镜和增强CT 检查判断肿瘤部位、大小、浸润深度、胃周围淋巴结转移、肝肺部等远处转移情况,剔除已发生远处转移、术前分期达到T4期及有明确腹腔镜手术禁忌证的患者。根据2013年NCCN 胃癌临床实践指南[3]进行TNM 分期,所有患者均自愿选择腹腔镜手术,并签署手术知情同意书。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。见表1。

表1 两组患者一般资料比较Table1 Comparison of general data between the two groups
1.2 手术方法
1.2.1 TLDG组采用气管插管全麻,取平卧“人”字位,头高10°~20°,脐下1 cm 处切10 mm 小口,置入Trocar 作为观察孔,于左侧肋缘下2 cm 与腋前线交汇处做12 mm 切口,置入Trocar 为主操作孔,于右侧肋缘下(与主操作孔对称部位)及左、右锁骨中线与脐水平线交汇处上方2 cm 处分别做3个5 mm 切口,置入Trocar 作为辅操作孔。主刀医师站立于患者的左侧,一助站立于患者的右侧,二助(扶镜手)站立于患者的两腿之间。建立CO2气腹。在腹腔镜下行淋巴结清扫(包括脾门淋巴结的清扫),将直线切割闭合器从左侧上方的主操作孔放入腹腔,离断十二指肠(图1A)以及胃远端大部(图1B);主操作孔置入标本袋,将标本装入,用超声刀分别在十二指肠(残端后壁)以及残胃(靠近大弯侧)各切开1个小孔,将直线型切割闭合器分别伸入两个小孔,将十二指肠后壁与残胃闭合(图1C);再提起共同开口,吸引器吸净周围血迹,仔细观察吻合情况;在确认无出血、无黏膜破损后,助手配合主刀将共同开口牵拉对合;最后用切割闭合器关闭共同开口(图1D),完成腹腔镜下三角吻合 (图1E)。
1.2.2 LADG组腹腔镜下完成组织游离及淋巴结清扫后开腹(上腹部小切口)行消化道重建。
1.3 统计学方法
采用SPSS 22.0 统计软件进行数据分析,计量数据以均数±标准差(±s)表示,行t检验;计数资料以例表示,采用χ2检验或Fisher 确切概率法;生存分析采用Kaplan-Meier 法,P<0.05 为差异有统计学意义。

图1 全腹腔镜胃癌根治术手术步骤Fig.1 Surgical procedure of totally laparoscopic distal gastrectomy
2 结果
2.1 两组患者术中情况比较
与LADG组相比,TLDG组手术时间短、切口长度短,差异均有统计学意义(P<0.05)。两组患者术中出血量、肿瘤大小及清扫淋巴结个数比较,差异均无统计学意义(P>0.05)。见表2。
表2 两组患者术中情况比较 (±s)Table2 Comparison of intraoperative condition between the two groups (±s)

表2 两组患者术中情况比较 (±s)Table2 Comparison of intraoperative condition between the two groups (±s)
组别 手术时间/min 切口长度/cm 出血量/mL 肿瘤大小/cm3 淋巴结个数/个TLDG组(n = 84) 123.6±31.9 3.5±0.7 72.0±23.5 3.2±0.8 28.3±3.5 LADG组(n = 90) 148.6±12.4 6.3±1.3 76.4±21.9 3.3±0.7 27.9±4.2 t值-2.02-18.32-1.29-1.35 1.20 P值 0.045 0.000 0.200 0.179 0.246
2.2 两组患者术后情况比较
与LADG组相比,TLDG组术后排气时间、进食流质时间、止痛药使用时间和住院时间短,住院费用高,差异均有统计学意义(P<0.05)。见表3。
表3 两组患者术后情况比较 (±s)Table3 Comparison of postoperative condition between the two groups (±s)
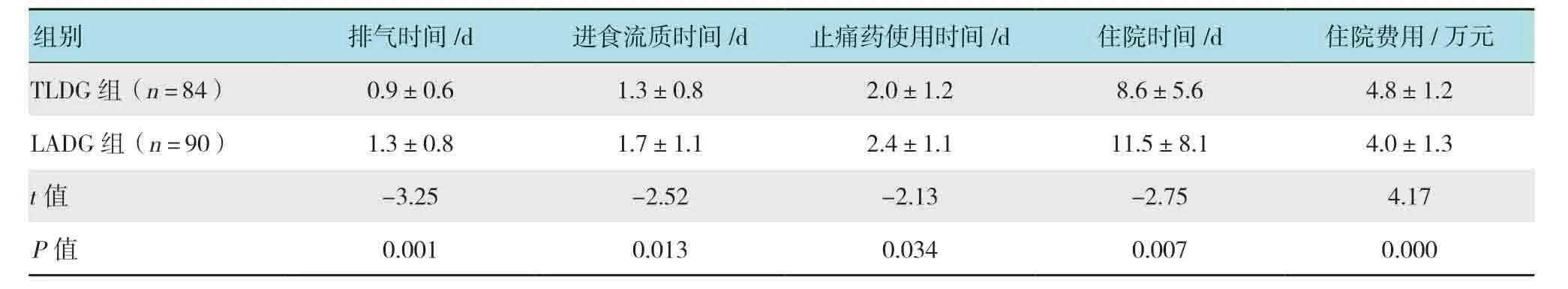
表3 两组患者术后情况比较 (±s)Table3 Comparison of postoperative condition between the two groups (±s)
组别 排气时间/d 进食流质时间/d 止痛药使用时间/d 住院时间/d 住院费用/万元TLDG组(n = 84) 0.9±0.6 1.3±0.8 2.0±1.2 8.6±5.6 4.8±1.2 LADG组(n = 90) 1.3±0.8 1.7±1.1 2.4±1.1 11.5±8.1 4.0±1.3 t值-3.25-2.52-2.13-2.75 4.17 P值 0.001 0.013 0.034 0.007 0.000
2.3 两组患者并发症情况比较
两组患者术后出血、吻合口瘘、吻合口狭窄、切口感染及其他并发症比较,差异均无统计学意义(P>0.05)。见表4。

表4 两组患者术后并发症比较例Table4 Comparison of postoperative complications between the two groups n
2.4 两组患者短期预后情况比较
两组患者均获得有效随访,随访时间8~36个月。LADG组4例死于肿瘤相关事件,累积生存率95.24%,TLDG组6例死于肿瘤相关事件,累积生存率93.33%。两组患者累积生存率比较,差异无统计学意义(P>0.05)。见图2。

图2 Kaplan-Meier 生存曲线Fig.2 Kaplan-Meier survival curves
3 讨论
1994年KITANO 等[4]首次报道腹腔镜辅助应用于早期胃癌的治疗,经过20 余年的发展,腹腔镜在胃癌手术中的应用已逐渐成熟。有回顾性研究[5]表明,LADG 与开放手术相比,具有手术切口小、恢复快、术后切口及肠梗阻并发症少等优点,且疗效与开放手术相当。LADG 已在各大中心广泛开展,但因其需要在小切口外行胃肠吻合,存在标本挤压及吻合口撕裂等潜在风险。目前,较合理的手术方式为TLDG,但在安全性及肿瘤长期预后方面仍存在一定的争议。
本中心2013年开始开展TLDG,2014年该术式经多次改良已较成熟。本研究回顾性分析本中心2014年1月-2015年12月84例行TLDG 的患者和90例行LADG 患者的临床资料。结果显示,与LADG组相比,TLDG组手术时间短、切口长度短,差异均有统计学意义(P<0.05),表明TLDG 在手术时间和切口长度中优势明显。TLDG 手术仅需要适当扩大原脐周12 mm Trocar 孔取出标本,避免了上腹部6~8 cm 长的辅助切口,可以明显缩小手术切口,减少手术时间。本中心的数据显示,缩小切口可以使手术时间节省10 min 左右。TLDG 避免了拉出式吻合,同样有利于缩短手术时间,在一定程度上还可以适当增加切缘与肿瘤边缘的距离,降低了切缘阳性率。有研究[6-7]表明,TLDG 近期疗效明显优于LADG,主要表现为术中出血更少、术后排气时间缩短及进食时间提早。本研究显示,TLDG组术后排气时间、进食流质时间、止痛药使用时间和住院时间与LADG组相比,差异均有统计学意义(P<0.05),表明TLDG 在术后胃肠功能恢复、减轻患者疼痛和缩短住院时间方面优势明显。这可能与全腹腔镜下操作避免了消化道过度牵拉到体外吻合所造成的物理刺激有关。
术后并发症的发生往往是医生开展新技术时最关心的问题。LADG 术后常见并发症为吻合口狭窄、吻合口瘘[8-10],而TLDG 术后吻合口狭窄的报道几乎没有,吻合口瘘的报道也非常少,原因可能是:①TLDG 术式开展的较少,样本量不够大;②TLDG使用直线型切割闭合器关闭共同开口,较LADG 使用管型吻合器后的共同开口明显增大,能明显降低吻合口狭窄的发生风险。TLDG 术式切割闭合器成钉方向与血管平行,最大限度地改善了吻合口的血供,理论上也可以减少吻合口瘘的风险[11-12]。本研究结果显示,两组患者术后出血、吻合口瘘、吻合口狭窄、感染及其他并发症比较,差异均无统计学意义(P>0.05),表明TLDG 不会增加患者术后并发症的发生风险。高波等[13]对34例行TLDG 患者的临床资料进行回顾性分析,发现TLDG 并不会增加术后并发症,反而在肥胖患者中可以降低术后并发症的发生率。由于TLDG 较LADG 手术时间明显缩短(约30 min),切口明显缩小(约3~5 cm),这些优势在理论上均可以避免术后并发症发生。本研究中两组患者并发症比较,差异无统计学意义,可能与病例数较少有一定的关系,有待大样本多中心的数据进一步证实。
患者的理想远期预后是TLDG 在临床应用中的终极指标,TLDG 必须要达到与LADG 相当的短期及远期疗效,才能在一定程度上代替LADG,成为远端胃癌手术的常规治疗方法。目前,关于TLDG 远期疗效鲜有报道,短期疗效的报道国内也不多。本研究中两组患者术后均获得有效随访,随访时间8~36个月,LADG组4例死于肿瘤相关事件,累积生存率95.24%,TLDG组6例死于肿瘤相关事件,累积生存率93.33%,两组累积生存率比较差异无统计学意义,表明TLDG 与LADG 短期预后无差异。罗锐等[14]对86例行TLDG 的患者及74例行LADG 的患者随访7~32个月,发现两组患者术后生存情况相近。本研究中的患者目前仍在随访中,5年生存情况已基本统计完成,10年生存情况在进一步跟进。如今很多大中心远期生存情况已陆续见报道,总体预后令人满意。
有研究[15]报道全腹腔镜优势突出、技术可行,TLDG 有着与LADG 相似的手术安全性,并能达到更好的微创效果、更佳的手术疗效,同时提供更多样的消化道重建方式。待TLDG 远期预后的报道呈现,将推动腹腔镜胃癌手术的进一步发展,使更多的胃癌患者获益。

