催产素引产时间对足月羊水过少孕妇妊娠结局的影响
朱敏珊 黄庆桃 张四友 张春华
1广东省佛山市第一人民医院(广东佛山528000);2广东省罗定人民医院(广东罗定527200)
足月羊水过少是晚期妊娠的一个常见并发症,是胎儿受到威胁的信号,易致胎儿窘迫、新生儿窒息,剖宫产率及引产率升高等不良妊娠结局[1]。及时发现并适时终止妊娠对降低不良围产儿及妊娠结局发生率有很大的意义。自20世纪50年代开始,静滴催产素对于活产妊娠和宫颈条件良好的孕妇是最常用的一种引产方法[2]。在我国,催产素引产被认为应用范围最广、最经济、简单、安全、可控的助产方法,容易被广大妇产科医生(特别是基层医生)及患者所接受和应用[3]。但同时,催产素的滥用也给孕产妇及新生儿带来很多不可逆的并发症及伤害。国内外许多组织对催产素规范的使用作出了指南,明确规定了其用法及用量,但却未对催产素引产的应用时限作进一步指引[2,4]。关于催产素引产时限的问题在国内外文献中鲜有报道。为此,笔者对临床上不同滴催时间的羊水过少孕妇进行分组,并对其分娩情况、围产儿结局等进行了对比研究。务求通过本研究找出催产素引产时间的警戒线,更好地指导临床工作。
1 资料与方法
1.1 一般资料选取2016年1月至2017年12月在罗定市人民医院住院待产的,405例足月羊水过少且有阴道分娩意愿的产妇作为研究对象,年龄16~44岁,平均(27.18±5.04)岁。纳入标准:(1)超声确定为单胎;(2)通过早期超声核实分娩前孕周≥37 周;(3)临产前至少2次超声提示羊水指数(amniotic fluid index,AFI)≤5 cm;(4)胎心监测(non stress test,NST)阴性。排除标准:(1)其他妊娠期并发症者;(2)妊娠期糖尿病者;(3)妊娠期高血压者;(4)妊娠合并慢性肾炎者;(5)胎儿畸形、脐带异常及胎儿宫内生长受限孕妇;(6)胎膜早破致羊水过少者。
ZHANG 等[5]回顾分析1 329例产妇的产程特点,总结分析产妇阴道分娩的时限。本研究根据使用催产素累计时间(后用字母H 代替)分组,详看临床处理。H<8 h 者为A组;8 h ≤H<12 h者为B组;12 h ≤H<16 h 者为C组;H ≥16 h 者为D组。其中,A组109例,平均年龄(26.7 ± 4.4)岁,初 产 妇75例,经 产 妇34例;B组54例,平均年龄(28.1 ± 5.9)岁,初产妇38例,经产妇16例;C组43例,平均年龄(27.3 ± 5.0)岁,初产妇28例,经产妇15例;D组89例,平均年龄(26.6±5.1)岁,初产妇61例,经产妇28例。4组产妇年龄、产次相当,差异无统计学意义(P>0.05)。另选同时期在本院住院分娩,过程未使用催产素的足月羊水过少110例(初产妇70例,经产妇40例)产妇作为对照组,即对照组产妇产程的启动未作任何医学干预。
1.2 临床处理对所有入院的足月羊水过少产妇进行骨盆内检及宫颈Bishop 评分,并知情沟通,无明显头盆不称且有阴道分娩意愿的产妇签署阴道分娩同意书。宫颈Bishop 评分≥6 分且未临产者行催产素引产术[6],待进入产程并宫口开大3 cm时行人工破膜术,羊水0~Ⅰ级者继续试产。羊水污染者(Ⅱ~Ⅲ级)选择剖宫产者结束妊娠。宫颈评分<6 分者,行球囊扩张促进宫颈成熟后再行催产素引产及人工破膜。在295例经医学干预启动产程的羊水过少产妇中,使用球囊促进宫颈成熟的产妇有164例(其中,经阴道分娩的有129例;剖宫产的有35例)。
具体催产素引产方法如下:5%葡萄糖注射液500 mL+缩宫素注射液2.5 U 配成0.5%浓度3~9 d/min 开始,30 min 为试探剂量。之后每15 min 调速一次,每次递增3 d/min(最大滴注浓度30 d/min,即20 mIU/min),直到有效宫缩(10 min 内有3次宫缩,每次宫缩30~60 s,并伴宫颈展平或扩张)。如当日连续8~10 h 后无效,则停滴休息,次日再次评估后重复使用。破膜12 h 加用静脉点滴抗生素预防感染。
剖宫产指征:人工破膜或者自然破膜后发现羊水污染的知情选择者(Ⅱ~Ⅲ级);出现胎心胎动异常等怀疑宫内窘迫者;孕妇长时间试产不能耐受者。
1.3 疗效判断标准及观察指标滴注中专人看护并30 min 内记录1次胎心、宫缩、滴数、浓度及主诉。每2 h 记录1次血压、心率,如发现宫缩过频及胎心异常,立即减缓滴数或停药。分别记录围产儿结局:胎儿窘迫、羊水污染、Apgar 评分<7 分(新生儿出生后1 min Apgar 评分)等情况;分别记录产妇妊娠结局:总产程、分娩方式、产后出血等情况。并将相关指标纳入Logistic回归模型,分析可能导致围产儿不良妊娠结局的危险因素。宫内窘迫:NST 胎心电子监护仪监测,胎心超过160次/min 或不足110次/min,并持续10 min 或以上;出现晚期减速,基线缺乏变异或正弦波持续1 min 或以上。羊水污染:Ⅰ度污染:羊水稀薄,呈淡绿色。Ⅱ度污染:羊水较稠,呈绿色。Ⅲ度污染:羊水量少,质稠厚,混有大量黄褐色胎便。羊水污染率=(Ⅱ度污染+Ⅲ度污染)例数/总例数×100%。
1.4 统计学方法统计学分析采用SPSS 19.0 统计软件对数据进行统计学分析,计量资料数据采用表示,比较用t检验;多个非参数独立样本比较用Kruskal-Wallis 秩和检验;计数资料数据用例(%)表示,比较用χ2检验。P<0.05 为差异有统计学意义。
2 结果
2.1 5组产妇后羊水性状比较D组产妇后羊水Ⅲ级浑浊发生率显著高于A、B、C组及对照组(χ2=33.35、20.25、7.45、28.90,均P<0.01)。A、B、C组及对照组围产儿后羊水无污染的发生率显著高于D组,差异有统计学意义(χ2= 30.07、20.65、9.11、23.63,均P<0.01)。5组产妇后羊水分别为Ⅰ级、Ⅱ级比例相当,差异无统计学意义(P>0.05)。见表1。
2.2 5组围产儿结局对比D组围产儿羊水污染、宫内窘迫发生率显著高于A、B、C组及对照组(χ2=30.07、20.65、9.11、23.63,均P<0.01;χ2=18.23、9.55、6.52、6.53,均P<0.05)。A、B、C组与对照组围产儿羊水污染、宫内窘迫的比例相当,差异无统计学意义(χ2= 0.54、0.88、0.44,均P>0.05;χ2=3.80、1.61、0.77,均P>0.05)。5组围产儿出现Apgar 评分<7 比例相当,差异无统计学意义(P>0.05)。见表2。
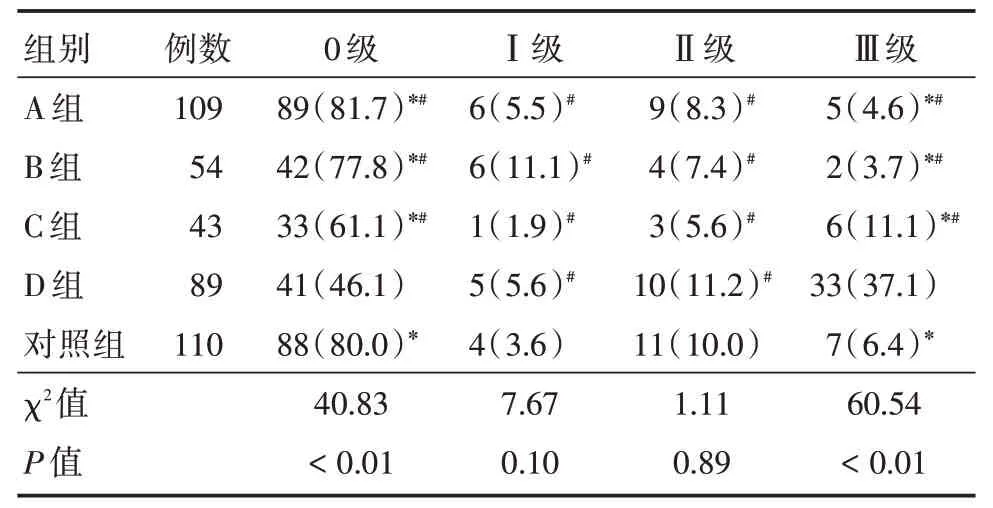
表15 组产妇后羊水性状比较Tab.1 Comparison of amniotic fluid characters in five groups of parturients例(%)
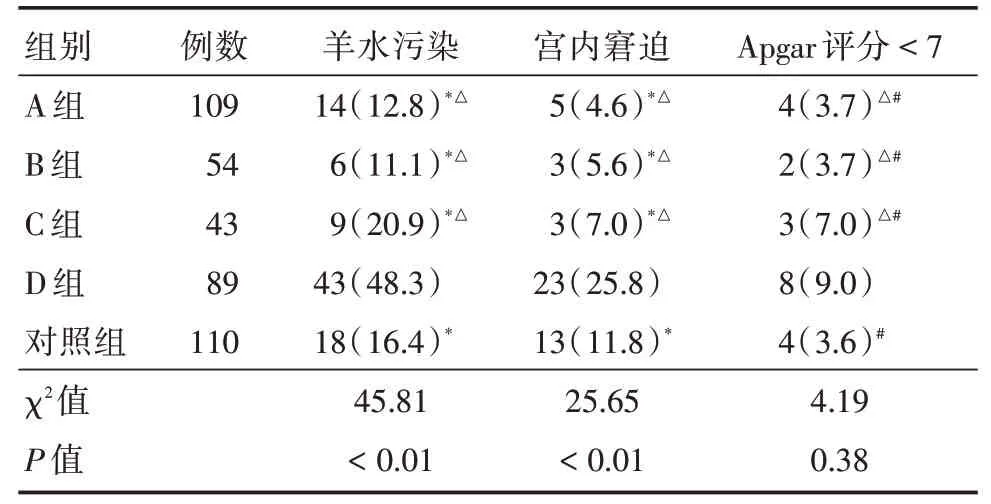
表25 组围产儿结局对比Tab.2 Comparison of perinatal outcomes in five groups例(%)
2.3 5组产妇妊娠结局比较A、B、C组与对照组产妇剖宫产、产后出血的比例相当,差异无统计学意义(χ2= 2.34、0.10、0.56,均P>0.05;χ2= 3.12、0.03、0.05,均P>0.05)。D组产妇剖宫产率与对照组比较差异无统计学意义(P>0.05)。D组产妇剖宫产、产后出血率明显高于A组,差异有统计学意义(χ2=9.03、10.51,均P<0.01)。D组产妇急产率明显高于C组,差异有统计学意义(χ2= 11.41,P<0.01)。 A、B组与对照组出现急产、滞产比例相当,差异无统计学意义(P>0.05),见表3。
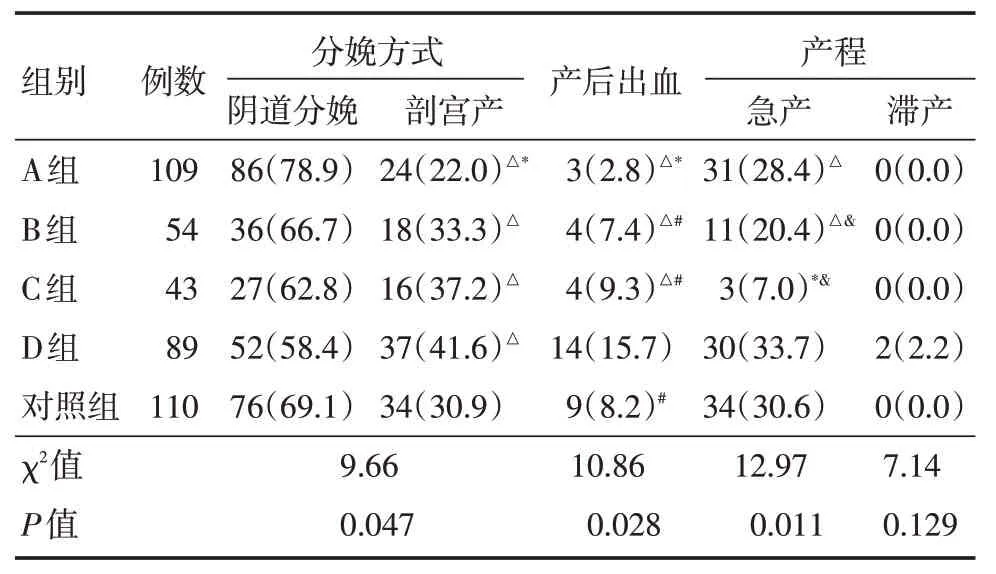
表35 组产妇妊娠结局对比Tab.3 Comparisons of pregnancy outcomes in five groups of parturients例(%)
2.4 3组产妇总产程的比较将A、B、C 3组产妇合并为(A+B+C)组,(A+B+C)组、D组及对照组产妇平均总产程分别是(6.90 ± 0.52)、(8.92 ± 0.75)、(5.56 ± 0.47);中位数5.23、7.17、4.20,见图1。用Kruskal-Wallis 检验比较3组产妇的总产程时间,结果显示差异有统计学意义(P<0.01)。再进行两两组别对比,发现D组产妇的总产程时间明显比(A + B + C)组及对照组要长,差异有统计学意义(P<0.05)。而(A+B+C)组与对照组产妇在总产程上比较,差异无统计学意义(P=0.122),见表4。

图1 3组产妇总产程直方频数分布图Fig.1 Histogram of total course of labor in three groups of puerperas

表43 组产妇总产程对比Tab.4 Comparisons of total course of labor in three groups of puerperas
2.5 羊水过少患者围产儿结局和不良妊娠结局的单因素分析将滴催累计时间、羊水总量、孕周、产次、年龄等指标纳入单因素回归分析模型。结果显示,羊水过少产妇累计滴催时间≥16 h组(D组)围产儿不良妊娠结局的发生率为49.4%(44/89),与累计滴催时间<16 h组(A+B+C组)围产儿不良妊娠结局发生率16.9(35/206)比较,差异有统计学意义(χ2= 33.37,P<0.01)。羊水过少产妇总羊水量<100 mL组围产儿不良妊娠结局的发生率为47.8%(22/46),与总羊水量≥100 mL组围产儿不良妊娠结局的发生率15.8%(57/359)比较,差异有统计学意义(χ2= 26.51,P<0.01)。羊水过少产妇孕周≥42组围产儿不良妊娠结局的发生率为41.2%(7/17),与孕周<42组围产儿不良妊娠结局的发生率12.9%(50/388)比较,差异有统计学意义(χ2=10.78,P=0.01)。产次及年龄分别纳入回归分析模型,其P值分别为0.661及0.580(>0.05)。可认为羊水过少孕妇围产儿不良妊娠结局发生与产次及年龄无显著相关,而与滴催累计时间、羊水量及孕周有关。
2.6 羊水过少患者围产儿结局及不良妊娠结局多因素分析将单因素分析中与羊水过少患者不良妊娠结局有关的指标纳入Logistic回归分析。结果显示,滴催累计时间及孕周与围产儿不良妊娠结局发生呈正相关关系,而总羊水量则与之呈负相关关系,三者均是不良妊娠结局发生的危险因素。结果表明,在众多危险因素当中,滴催累计时间P值最小,考虑催产素累计应用时间与不良妊娠结局相关性更大。见表5。
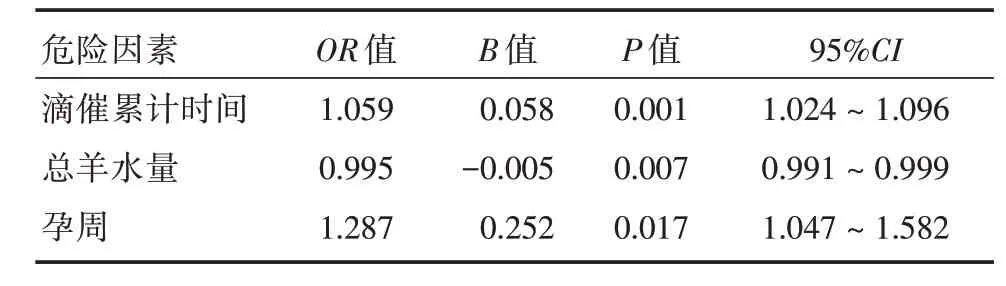
表5 羊水过少围产儿结局及不良妊娠结局多因素分析Tab.5 Multivariate analysis of adverse perinatal outcomes in oligohydramnios
3 讨论
近年由于对高危妊娠的产前监测和B 超技术的提高及普及,羊水过少的发生率有增加的趋势,可高达5%,本研究羊水过少的发生率为4.56%,与文献[7]报道一致。
3.1 单纯性羊水过少的原因与羊水污染本研究主要对象是排除了胎儿、母体和药物等因素引起的足月羊水过少妊娠病例。而胎盘因素有关的羊水过少,在临床上则较难发现相关病因,所以临床上所谓的单纯性羊水过少(isolated oligohydramnios)[8],可能有相当部分是由潜在的胎盘因素引起。胎盘功能的退化影响胎盘的血供,导致羊膜和绒毛膜失去正常的透析作用,使孕妇与胎儿之间的水分及溶质转换发生障碍,羊水形成减少[9]。
目前临床学者认为,羊水过少时,子宫四周压力直接作用于胎儿,宫缩时可使脐带及胎体直接受压导致胎儿宫内缺氧[10]。缺氧后胎儿迷走神经兴奋,肛门括约肌松弛,胎粪排出造成羊水污染[11]。但杨慧霞[12]曾指出,多数羊水呈现胎粪污染时并不伴有胎儿缺氧,胎粪排出污染羊水是胃肠道成熟的表现,或者是由于脐带受压而引起的迷走神经刺激的结果。影响胎粪排出的主要因素是孕周,缺氧和酸中毒本身并不会导致胎粪排出。而本研究结果显示,足月羊水过少孕妇羊水污染的发生率为22.22%(90/405),明显高出正常妊娠者。羊水减少时胎儿肺膨胀降低,发育减缓,新生儿窒息发生率增加,与研究报道较为一致[13]。
3.2 羊水过少孕妇催产素引产与不良围产儿结局关系羊水过少在妊娠的各个时期都会给围生儿造成不良后果。羊水过少在临产时,常因脐带受压或宫缩时直接影响胎盘血液循环造成胎儿异常胎心率、新生儿窒息、死产及产程中胎心减速、增加围产儿不良结局。CARL 等[14]在研究中发现随着孕周的增加,羊水过少与胎儿宫内窘迫的发生具有高度相关性,差异具有统计学意义(P<0.05)。本研究结果亦显示,孕周的增加,羊水量的减少均是胎儿宫内窘迫的危险因素,与相关报道一致。
然而KACEROVSKY 等[15]研究表明,羊水过少与围生儿结局并无明显相关性。那么,羊水过少患者围产儿不良结局是否与引产方案相关?证据表明,应用缩宫素促进产程的最短使用时限从2、4至6 h 均可以促进阴道分娩率,同时不增加母儿不良结局[16]。然而,SOGC 指南又并未对催产素的应用时限作进一步指引。
因此,本研究以引产时间为界点分组,分析催产素的累计使用时间是如何影响围生儿结局的。结果显示,催产素累计使用时间越长,特别是≥16 h后,出现胎心率异常、新生儿窒息等围产儿不良结局均明显增加,差异有统计学意义(P<0.05)。分析原因,可能随着催产素累计用时增加,产妇出现无规律宫缩时间越长,围产儿对宫缩的耐受性亦随之减弱,继而宫内窘迫的发生率增加[17]。
3.3 羊水过少孕妇催产素引产与妊娠结局的关系羊水过少本身会降低产道的润滑作用,若加上催产素的长时间应用,导致宫缩发生紊乱,增加胎儿下降的阻力,进而延长了孕妇生产时间。产程的延长会进一步导致孕妇宫缩乏力,加上缩宫素受体的减少,孕妇产后出血率随之上升[18]。本研究结果也发现,与对照组相比,D组产后出血量,产程及剖宫产率均明显增加,差异具有统计学意义,与研究[19]报道较为一致。
另外,本研究羊水过少病例中,D组产妇剖宫产率可高达41.6%(主动选择剖宫产者除外),与催产素使用到达一定时长后呈正相关关系,这与催产素使用的初衷(增加阴道分娩率)背道而驰。此结果亦带来一个警醒,对于“催产素引产”,更应该关注的,是催产素用法及用量的改进,而非一味的增加催产素的使用时间。
羊水过少孕妇高剖宫产比率还与社会因素有着密切关系。有研究[20-21]认为,对于无严重妊娠期合并症及并发症的晚期羊水过少孕妇,不同分娩方式之间新生儿的结局差异无统计学意义(P>0.05)。因此,羊水过少孕妇若符合宫颈条件成熟、胎儿储备功能良好等条件,医务人员都应该给予阴道试产机会及鼓励。
综上所述,足月羊水过少孕妇催产素引产时间与围产儿结局及不良妊娠结局密切相关,催产素引产时间越长,尤其是16 h 后,围产儿不良结局及不良妊娠结局发生率越高,催产素引产累计时间、总羊水量及孕周均是导致不良妊娠结局的危险因素。

