儿童7型腺病毒肺炎特点分析
阳池娇 陈进喜 白珺

摘要:目的 分析兒童7型腺病毒肺炎的临床特征,以提高诊疗水平、改善预后。方法 回顾性分析2019年4月~7月我院收治的42例7型腺病毒肺炎患儿的临床资料,包括临床表现、实验室检查指标及影像学结果、恢复期肺功能检查、脏器功能受累情况、合并其他病原感染情况、治疗结局。结果 共42例患儿中,2岁以下29例(69.05%),均有发热,热峰>40℃ 33例(78.57%),热程≥2周19例(45.24%)。42例患儿LDH、AST、ALT均升高,ALB降低;随着热程时间延长,LDH、AST水平升高,ALB下降,其余指标均无明显差异。影像学表现节段性实变,9例患儿初期胸片或CT表现以单侧节段性实变为主,23例患儿以双侧散发与节段性实变为主,入院1~3 d内复查胸片或CT,双侧实变迅速发展至26例(61.90%)。肺外合并症主要为血液系统损害(30.95%)为主。病原感染主要以合并肺炎支原体IgM阳性13例(30.95%)为主。呼吸支持包括鼻导管给氧9例(21.42%),无创通气24例(57.14%),机械通气9例(21.42%)。住院期间死亡3例,3例患儿因病情危重转至上级医院,其中2例死亡,1例遗留严重后遗症;其余36例(85.71%)治愈、好转出院。结论 儿童7型腺病毒肺炎热峰高,热程长,LDH、AST明显升高,影像学进展快,常伴肺内外各种损害。临床疑诊7型腺病毒肺炎时应尽快完善病原学,动态监测LDH、AST水平及影像学变化,及早治疗。
关键词:腺病毒7型;肺炎;病原感染
中图分类号:R725 文献标识码:A DOI:10.3969/j.issn.1006-1959.2020.02.035
文章编号:1006-1959(2020)02-0121-04
Abstract:Objective To analyze the clinical characteristics of children with type 7 adenovirus pneumonia in order to improve the level of diagnosis and treatment and improve the prognosis.Methods The clinical data of 42 children with type 7 adenovirus pneumonia admitted in our hospital from April to July 2019 were retrospectively analyzed, including clinical manifestations and laboratory indicators and imaging results, pulmonary function tests during recovery, organ function involvement, other pathogenic infections, and treatment outcome.Results A total of 42 children, 29 cases (69.05%) under 2 years old, had fever, 33 cases (78.57%) with heat peaks> 40 °C, 19 cases(45.24%) with heat course≥2 weeks. 42 children had increased LDH, AST, and ALT, and decreased ALB; with the increase of heat course time, LDH, AST levels increased, and ALB decreased, and there was no significant difference in other indicators.Imaging showed segmental consolidation. In 9 patients, the initial chest radiograph or CT manifestation turned into unilateral segmental consolidation, and in 23 children, bilateral sporadication and segmental consolidation became dominant. The chest radiograph was reviewed within 1 to 3 d of admission or CT, bilateral consolidation quickly developed to 26 cases (61.90%). Extrapulmonary comorbidities are mainly blood system damage (30.95%). The pathogen infection was mainly in 13 cases (30.95%) with positive Mycoplasma pneumoniae IgM. Respiratory support included nasal catheterization with oxygen in 9 cases (21.42%), noninvasive ventilation in 24 cases (57.14%), and mechanical ventilation in 9 cases (21.42%). 3 patients died during hospitalization, and 3 patients were transferred to higher-level hospitals due to critical illness. 2 of them died and 1 had severe sequelae. The remaining 36 patients (85.71%) were cured and improved.Conclusion Children with type 7 adenovirus pneumonia have high fever peaks, long heat course, significantly increased LDH and AST, rapid imaging progress, often accompanied by various damages inside and outside the lung. When clinical diagnosis of adenovirus type 7 pneumonia is suspected, the etiology should be improved as soon as possible, and the levels of LDH, AST and imaging changes should be monitored dynamically and treated as soon as possible.
Key words:Adenovirus type 7;Pneumonia;Pathogenic infection
人腺病毒(human adenovirus,HAdV)是儿童社区获得性肺炎的常见病原之一,在全球普遍流行,有3.5%~11%的儿童社区获得性肺炎(community-acquired pneumonia,CAP)是由HAdV引起[1,2]。最近我國12家儿童医院多中心报告,社区获得性肺炎患儿HAdV阳性率为5.7%[3]。迄今为止,已发现80余种型别的HAdV[4],分属于7个不同亚组(A~G组),其中7型引起的肺部感染最严重,可出现局灶性或融合性坏死性肺部浸润和毛细支气管炎,特别是在婴幼儿中致死率较高,还可累及循环系统、血液系统、中枢神经系统、消化系统等肺外系统。目前,快速识别7型腺病毒感染仍有困难,现已成为临床诊断与治疗的难点。本研究回顾性分析2019年4月~7月在佛山市妇幼保健院住院的42例7型腺病毒肺炎患儿的临床资料,以期提高临床医生对7型腺病毒肺炎的认识及诊疗水平,现报道如下。
1对象与方法
1.1研究对象 回顾性分析2019年4月~7月在佛山市妇幼保健院住院确诊为7型腺病毒肺炎的42例患儿的临床资料,其中男29例,女13例,年龄4个月~8岁,平均年龄(21.63±17.35)个月;<2岁患儿29例,2~5岁患儿12例,>5岁患儿1例。
1.2肺炎的诊断标准 ①新近出现的咳嗽、咳痰或原有呼吸道疾病症状加重,并出现脓性痰,伴或不伴胸痛;②发热;③肺实变体征和(或)闻及湿性哕音;④白细胞计数(WBC)>10×109/L或<4×109/L,伴或不伴细胞核左移;⑤胸部X线检查显示片状、斑片状浸润性阴影或间质性改变,伴或不伴胸腔积液;以上①~④条中任一条加第⑤条即可诊断为肺炎[5]。
1.3入选标准 纳入标准:①符合肺炎的诊断标准;②病原检测确认为7型腺病毒。排除标准:肺结核、非感染性肺间质性疾病、肺水肿等疾病者。
1.4方法 收集患儿临床表现、实验室检查指标[WBC、血红蛋白(Hb)、血小板(PLT)、降钙素原(PCT)、C反应蛋白(CRP)、活化部分凝血活酶时间(APTT)、肌酸激酶同工酶(CK-MB)、乳酸脱氢酶(LDH)、谷草转氨酶(AST)、谷丙转氨酶(ALT)、白蛋白(ALB)]及影像学结果(胸片或CT)、恢复期肺功能检查、脏器功能受累情况、合并其他病原感染情况、治疗结局。
1.5统计学方法 应用SPSS 22.0统计学软件进行处理,符合正态分布的计量资料采用(x±s)表示;非正态分布的计量资料以[M(P25,P75)]表示。
2结果
2.1临床表现 42例患儿均存在高热或超高热,以稽留热及弛张热为主,热峰>40°C的患儿33例(78.57%),热程≥2周的患儿19例(45.24%);热程6~32 d,平均热程(13.80±6.80)d;住院时间8~87d,平均住院时间(23.91±16.24)d。
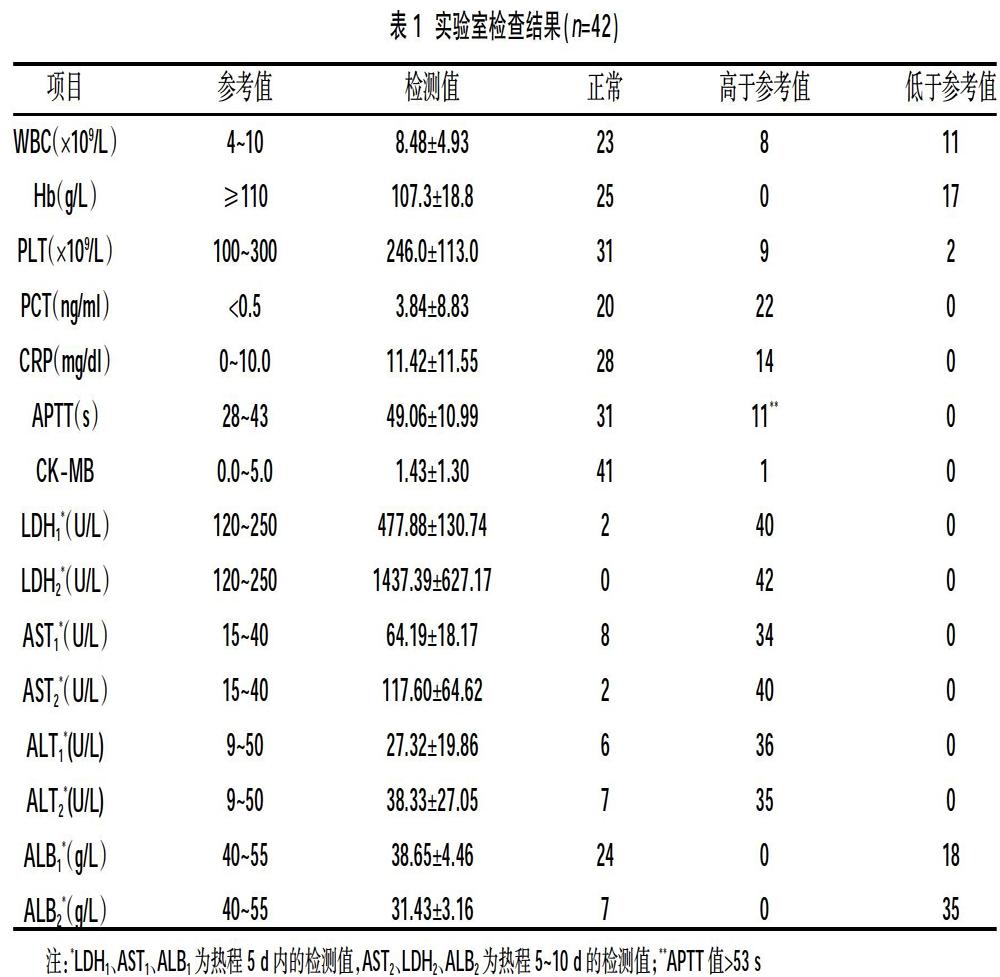
2.2实验室检查结果 42例患儿LDH、AST、ALT均升高,ALB降低;随着热程时间延长,LDH、AST水平升高,ALB下降,其余指标均无明显差异,见表1。
2.3影像学特点 7型腺病毒肺炎患儿影像学表现呈现动态变化(图1),9例患儿初期胸片或CT表现以单侧节段性实变为主,23例患儿以双侧散发与节段性实变为主,入院1~3 d内复查胸片或CT,双侧实变迅速发展至26例(61.90%),表现为病灶增大或常伴有相邻肺部毛玻璃样变或胸腔积液,并伴有部分肺气肿、肺不张、纵膈气肿。42例患儿中,右肺肺炎11例(26.19%)、左肺肺炎12例(28.57%)、双肺肺炎19例(45.23%)。胸腔积液21例(50.00%),以少量积液为主。
2.4恢复期肺功能检查 26例患儿在出院后2~3个月进行了肺功能检查,其中3例肺通气功能正常,5例存在轻度阻塞性通气障碍,14例存在中度通气功能障碍,4例存在重度通气功能障碍。
2.5脏器功能受累情况 42例患儿中,合并急性呼吸窘迫综合征(ARDS)5例(11.90%),多器官功能障碍综合征(MODS)5例(11.90%),血液系统损害13例(30.95%),凝血功能障碍7例(16.67%),肝功能障碍7例(16.67%),中枢神经系统受累5例(11.90%),心血管系统受累2例(4.76%),胃肠功能障碍2例(4.76%),急性肾功能不全1例(2.38%)。
2.6合并其他病原感染情况 42例患儿中,合并肺炎支原体IgM阳性13例(30.95%),合胞病毒IgM阳性4例(9.52%),肺炎链球菌抗原阳性4例(9.52%),乙型流感病毒IgM阳性3例(7.14%),衣原体IgM阳性1例(2.38%),EB病毒阳性1例(2.38%)。嗜肺军团菌、Q热立克次体、甲型流感病毒、副流感病毒等检测均为阴性。
2.7结局 42例患儿均需不同方式给氧,其中9例(21.42%)需机械通气,机械通气时间168(24,567)h;24例(57.14%)无创辅助通气,无创通气时间116(49,393)h;9例(21.42%)鼻导管给氧。16例PICU住院,PICU住院时间7(2,27)d。住院期间死亡3例,2例为6个月以下患儿,分别为母孕29周、36周早产,其中29周早产患儿就诊时为出生后4个月,存在支气管肺发育不良;36周早产患儿宫内发育迟缓,就诊时为出生后6个月,存在反复呼吸道感染。2例患儿均临床喘憋明显,经雾化吸入平喘药、静脉甲泼尼龙治疗,平喘效果均不佳,均渐进出现严重的通气障碍,二氧化碳分压最高达60~80 mmHg,机械通气治疗2~7 d,继发ARDS、多脏器功能衰竭死亡;另外1例为2岁3个月,住院35 d,肺部病变严重,继发ARDS、感染、多脏器功能衰竭死亡。3例患儿因病情危重转至上级医院,其中2例死亡,1例遗留严重后遗症。其余36例(85.71%)治愈、好转出院。出院3月内随访合并闭塞性细支气管炎5例(13.89%)。
3讨论
腺病毒肺炎是世界范围内小于5岁儿童死亡最高的病毒性肺炎,死亡率曾高达33%[6]。腺病毒肺炎病情大多较重,长期高热及呼吸衰竭的发生率均占14种呼吸道常见病毒的首位,并伴有危及生命的严重并发症。不同型别腺病毒的组织嗜性、致病力、流行地区等特性不同。B亚属中的HAdV-3、HAdV-7是目前引起兒童重症呼吸道感染的主要病原[7],而7型腺病毒肺炎往往更凶险,体现在发热时间长,低氧血症明显,肺外脏器易受累,影像学病变范围广泛,更易引起肺内后遗问题[8]。
7型腺病毒肺炎病程初期的临床表现与婴幼儿的其他呼吸道感染性疾病类似,无病原学结果时并不易鉴别。本研究结果显示,7型腺病毒肺炎患儿热峰高,热峰>40°C的患儿33例(78.57%),热程≥2周的患儿19例(45.24%),以稽留热及弛张热为主,多伴有精神差,食欲减退等表现。患儿初期胸片或CT表现以单侧节段性实变为主(9例,21.43%)或双侧散发与节段性实变(23例,54.76%),入院1~3 d内,复查胸片或CT双侧实变迅速发展至26例(61.90%),说明病情可在短期内进展,出现明显的气促、发绀、呼吸困难等呼吸系统症状及肺外并发症,影像学也可在短期内(1~3 d)迅速扩展,与既往报道一致[9]。实验室检查主要表现在酶学指标的异常,即LDH、AST的明显升高。LDH是存在于多种脏器中的一种胞质酶,其水平可反映组织损伤、裂解的程度。AST主要分布在心肌、肝脏等组织。在肝细胞中AST主要存在于线粒体内,当肝细胞膜通透性增加时,可导致AST在血清中浓度升高。国内外研究发现[10],腺病毒感染后LDH和AST水平明显升高,与疾病的严重程度相关。Spaeder MC等[11]报道,LDH水平的升高常伴伴随AST水平升高及白蛋白水平降低,提示合并肝损伤可能,因此推测肺肝损伤可能是严重腺病毒感染的关键。余莉等[12]报道,重症腺病毒肺炎死亡组伴随有类似改变,即LDH、AST水平明显升高,ALB显著降低。本研究中患儿LDH、AST水平在热程5 d后均升高,并伴有ALB水平下降,既往研究中AST水平与LDH水平往往有同步升高的表现,但本研究发现LDH更敏感,分析原因可能为LDH的组织分布更广泛,其水平的高低更能反应组织损伤、裂解的程度。因此,动态监测LDH水平变化,能更好地协助临床医生评估病情及判断预后。
7型腺病毒感染易合并其他病原感染的情况,本研究中合并肺炎支原体IgM阳性13例,占30.95%,接近1/3的病例,分析原因可能与同期佛山地区肺炎支原体亦有小流行有关。7型腺病毒毒力强,缺乏有效抗病毒药物,婴幼儿或免疫功能障碍时,容易发生重要器官损害甚至MODS,治疗困难,病死率高。本研究中7型腺病毒肺炎患儿出现ARDS 5例,MODS 5例,血液系统损害13例,凝血功能障碍7例,肝功能障碍7例,中枢神经系统受累5例,心血管系统受累2例,胃肠功能障碍2例,急性肾功能不全1例。7型腺病毒易侵犯入血,引起病毒血症,继而引起全身炎症反应综合征。腺病毒肺炎的机制就是以肺部为原发病灶引起全身炎症反应综合征和脓毒症,进而发展至多脏器功能衰竭的序贯状态,因此,了解腺病毒肺炎的发病机制对腺病毒肺炎的综合征治疗有积极意义。
对于存在原发疾病的患儿,特别是支气管肺发育不良、小气道病变的患儿,其早期表现为严重喘憋,二氧化碳潴留,1 d内即进展为ARDS,后相继出现MODS,病程1周内死亡。因此对待该类患儿应引起积极重视。Hong JY等报道[13],腺病毒肺炎病死率可达10%,下气道感染存活者中有14%~60%遗留不同程度的肺后遗症。后遗症表现为闭塞性细支气管炎、单侧透明肺、支气管扩张症,其病理基础均为小气道病变[14]。腺病毒感染是公认的引起儿童感染后闭塞性细支气管炎独立危险因素[15]。有报道指出[16],急性下呼吸道感染腺病毒阳性患儿5年后有47.4%发展为感染后闭塞性细支气管炎。感染腺病毒的型别、数量、宿主的免疫应答及疾病严重程度与远期并发症的关系密切。本研究中,住院期间死亡3例,3例患儿因病情危重转至上级医院,其中2例死亡,1例遗留严重后遗症;其余36例(85.71%)治愈、好转出院,这类患儿远期预后结果仍需长期随访。
综上所述,儿童7型腺病毒肺炎热峰高,热程长,LDH、AST明显升高,影像学进展快,常伴肺内外各种损害,肺内后遗症多。临床疑诊7型腺病毒肺炎时应尽快完善病原学,动态监测LDH、AST水平及影像学变化,及早治疗。
参考文献:
[1]Jain S,Williams DJ,Arnold SR,et al.Community-acquired pneumonia requiring hospitalization among US children[J].N Engl J Med,2015,372(9):835-845.
[2]Liu C,Xiao Y,Zhang J,et al.Adenovirus infection in children with acute lower respiratory tract infections in Beijing,China,2007 to 2012[J].BMC Infect Dis,2015(15):408.
[3]段亚丽,朱云,徐保平,等.儿童社区获得性肺炎中人腺病毒感染的多中心研究[J].中华儿科杂志,2019,57(1):27-32.
[4]Hashimoto S,Gonzalez G,Harada S,et al.Recombinant type Human mastadenovirus D85 associated with epidemic keratoconjunctivitis since 2015 in Japan[J].J Med Virol,2018,90(5):881-889.
[5]中华医学会呼吸病学分会.社区获得性肺炎诊断和治疗指南[J].中国实用乡村医生杂志,2013,20(2):11-15.
[6]Lynch JP,Fishbein M,Echavarria M.Adenovirus[J].Semin Respir Crit Care Med,2011,32(4):494-511.
[7]汤正珍.3、7型腺病毒肺炎并发中枢神经系统疾病的机制研究[D].重庆医科大学,2018.
[8]Lin MR,Yang SL,Gong YN,et al.Clinical and molecular features of adenovirus type 2,3,and 7 infections in children in an outbreak in Taiwan,2011[J].Clin Microbiol Infect,2017,23(2):110-116.
[9]Li Y,Zhou W,Zhao Y,et al.Molecular typing and epidemiology profiles of human adenovirus infection among paediatric patients wi th severe acute respiratory infection in China[J].PLoS One,2015,10(4):e123234.
[10]Hwang SM,Park DE,Yang YI,et al.Outbreak of febrile respiratory illness caused by adenovirus at a South Korean military training facility:clinical and radiological characteristics of adenovirus pneumonia[J].Jpn J Infect Dis,2013,66(5):359-365.
[11]Spaeder MC,Fackler JC.Hospital-acquired viral infection increases mortality in children with severe viral respiratory infection[J].Pediatr Crit Care Med,2011,12(6):e317-e321.
[12]余莉,武志远,洪婕,等.儿童重症腺病毒肺炎的临床研究[J].现代生物医学进展,2016,16(19):3713-3716.
[13]Hong JY,Lee HJ,Piedra PA,et al.Lower respiratory tract infections due to adenovirus in hospitalized Korean children:epidemiology,clinical features,and prognosis[J].Clin Infect Dis,2001,32(10):1423-1429.
[14]Myers JL,Colby TV.Pathologic manifestations of bronchiolitis,constrictive bronchiolitis, cryptogenic organizing pneumo nia,and diffuse panbronchiolitis[J].Clin Chest Med,1993,14(4):611-622.
[15]Barker AF,Bergeron A,Rom WN,et al.Obliterative bronchiolitis[J].N Engl J Med,2014,370(19):1820-1828.
[16]Castro-Rodriguez JA,Daszenies C,Garcia M,et al.Adenovirus pneumonia in infants and factors for developing bronchiolitis obliterans:a 5-year follow-up[J].Pediatr Pulmonol,2006,41(10):947-953.
收稿日期:2019-10-19;修回日期:2019-10-29
編辑/杜帆

