门冬胰岛素30联合阿卡波糖和格列齐特阿卡波糖治疗胰岛素抵抗2型糖尿病的疗效对比
黄沛玲 张伟康

摘要:目的:对比门冬胰岛30联合阿卡波糖和格列齐特阿卡波糖治疗胰岛素抵抗2型糖尿病的疗效。方法:选取本院2015年1月-2019年6月收治的胰岛素抵抗2型糖尿病患者127例,根据随机双盲法分组,A组76例患者行门冬胰岛素30联合阿卡波糖治疗,B组51例患者行格列齐特联合阿卡波糖治疗,对比两组疗效。结果:治疗后,A组患者HbAlc、2hPBG、FBG明显低于B组,血糖达标率明显高于B组(P<0.05),两组患者治疗后2hIns、FIns、HOMA-IR、HOMA-β等胰岛β细胞功能指标以及不良反应发生率对比差异无统计学意义(P>0.05)。结论:门冬胰岛素30联合阿卡波糖和格列齐特联合阿卡波糖治疗均能明显改善2型糖尿病患者胰岛素抵抗情况,但门冬胰岛素30联合阿卡波糖治疗降糖效果更佳显著。
关键词:门冬胰岛素30;阿卡波糖;格列齐特;胰岛素抵抗;2型糖尿病
【中图分类号】R587.1 【文献标识码】A 【文章编号】2107-2306(2020)01-061-02
2型糖尿病是临床常见的一种慢性病,其发病机制与胰岛素抵抗密切相关,胰岛素抵抗情况严重时,极易导致血糖持续升高,进而加重病情,引发视网膜病变、神经病变、肾病等并发症,最终对患者生命健康构成极大威胁,因此需要采取科学手段,及时改善胰岛素抵抗,帮助患者严格控制血糖水平[1]。当前,临床尚无治愈方法,多采用药物治疗,以此减少全天血糖波动,避免微血管病变,但不同用药方案的治疗效果存在一定差异[2]。本研究选取127例胰岛素抵抗2型糖尿病患者随机分组,对比分析门冬胰岛素30联合阿卡波糖和格列齐特联合阿卡波糖调控血糖的疗效,结果报道如下。
1 资料和方法
1.1 临床资料
选取本院2015年1月-2019年6月收治的胰岛素抵抗2型糖尿病患者127例。分组方法:将同意接受皮下注射胰岛素治疗的患者编入A组,共76例,其中男女数量比45:31,病程2—17年,平均病程(8.13±1.54)年,年龄区间40—78岁,平均年龄(58.69±6.25)岁。将抵触或拒绝接受胰岛素补充治疗的病人归入B组,共51例,其中男女数量比29:22,病程1—15年,平均病程(8.04±1.49)年,年龄38—77岁,平均年龄(57.71±6.30)岁。两组病例在患者性别、年龄 、病程的构成比经统计学处理,差异无显著性意义(P>0.05)。
1.2 方法
A组患者行门冬胰岛素30联合阿卡波糖治疗,具体方法:每早晚餐前皮下注射门冬胰岛素30(生产厂家:诺和诺德中国制药有限公司,国药准字:J20140139,规格3ml:300单位),起初早晚各注射6U,之后根据患者空腹餐后血变化,每隔1—3d调整注射量1次,空腹血糖<3.9mmol/L者,减少注射量2—4U,同時三餐时咀嚼服用阿卡波糖(生产厂家:杭州中美华东制药有限公司,国药准字:H20020202,规格:50mg*45s),每餐餐时服用50mg,连续治疗12周。B组患者行格列齐特联合阿卡波糖治疗,具体方法:每天早餐前口服1次格列齐特(生产厂家:天津华津制药有限公司,国药准字:H1091005,规格:80mg*60s),起始每天80mg,分2次口服,之后根据患者空腹、餐前血糖变化,每隔3—5d调整口服量1次,同时三餐时咀嚼服用阿卡波糖,每餐服用50mg,连续治疗12周。
1.3 评比指标
测量、记录两组患者治疗后血糖指标水平,主要包括糖化血红蛋白(HbAlc)、餐后2h血糖(2hPBG)、空腹血糖(FBG)。检测两组患者治疗后胰岛β细胞功能指标[3],其中包括餐后2h胰岛素(2hIns)、空腹胰岛素(FIns),根据HOMA公式计算胰岛素抵抗指数(HOMA-IR)、胰岛素分泌指数(HOMA-β),HOMA-IR=FBG×FIns/22.5、HOMA-β=20×Fins/(FBG-3.5)。治疗结束后,连续测量两组患者空腹血糖、餐后2h血糖3d,若FBG均<7.0mmol/L、2hPBG均<10mmol/L,则判断为血糖达标[4],观察计算两组患者不良反应发生率,即腹泻腹胀、低血糖等。
1.4 统计学分析
由SPSS19.0软件处理实验数据,定量资料行t检验,表示用(±s),定数资料行x2检验,表示用百分率(%),当P<0.05时,两组比较差异存在统计学意义。
2 结果
2.1 两组患者血糖指标对比
治疗后,A组患者HbAlc、2hPBG、FBG明显低于B组,组间血糖指标水平比较差异呈现统计学意义(P<0.05),见表1。
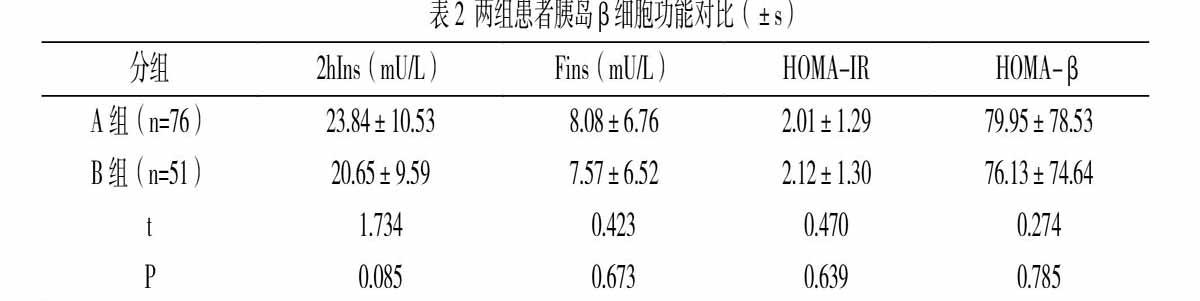
2.2 两组患者胰岛β细胞功能对比
两组患者治疗后2hIns、FIns、HOMA-IR、HOMA-β等胰岛β细胞功能指标对比差异无统计学意义(P>0.05),见表2。
2.3 两组患者血糖达标率与不良反应对比
A组患者治疗后血糖达标74例,血糖达标率为97.37%(74/76),仅出现1例低血压,不良反应发生率为1.32%(1/76),B组患者治疗后血糖达标45例,血糖达标率为88.24%(45/51),发生低血压1例,不良反应发生率为1.96%(1/51),两组患者血糖达标率比较差异存在统计学意义(P<0.05),两组患者不良反应发生率比较差异无统计学意义(P>0.05)。
3 讨论
临床上,2-型糖尿病群体中,因遗传、肥胖、运动不足、广泛组织器官血管病变(内皮损伤致持续炎症)、或自身免疫机制紊乱(胰岛素受体自身抗体产生)等因素,造成部分病人组织靶细胞胰岛素受体数量不足、或结构缺陷、功能衰退,对自身β胰岛细胞生理性分泌、或药物促泌、或外源性补充的胰岛素均不敏感,胰岛素正常生物效应不能发挥,即“胰岛素抵抗”现象[5]。对这部分病人,改用门冬氨酸胰岛素30替代普通胰岛素、并联用阿卡波糖口服治疗,大多仍可获得平稳的血糖控制效果。 门冬胰岛素30是由精蛋白及可溶性门冬胰岛素共同组成,降糖机制在于其可与胰岛素受体相结合,有利于细胞对葡萄糖的利用和吸收,同时发挥对肝脏葡萄糖输出的抑制作用,皮下注射后能抑制NF-kB活性,促进一氧化氮(NO)合成,有效抗炎,同时可激活PKB,大量合成内皮型NO,有效调节血管舒张功能,且符合生理性基礎及餐时胰岛素分泌模式,具有起效快、药效作用时间长的特点[6][7]。而阿卡波糖是一种α-糖昔酶抑制药,餐时口服能降低餐后血糖水平,竞争性、可逆性抑制小肠上皮细胞刷状缘的α-糖昔酶,促使双糖、寡糖、淀粉分解成葡萄糖,延缓胃食物排空,减慢肠道吸收葡萄糖,稳定血糖。从药物作用机理而言,门冬胰岛素30联合阿卡波糖,可收获快速降糖、平稳维持血糖水平的效果[7]。
但有部分胰岛素抵抗病人, 因不能接受或抵触反复皮下注射给药、和扎指尖测区段血糖的痛苦或不便; 或顾虑补充胰岛素会导致“胰岛素依赖”的心理原因,常固执地拒绝接受胰岛素补充疗法。对此类病人临床倾向以口服“格列齐特联合阿卡波糖”的方案进行治疗[6]。格列齐特是一种磺脲类降糖药,是通过刺激胰岛细胞分泌胰岛素降低血糖,可以恢复对葡萄糖作出反应的第一相胰岛素分泌高峰并增加第一相胰岛素分泌,用药后发挥着特别抗氧化作用,具有降糖效应,符合24h昼夜血糖变化谱,有助于保护胰岛β细胞功能[6]。再结合阿卡波糖如上的药理机制,理论上也可获得良好的降血糖并平稳维持的疗效。
本治疗研究结果显示:A组患者治疗后HbAlc、2hPBG、FBG明显低于B组,血糖达标率明显高于B组(P<0.05),两组患者治疗后2hIns、FIns、HOMA-IR、HOMA-β等胰岛β细胞功能指标以及不良反应发生率对比差异无统计学意义(P>0.05)。
概括而言,以门冬胰岛素30联合阿卡波糖和格列齐特联合阿卡波糖方案对胰岛素抵抗2型糖尿病患者实施治疗,均能有效地降低患者血糖水平,获得良好的血糖控制效果,明显改善患者胰岛素抵抗状态。但门冬胰岛素30联合阿卡波糖的治疗方案患者血糖下降过程和维持更平稳,治疗后不良反应更少,安全性更高。
参考文献:
[1] 盛晨曦. 胰岛素促泌剂与阿卡波糖对新诊断2型糖尿病患者胰岛素抵抗及PAI-1、GLP-1水平的影响[J]. 国际医药卫生导报, 2018, 24(19):2994-2998.
[2] 陈凯庭, 安艳荣, 董学勤, 等. 2型糖尿病短期强化治疗后应用甘精胰岛素联合西格列汀的临床效果[J]. 中国老年学杂志, 2019, 39(17):4166-4169.
[3] 杨晓丽. 阿卡波糖联合二甲双胍治疗2型糖尿病合并冠心病的效果及对近期预后的影响[J]. 中国实用医刊, 2017, 44(21):91-95.
[4] 宋秋萍, 胡淼. GLP-1类似物联合阿卡波糖对肥胖2型糖尿病患者血清Chemerin、Visfatin、HbA1c水平的影响[J]. 中国医师杂志, 2018, 20(12):1858-1860.
[5] 张丽娜, 冯文静, 张玉好. 地特胰岛素联合格列齐特缓释片治疗2型糖尿病观察[J]. 糖尿病新世界, 2017, 20(10):9-10.
[6] 王伟, 刘俊英. 胰岛素控制不佳的2型糖尿病患者联用阿卡波糖或二甲双胍的临床对比研究[J]. 国际医药卫生导报, 2019, 25(4):537-542.
[7] 章春花. 门冬胰岛素30联合阿卡波糖治疗2型糖尿病疗效观察[J]. 实用糖尿病杂志, 2017, 13(3):25-26.
作者简介:黄沛玲,女,本科学历,民族:汉;籍贯:广西百色;研究方向:主要从事内分泌及老年医学研究;职称:内科副主任医师。

