48例直肠神经内分泌肿瘤的临床分析
刘 晶 陈 凯 陈奕铭 康 悦
最早在1907年,德国病理学家Oberndorfer发现了1种位于胃肠道的结构单一且侵袭性较低的上皮性肿瘤,认为它是1种类似于癌的胃肠道良性肿瘤,故称之为“类癌”。但后来的许多研究证实类癌并非良性肿瘤,它可以缓慢生长,并且具有低度的恶性,甚至还有高度的转移性。所以,2000年WHO认为“类癌”这一概念并不能说明肿瘤的各种的生物学行为。因此将此类肿瘤重新命名为“神经内分泌肿瘤”(neuroendocrine neoplasm,NEN),并进行了分类。神经内分泌肿瘤是起源于神经内分泌细胞的肿瘤,可发生在体内的任何部位,其中最常见的部位为胃肠道,在胃肠道中,直肠又为最好发部位。本文对哈尔滨医科大学附属第二医院普外科于2008年1月至2016年12月收治的48例直肠NEN病例进行回顾性分析,探讨并总结直肠NEN的诊断、鉴别诊断及治疗。
1 资料与方法
1.1 临床资料
采取回顾性分析方法,收集2008年1月至2016年12月收治的直肠神经内分泌肿瘤患者48例,其中男性患者28例,女性患者20例,男女比例1.4∶1,男性稍高于女性。年龄24~68岁,平均年龄52.3岁,中位年龄51岁。48例患者均行手术治疗,且术后病理确诊为直肠神经内分泌肿瘤,其中6例行内镜下切除术,21例行局部切除术,12例行局部扩大切除术,9例行根治术。经随访,患者总体1年生存率为100%,3年生存率为92.1%,5年生存率为81.5%。
1.2 临床症状与体征
直肠神经内分泌肿瘤缺乏典型的临床表现,早期更是无明显症状,大多数患者出现排便异常或经体检发现,本组患者中经体检发现12例(25%),活检证实为直肠神经内分泌肿瘤。排便习惯改变17例(35.4%),肛门不适8例(16.7%),便血6例(12.5%),肛门肿物脱出5例(10.4%)。
1.3 查体
通过对肿瘤距肛缘距离的分析,48例患者中肿瘤标本距肛缘距离<5 cm有18例(占50%),5~10 cm有22例(占36.1%),大于10 cm有8例(占13.9%)。
1.4 肿瘤大小及浸润深度检查
判断肿瘤侵及深度,其中肿瘤直径小于1 cm有21例(43.75%),均无肌层侵及,肿瘤直径在1~2 cm之间有10例(20.83%)未侵及肌层,8例(16.67%)侵及肌层,肿瘤直径大于2 cm 9例(18.75%)均有肌层侵及,其中2例突破浆膜。
1.5 病理分级
48例患者术后病理结果,G1期有31例(64.58%),G2期有10例(20.84%),G3期有7例(14.58%),见表1。

表1 48例患者术后病理情况
1.6 诊断方法
1.6.1 直肠指诊 由于直肠神经内分泌肿瘤90%以上位于距离肛门8 cm以内[1],所以直肠指诊可以最直接、最简便的检查方法,当触及质硬、表面光滑、圆形肿物时,诊断直肠神经内分泌肿瘤的可能性大,本组患者中指诊可触及肿物38例,诊断正确31例,准确率为81.6%。
1.6.2 肠镜及活检 肠镜及活检是检查直肠神经内分泌肿瘤的首选方法。本组患者中行肠镜及活检的患者41例(其他患者术中冰冻确认),确诊38例,准确率为92.7%。可能因直肠神经内分泌肿瘤位于黏膜下,肠镜及活检准确率与取材有很大关系。
1.6.3 其他 超声内镜是判断肿瘤侵及深度最有效的方法[2],核磁共振具有同样效果。本组患者术前均用超声内镜或核磁共振判断其侵及深度,应用术中参考。CT可以判断周围淋巴结是否肿大,同样有参考作用。
2 结果
2.1 治疗方法
48例直肠神经内分泌肿瘤中有6例标本距肛门大于10 cm,且直径小于1 cm,未侵及肌层,遂行内镜下切除术。9例患者标本直径大于2 cm且侵及肌层,行根治性直肠切除术。其他患者中21例行局部切除,12例行局部扩大切除术。
2.2 术后病理结果
术后病理证实均为神经内分泌肿瘤,肿瘤大小及浸润深度均与术前影像学检查大致相同。
2.3 术后随访
随访通过门诊复诊或电话随访,截止时间2017年12月或至患者死亡,48例患者中排除病理资料不完整及失访的患者后共45例患者纳入研究,患者总体1年生存率为100%,3年生存率92.1%,5年生存率81.5%。1年、3年、5年复发率分别为4.4%、7.9%、14.8%,见表2。不同治疗方案患者5年随访生存率见表3。

表2 48例直肠神经内分泌肿瘤患者随访情况
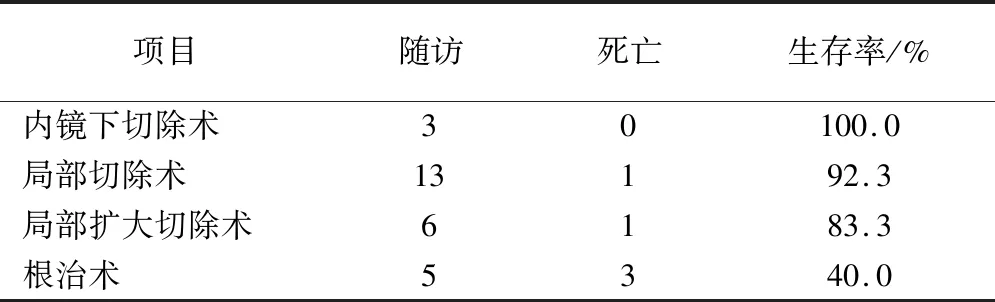
表3 不同治疗方案5年生存情况
3 讨论
直肠神经内分泌肿瘤是消化系统神经内分泌肿瘤的一部分,随着诊断技术的完善,直肠神经内分泌肿瘤的诊出率不断增高。根据相关文献报道,直肠神经内分泌肿瘤的发病率是胃肠神经内分泌肿瘤的首位[3-4]。本组患者发病年龄大约在50岁左右,但由于直肠神经内分泌肿瘤的病程长,症状隐匿,同时直肠神经内分泌肿瘤大多是由于体检时发现,所以可认为直肠神经内分泌肿瘤的平均发病年龄应小于50岁。男性的发病率稍多于女性[5],这与本组研究的男女发病率比例1.4∶1相符合。
3.1 直肠神经内分泌肿瘤的临床表现
大多数直肠神经内分泌肿瘤直径小于1 cm,且位于黏膜下,所以其早期临床表现不明显,甚至无任何不适症状。一部分患者虽有排便习惯及性状的改变,但没有典型的临床表现,很难与直肠息肉、直肠癌等疾病相鉴别。直肠神经内分泌肿瘤不同于其他神经内分泌肿瘤,其胚胎起源于后肠,细胞无嗜银性,不产生活性物质,故无类癌综合症表现。即使直肠神经内分泌肿瘤发生肝或其他部位转移患者一般也少出现面色潮红、气管痉挛、水肿、腹痛等症状[6]。本组患者均未出现类癌综合征表现。
3.2 直肠神经内分泌肿瘤的诊断
直肠指诊是诊断直肠神经内分泌肿瘤最直接、最简便的方法。直肠神经内分泌肿瘤90%距肛门8 cm以内[1],且直径<1 cm超过80%[7]。当直肠指检时发现标本表面光滑、质硬、移动度尚可、直径小于1 cm的圆形肿物,应考虑是直肠神经内分泌肿瘤的可能,本组患者的直肠指诊准确率为81.6%。肠镜是诊断直肠神经内分泌肿瘤的首选检查方法,它可以直接的观察标本的大小、形态,同时也可以取标本活检。但是直肠神经内分泌肿瘤属于黏膜下肿瘤,标本的检出率很大程度上取决于操作者的水平。本组患者肠镜加活检准确率92.7%。超声内镜是诊断直肠神经内分泌肿瘤侵及深度最有效的检查手段[8]。超声内镜可以判断肿瘤大小及浸润的层次,对手术方式具有重大参考意义。本组患者术前均行超声内镜检查,根据其结果选择不同的术式。CT可以判断标本周围淋巴结转移情况,超声可以大致判断是否有肝脏转移。
3.3 直肠神经内分泌肿瘤的治疗
手术切除是治疗直肠神经内分泌肿瘤的唯一有效手段。根据直肠神经内分泌肿瘤的直径大小、浸润深度、有无淋巴结及远处转移选择不同手术方式和切除范围。有研究表明肿瘤直径大于或等于2 cm有60%~80%发生转移,大于或等于1 cm且小于2 cm有10%~15%发生转移,小于1 cm转移不足2%。所以肿瘤直径是否大于或等于2 cm是判断其良、恶性的重要指标[9]。对于肿瘤直径在1~2 cm之间者,如无肌层浸润则行局部切除,有肌层浸润则行局部扩大切除术。肿瘤直径大于2 cm,且肌层浸润伴有周围淋巴结转移者,应行直肠根治术[10]。一般肿瘤直径小于1 cm选择局部切除或内镜下切除,本组有8例患者肿瘤直径小于1 cm且位置较高,经肛门切除有困难,选择内镜下切除,其余患者选择局部切除术,术中送冰冻,保证切缘阴性。结合本组资料,按上述要求处理,肿瘤直径小于2 cm的39例患者均未出现复发和转移情况。直肠神经内分泌肿瘤伴有肝转移患者应积极行手术切除,对于不能耐受手术或有手术禁忌症的肝转移患者可以行介入治疗,如肝动脉介入化疗,肝动脉栓塞,射频消融等。直肠神经内分泌肿瘤对放化疗均不敏感,持续使用干扰素和生长抑素类似物奥曲肽可以缓解全身症状,但不能缩小肿瘤体积[11]。
3.4 直肠神经内分泌肿瘤预后
直肠神经内分泌肿瘤预后主要取决于肿瘤大小、浸润深度、淋巴结及远处是否转移。直肠神经内分泌肿瘤的预后较好,总体5年生存率为82.8%~93.8%[12],本组5年生存率81.5%。一般来说直径小于1 cm,不具有恶性,手术切除后5年生存率近100%,直径在1~2 cm之间,通过局部或扩大切除,预后同样良好,但随诊是有必要的。当肿瘤直径>2 cm,伴有淋巴结或远处转移的机率增大,预后欠佳。
总之,直肠神经内分泌肿瘤有其特殊的临床特征,大多数为良性,具有潜在恶性,总体来说预后较好。临床上应该提高对其认识程度,减少误诊,选择合理的手术方式,术后必须定期复查。

