DRGs管理信息系统在住院患者费用分析中的应用
曹立军
(北京市丰台区南苑医院 北京市 100076)
随着世界各国卫生经费的飞速上升,医疗费用的增长速度已然超过物价指数,在国家财政支出中占据了一定比例。而随着医疗体系的不断变革,医疗保险制度的改革成为关键所在,而DRGs 的基本理念是通过统一的疾病分类规范支付标准,从而实现医疗资源利用的标准化,促进医疗管理水平的提升,降低医疗成本,缩短患者的住院时间,降低医疗费用的支出。而DRG/DIP 付费制度改革,是中国在付费机制改革中的一次颠覆性尝试。“按项目付费”到“按病种付费”的变革,将对医院的经营与发展带来重大影响。其中,DRGs管理信息系统的优势十分显著,有效的降低医院的管理难度和成本,有利于宏观预测和控制医疗费用,为评估医疗质量提供可量化的分类方法。
1 医疗费用的付费方式
当前的医疗费用付费方式可以分为预付制和后付制,其中,预付制对于调动医疗服务提供方的参与积极性具有显著效果,从而有效地控制费用增长。因此,预付制成为医疗费用付费方式的主流。每一种付费方式具有不同的优势和缺陷,所以可以选择结合多种付费方式,保留其优势,消除缺陷。医疗付费方式的不同会造成不同的经济诱因,从而引发不同的医疗行为,最终出现费用水平的差异,所以其是一个连环影响因素。每一种付费方式对于服务质量、管理要求以及费用控制均存在差异,需要基于各种因素来选择。
2 医疗保险的付费方式分析
DRGs管理信息系统的思想在于:通过特定形式的医疗价格来控制医疗费用。而制定标准费用时,充分考虑到不同病种、所属地区以及医院性质等因素,基于不同的比值核定,在通货膨胀的基础下制定标准费用。基于医院的治疗病例制定医疗费用付费方式,通过补偿消耗的医疗资源,控制医疗费用的增长。所以,DRGs管理信息系统是基于住院患者出院情况为基础,以年龄、主要诊断、次要诊断、性别、是否手术和有无并发症等众多信息为依据,将疾病诊断相同、医疗资源消耗相似以及住院时间相同的患者分为同组,在此基础上来制定住院费用标准。
为了在控制医疗费用的上涨方面获得更为理想的效果,特别是在提高医疗市场服务效率、降低住院患者费用方面,专家学者提出了一个合理方案,该方案的关键在于如何测量医疗产出。关于医疗产出方面,传统的评价方法是根据测量体系、统计指标来评价,相关指标包括住院天数、治愈率和病死率等,但由于这些指标容易受到疾病构成的影响,缺乏可比性,因此无法在不同医院的对比中广泛应用。而基于患者实际占用床位日、医院的床位数等方法进行测量的话,这一方式仅考虑了医院的治疗数量,未考虑到各医院收治人数而出现的医疗资源消耗差异。单病种管理方案是基于国际疾病分类(ICD),其管理方式是在传统统计指标上经过优化得到的,但依旧还存在未考虑患者病情等因素对医疗质量、医疗资源消耗的影响;管理方案覆盖面小,不利于全面评价医疗工作等缺陷。除此之外,病种数量过多,难以操作管理[1]。
而DRGs管理信息系统最初功能是为控制不断增长的医疗费用,当前已经成为医院的管理工具之一。DRGs管理信息系统是通过根据年龄、疾病、性别、病情等因素对于患者进行归类,使同一种类别的患者所消耗的医疗资源相同。另外,要想保证医院支出的公平,就需要保证医疗资源消耗的同质性。组内特征如果具有差异,那么会导致医院公平性降低,所以需要定期修订DRGS。
在医疗费用付费方式中应用DRGs管理信息系统,其优势有几个方面:
(1)有利于及时控制医疗费用不合理增长。医疗费用付费方式是基于患者组别制定的,即同组诊疗方案、治疗价格事前确定。通过这一方式来控制风险,降低平均住院时间和药品费用,甚至能够使部分费用较高的住院费用转移到门诊病例中,以此来控制医疗费用不合理增加。
(2)有利于提升医疗服务效率,提高医院的成本管理水平,缩短患者的住院时间。
(3)降低患者并发症发生率,降低医疗费用,提高医院的医疗水平,加强医院各个部门之间的合作。
(4)回顾性分析医院预算、医疗付费、医疗资源使用等方面时,DRGs管理信息系统可以起到关键作用,能够有效提高病案的管理质量。
3 住院医疗消耗的因素分析
在医院的病案资料信息中,变量分为三类:患者临床特征变量、社会经济学特征变量以及医疗消耗变量。其中,患者临床特征变量主要包括住院次数、是否手术、出院情况等;社会经济学特征变量为年龄、性别、在职与否等;而医疗消耗变量涵盖住院费用、住院天数等。在住院期间,患者产生的医疗费用可以采用Y表示,检查费、手术费、医药费、化验费、材料费、治疗费、放射费等均是相关的构成费用[2]。
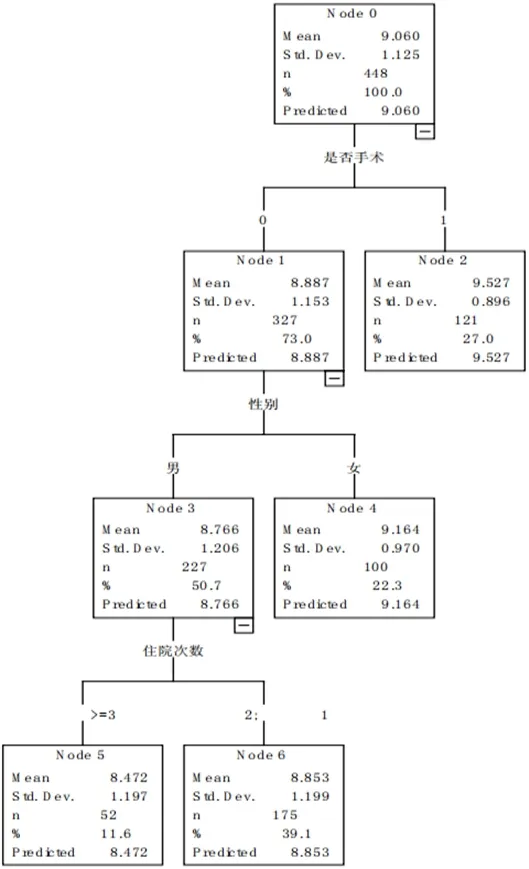
图1:住院患者分组图
患者在产生医疗费用之后,能够反映医疗消耗的两个重要变量为住院天数X 和住院医疗费用Y,通过频数分布可以了解不同的临床特征变量与社会经济学特征变量的分布情况,进一步分析基于非参数假设检验的秩和检验做医疗消耗的单因素分析。例如,某医院中的恶性肿瘤患者男女比为2.27,男性患者要比女性数量多,且大部分患者的年龄在60 岁以上,大部分患者为退休职工,在职非常少。所以,恶性肿瘤患者主要是在60~80 岁左右的男性患者。其中,80%以上患者均为病情好转出院,治愈比例为10%。对患者采取非手术治疗,而绝大部分的患者为病情好转后出院,部分患者是二次甚至多次入院治疗,该部分患者的住院天数X、住院费用Y 呈偏态分布,所以对不同患者的医疗消耗分布差异进行比较,可以采取非参数检验。假设非参数检验的前提少、易满足,那么不会涉及总体参数。最后,判断患者在不同的特征变量水平下的医疗消耗差异是否显著[3]。而男性患者和女性患者的住院医疗费用存在较大差异,男性患者的住院费用要比女性低;患者的年龄段不同,其住院费用也存在差异。关于住院天数变量,在住院次数不同、手术与否等分布上存在差异,患者实施手术后的住院天数要比未手术患者长;住院次数越多,住院天数下降。所以,降低手术率能够缩短住院天数,一次性治愈是避免患者二次住院、降低住院天数的关键所在。
多元线性回归能够描述变量之间的依存关系,基于样本来评估线性关系,建立回归方程;回归的因变量 Y 服从正态分布,X 随机变动。另外,还可以基于实际需求,选择不同的自变量筛选方法。多元线性回归模型为:
y=b+b1x1+b2x2+…bnxn,b0是常数项,b1,b2…bn成为y 对应于x1,x2…xn的偏回归系数,表示其他自变量不变,某一自变量变化导致因变量变化的比率。
性别、年龄等是社会经济学特征变量,是否手术、住院情况、住院次数等变量是患者临床特征变量。
对影响因素进行多元线性回归分析,其结果与单因素基本一致,患者的年龄、性别、是否手术、在职与否以及出院情况等因素,均会对于患者的住院医疗费用产生显著影响。将其他影响因素控制后,女性住院费用比男性高,在职患者高于退休患者,二次住院患者最高。随着患者年龄的增加,住院费用在下降。住院天数是一个重要变量,住院费用将会随着住院天数上涨。通过多元线性回归后,分析结果的标准化参数估计值,可以了解回归模型中各变量的相对重要性。标准化参数估计值越大,意味着变量对住院医疗费用产生的影响越大。而患者的年龄、住院天数、性别、是否手术等因素均会对患者住院医疗费用造成影响。
4 基于DRGS管理信息系统的住院医疗费用病例分组模型
因为医疗活动的复杂性、多样性,医疗产出具有较高的测定难度。传统的医疗评价指标是一种分解性的半定性指标体系。虽然单因素和多元线性回归分析后,能够基本掌握影响住院医疗费用的相关因素,但是仍旧无法反映患者的病情、病种诊断、医疗技术难度、医疗服务投入的医疗资源总量等。因此,在不考虑病种构成、病例分型的不同,通过这些指标来衡量医疗质量和效率,其评价缺乏可比性。而将患者基于病种、年龄、病情以及治愈结果等因素数量较少的适当模型才是合理的方法,在同一类别的医疗消耗基本相同的情况下实现分类,从而制定费用标准。DRGs管理信息系统是一种医疗产出单位,其进行分组的过程实质上就是分类的过程。DRGs管理信息系统应用在住院患者费用中的前提在于:拥有大量的数据为依据,通过有效数据来进一步,因此对于数据挖掘提出要求。
数据挖掘主要是从不完全的、大量的、模糊的、随机的、有噪声的数据中,提取有用信息和知识。数据挖掘方法是通过发展机器学习、人工智能获得,将其与传统的统计分析方法、模糊数学方法等结合,并以数据库为研究对象,以此形成数据挖掘技术。而决策树则是数据挖掘的算法之一。决策树是通过利用一系列规则划分,建立树状图,用于分类、预测。其常用算法主要D3、有CART、CHAID、C4.5、C5.0 等。其中的CHAID 算法是利用原始数据处理作为出发点。选择分类目标变量,然后选择分类指标、分类目标变量开展交叉分类,从而获得二维分类表的χ2、似然估计统计量等,对于统计量的大小进行对比,将最大统计量的二维表设置为初始分类表,基于此通过分类指标来对于目标变量进行分类,将上述过程重复,直至可以满足分类条件为止。
基于费用相近原则来选择适合的分类变量,以性别、年龄、出院情况、住院次数等作为节点。而CAHID 要求目标变量服从正态分布,如果样本费用Y 呈偏态分布,需要使数据能够实现正态性变换。在进行数据LnY 变换后进行正态检验,如果符合正态要求可以将其作为目标变量。
而建立CAHID 决策树的关键在于选择分类节点数量、设置树停止生长的条件等。节点较少时无法区分患者,导致患者的住院费用存在差异。但节点过多将会导致决策树过大,出现过渡拟合,无法提供参考。而因为分类稳定性以及许多子节点并不具有费用参考作用,可以设三个分类节点,而树生长的停止条件设四层,父节点100 为最小样本,子节点50 为最小样本数。如图1所示为以上条件形成的树形图。基于图中可以看出,第一个节点为手术与否,其余住院费用存在显著相关性。其可以将患者的治疗费用非为两个部分,手术患者的住院费用最高,无手术患者与住院费用相关性最高的是性别,男性费用要低于女性,住院次数少的患者费用要比住院次数多的患者费用高,所以证明住院次数也是关键节点。手术与否为最佳预测变量,其次才是患者性别、住院次数。基于决策树的停止生长条件,在拆分后可以分为四组,其中采取手术的患者住院费用最高,费用最低为为实施手术且住院在次数三次以上的男性患者。
除此之外,基于分组结果能够计算每一个分组的住院费用标准值,将其作为医疗保险机构向医疗服务机构的参考值。以各组费用中位数为标准,每小组的费用3/4 分位数为超标阈值,如果低于3/4,可以使其作为正常费用的补偿。而住院费用、住院天数作为医疗消耗,每一个小组的住院费用和天数相同的情况下,设定每一个分组中的住院天数中位数作为参考标准。通过分组后,计算各小组的费用标准和超标阈值,同时计算住院天数。医院可以基于此来制定合理的住院医疗费用偿付标准,也可以及时发现住院天数和费用超标的记录,识别费用风险。
总之,在医院中推行DRG 付费对财务管理的影响比较直接。在“按项目付费”方式下,医院大多采取扩张型战略模式,财务管理的重心更多是通过扩建院区、增加病床等获得更多收入,以保证医院持续发展。如今在DRG 支付方式下,医院收入将受到较大影响。从支付原理来看,医保会对每个打包病种制定相应支付标准,超过支付标准后,医保不能全额偿付医院,将对医院收入增长带来明显限制。所以,医院只有加强医疗成本控制,拉开成本和收入之间的差距,才能获得更多结余,并将这部分结余应用到学科建设、人才培养等方面。
5 总结
综上所述,本文基于DRGs管理信息系统应用在医院的住院患者医疗费用分析中,通过将住院天数作为影响因素,将住院天数和住院费用作为医疗消耗的变量进行分析,利用数据挖掘的决策树分组,从而得到各个小组的标注参考值和超标阈值。而通过制定合理的住院费用标准,可以提高医院管理水平,减轻患者经济负担,合理配置医疗资源,为医疗费用支付方式改革提供参考。

