HbA1c与NT-proBNP在慢性心衰合并2型糖尿病患者中的关系分析
何瑜媛
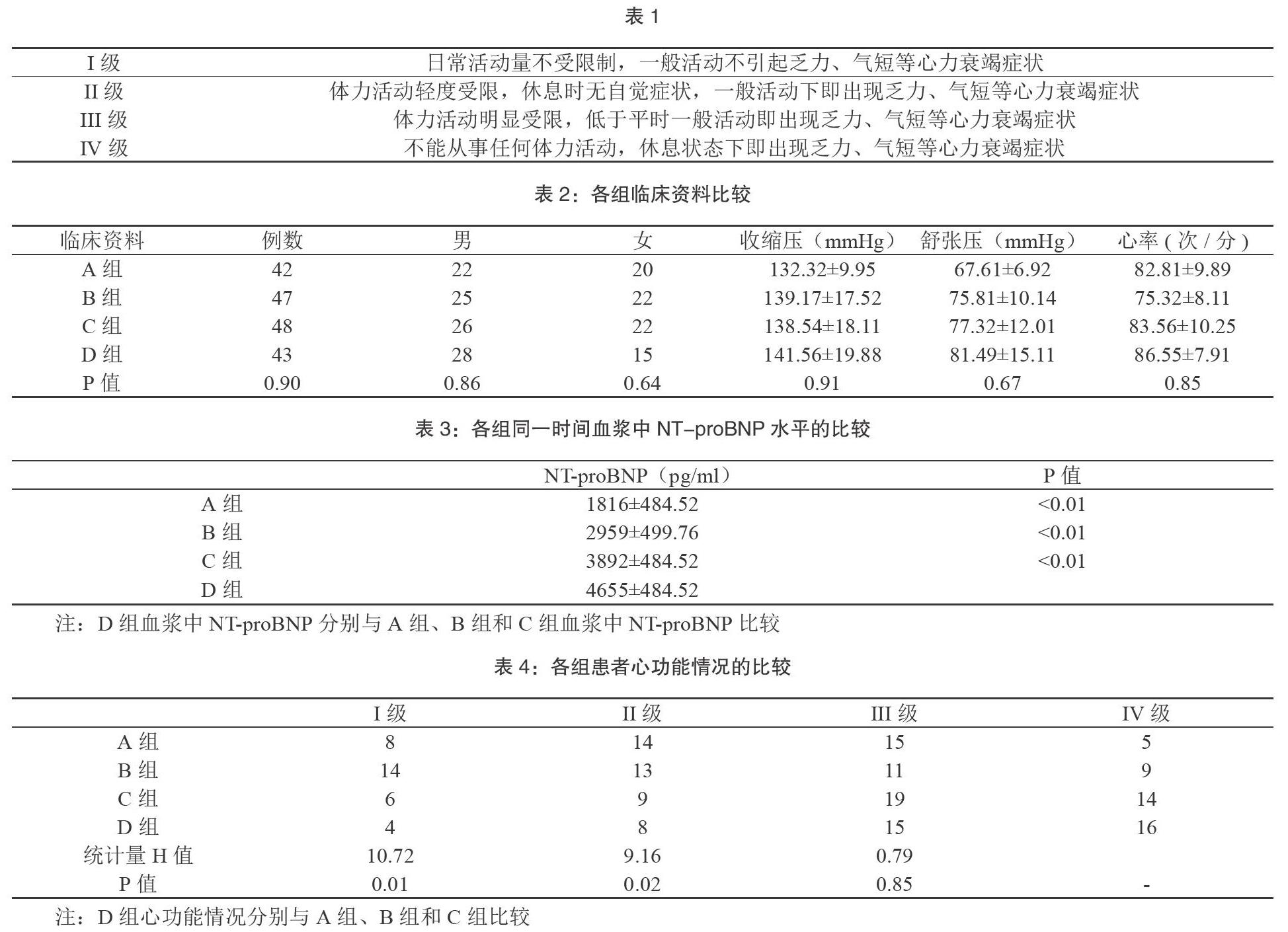
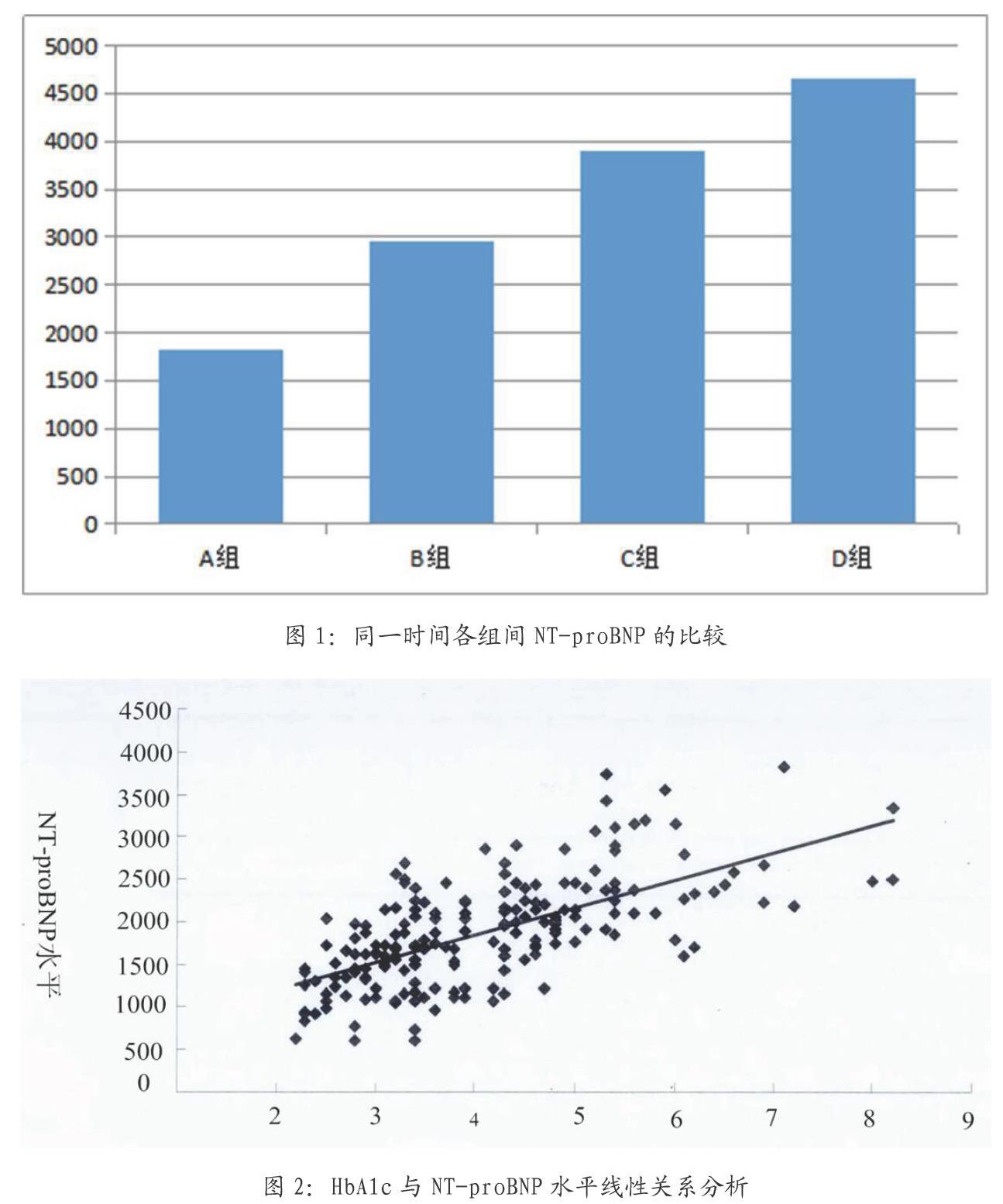
【摘 要】目的:探讨HbA1c与NT-proBNP在慢性心力衰竭合并2型糖尿病患者中的关系。方法:回顾性分析2016年11月至2019年3月期间在河西学院附属张掖人民医院收住并明确诊断为慢性心力衰竭合并2型糖尿病患者180例,收集性别、年龄、血压、心率等临床资料,以及测定同一时间患者血中HbA1c浓度和NT-proBNP的水平作为观察指标。根据HbA1c的浓度将患者分为四组A:HbA1c<6.5%;B:6.5%≤HbA1c<7.5%;C:7.5%≤HbA1c<8.5%;D:HbA1c>8.5%。结果:各组间临床资料年龄、性别、血压和心率差异无统计学意义(P>0.05);HbA1c与NT-proBNP在慢性心衰合并2型糖尿病患者中关系分析,D组血浆中NT-proBNP水平分别与A组、B组和C组的比较,其结果显示差异均有统计学意义(P<0.001);Spearson线性相关分析慢性心力衰竭同时合并了2型糖尿病的患者血中HbA1c的含量与同一时间血中NT-proBNP水平呈正性相关,两者相关系数为r≈0.58;D组患者心脏功能分级分别与A组、B组和C组的心脏功能分级比较,其結果显示D组患者与A组患者和B组患者差异有统计学意义(P<0.05),D组与C组比较,差异无统计学意义(P>0.05)。结论:慢性心力衰竭合并2型糖尿病患者血中HbA1c的含量与同时间血浆中NT-proBNP水平呈正性相关,故NT-proBNP对2型糖尿病患者的病情估计、预后判断及治疗具有非常重要的意义。
【关键词】慢性心力衰竭;2型糖尿病;HbA1c;NT-proBNP
目前,慢性心功能衰竭和2型糖尿病依然是危害我们公众健康的主要疾病[1-2],而慢性心功能衰竭合并2型糖尿病的患者其死亡率明显增加,尽管随着医学的发展,其诊断、治疗及预防等方面取得了进展。但是,随着人口年龄老年化,慢性心功能衰竭和2型糖尿病发病率也呈显明显上升的趋势。根据流行病学调查结果,近年慢性心力衰竭的发病率已高达2%-3%[3-4],2型糖尿病发病率高达10.4%[5],由此证明这两种疾病的死亡率都相当高,而合并慢性心衰和2型糖尿病的患者死亡率更高。糖化血红蛋白(HbA1c)是反映检测前4个月内的平均血糖水平,故临床作为糖尿病诊断和管理的重要工具[6]。氨基末端脑钠肽前体(N terminal pro B type natriuretic peptide, NT-proBNP)由于其肽链长度较长、半衰期长、稳定性高、清除途径单一(主要经肾脏清除)等优势,是目前最重要的心脏功能生物标志物。但是对于HbA1c与NT-proBNP在慢性心衰合并2型糖尿病患者中的关系及作用机制尚不明确,但是,部分国内外研究学者及相关报道[7-8],提示慢性心功能衰竭合并2型糖尿病患者相同时间段内血中HbA1c的浓度高低与血浆中NT-proBNP的水平的高低有非常密切的相关性。因此,我们通过本次研究分析慢性心功能衰竭合并2型糖尿病患者同一时间段血浆中HbA1c浓度的高低和NT-proBNP水平的高低之间的相关性,来探讨HbA1c浓度高低与NT-proBNP水平高低在慢性心衰合并同时2型糖尿病的患者中的关系,从而为慢性心功能衰竭合并2型糖尿病患者的相关病情的估计、预后的判断及治疗方案提供一定的科学证据。
1 资料与方法
1.1 一般资料
在本实验中,我们收集了2016年11月至2019年3月入住河西学院附属张掖人民医院诊断为慢性心力衰竭同时合并2型糖尿病的180例患者。 其中,高血压患者98例,冠心病患者68例,心肌病患者10例,其他疾病患者34例,如肥胖和心脏瓣膜病。 研究中纳入患者的年龄为45-83岁,平均年龄(69.24±3.9)岁,男性101例,女性79例。纳入研究的全部患者及家属均告知实验相关内容及风险并签署知情同意书,并通过河西学院附属张掖人民医院伦理委员会的审核。
1.2 2型糖尿病诊断标准[9]
(1)空腹血糖≥7.0mmol/L;
(2)餐后2小时血糖≥11.1mmol/L;
(3)随机血糖≥11.1mmol/L。
在非同一日重复测量一次达到上述任何一条即诊断为2型糖尿病。
1.3 慢性心力衰竭诊断标准[10]
基本病史冠心病、高血压等
症状运动时出现呼吸困难、乏力、下肢水肿等症状,有过心动过速、肺部啰音等症状
体征胸腔积液、颈静脉高压、外周水肿、肝脏肿大、心腔扩大、第三心音、心脏杂音等
辅助检查超声心动图异常、心钠素水平升高(BNP / NT-proBNP)等目标异常
1.4 心功能分级
我们采用美国纽约心脏病学会(NYHA)对心功能分级的方法进行分级,见表1。
1.5 纳入及排除标准[11]
纳入标准:符合慢性心力衰竭同时合并2型糖尿病诊断标准的患者。
排除标准:
(1)急性心力衰竭的患者;
(2)合并有急性及慢性肾功能衰竭的患者;
(3)合并有急性及慢性心肌梗死的患者;
(4)合并有严重的心率失常的患者;
(5)合并有严重的肝脏、肾脏功能及肺功能异常的患者;
(6)有血红蛋白异常症病史的患者;
(7)合并有恶性肿瘤病史的患者。
1.6 实验分组及观察指标
实验分组:我们根据《中国成人2型糖尿病HbA1c控制目标的专家共识》[4]将纳入研究的患者依据HbA1c的水平分为四组A:HbA1c<6.5%;B:6.5%≤HbA1c<7.5%;C:7.5%≤HbA1c<8.5%;D:HbA1c>8.5%;
观察指标:血压(BP);心率、HbA1c、NT-proBNP
1.7 统计学方法
采用SPSS 21.0软件进行统计学分析。符合正态分布的计量资料采用均数±标准差()表示,对非正态分布的计量资料采用四分位数M(P25,P75)表示,计数资料采用频数表示。根据数据类型不同,符合正态分布,具有方差齐性的计量资料组间比较方差分析;等级资料采用Kruslal-Wallis H秩和检验;各变量均服从正态分布相关性分析采用Pearson线性相关分析,不服从正态分布的采用Spearson线性相关分析。以α=0.05为检验水准,P<0.05表示差异有统计学意义。
2 结果
2.1 各组临床资料比较结果
本研究纳入180例患者,年龄范围45-83岁,平均年龄(69.24±3.9)岁,其中男性101例,女性79例。 各组之间的临床数据,性别,血压和心率无显着差异,(P> 0.05),如表2所示。
2.2 慢性心力衰竭和2型糖尿病患者HbA1c与NT-proBNP的相关性研究
D组与A组、B组、C组同一时间血浆中NT-proBNP比较,结果显示差异均有统计学意义(P<0.001),结合临床我们可以认为对于慢性心力衰竭合并2糖尿病的患者,其HbA1c水平高较HbA1c水平低的患者,NT-proBNP也较高,如表3及图1所示。
2.3 慢性心力衰竭合并2型糖尿病患者HbA1c与NT-proBNP水平线性关系分析
我们采用Spearson线性相关分析结果显示:慢性心力衰竭合并2型糖尿病患者血中HbA1c的含量与同一时间段血浆中NT-proBNP浓度呈正性相关,如图2所示;建立线性回归方程显示后其两者相关系数为r≈0.58。
2.4 血浆中HbA1c浓度与各组心功能的关系
D组患者的心功能情况与A组,B组和C组比较。D组心功能情况与A组和B组的差异有统计学意义(P<0.05),D组心功能情况和C组之间的差异无统计学意义(P> 0.05),如表4所示。
3 讨论
本次研究我们得出以下结果:首先,对于慢性心力衰竭同时合并2型糖尿病的患者,与HbA1c水平低的患者相比,HbA1c水平高的患者NT-proBNP也增加;其次,慢性心力衰竭合并2型糖尿病患者血浆中HbA1c的含量与同一时间段血浆中NT-proBNP浓度水平关系呈正性相关;最后,慢性心力衰竭患者血浆中HbA1c含量高的2型糖尿病患者的心脏功能低于HbA1c含量低的患者。
慢性心力衰竭有很多危险因素和诱发因素,而2型糖尿病是最常见,也是最严重的危险因素之一[11]。有学者认为[11,13-15],合并2型糖尿病的慢性心力衰竭患者,其死亡率明显高于未合并2型糖尿病的患者。并且,合并2型糖尿病的慢性心衰患者由于长期使用胰岛素,常会出现胰岛素抵抗、糖代谢异常等问题,这些因素都会增加心力衰竭患者的死亡率。慢性心力衰竭和2型糖尿病是两个相互影响的疾病,它们在发生、发展的过程中是相互关联、影响的。目前,虽然随着医学的发展,对于慢性心力衰竭和2型糖尿病的诊断、预防及治疗都有了较大的进步,但是国内外对于慢性心力衰竭合并2型糖尿病的相关研究仍然较少,对其死亡率、发病率的認识依然处于探索阶段,因此,目前为止,慢性心力衰竭合并2型糖尿病依然是困扰我国甚至是世界公众卫生健康的主要问题之一。
脑钠肽[15](Brain Natriuretic Peptide)又称B型利钠肽、脑利钠肽,其首先被Sudoh等学者[16]从猪脑中提取出来,因此命名脑钠肽,而实际上它主要储存于心室隔膜颗粒内,主要由心脏分泌,属于利尿肽类,其释放量与左心室容量负荷、心室壁压力的程度、心肌的损伤等呈正相关。BNP由于其半衰期短(约22min)、稳定性较差、容易受日常活动的影响,所以对我们的检测及对心衰的预测带来很大的困难,而氨基末端脑钠肽前体(N terminal pro B type natriuretic peptide, NT-proBNP)[17-18]的半衰期长、稳定性较好还不易受日常活动的影响,所以NT-ProBNP就成为我们预测心力衰竭程度的重要指标。糖化血红蛋白A1c(HbA1c)[19-20]水平反映检测前4月内的平均血糖水平,因此作为糖尿病诊断和管理的重要工具。所以我们认为HbA1c是慢性心力衰竭合并2型糖尿病患者的独立因素[21-22],联合NT-proBNP水平可以很好的预测心力衰竭程度,为其治疗和预后提供科学依据。我们的研究也证实了这一观点。我们根据患者HbA1c在血浆中的浓度,将纳入研究的患者分为A、B、C、D四组,根据统计结果显示,各组间临床资料如例数、性别、血压及心率差异无统计学意义;同一时间段患者血浆中HbA1c 与NT-proBNP水平在慢性心衰合并2型糖尿病患者中的关系分析结果显示:D组与A组、B组、C组比较,显示差异均有统计学意义(P<0.05),结合临床研究,我们可以得出结论,高水平HbA1c的患者较低水平HbA1c的患者在慢性心力衰竭和2型糖尿病患者中具有更高的NT-proBNP。慢性心力衰竭同时合并2型糖尿病患者HbA1c和NT-proBNP水平的线性关系分析:慢性心力衰竭合并2型糖尿病患者血中HbA1c的含量与同一时间段血液中NT-proBNP浓度呈正性相关,建立线性回归方程显示后其两者相关系数为r≈0.58。有学者做过相关研究,得出类似结果[23]。各组患者血液中HbA1c与心功能关系分析显示:D组患者入院时心功能情况与A组、B组、C组比较,显示D组与A组、B组差异有统计学意义(P<0.05),D组与C组比较,差异无统计学意义(P>0.05),因此,我们可以认为HbA1c可以为慢性心衰合并2型糖尿病患者心功能的分级及心衰程度提供很好的预测指标。
综上所述,我们研究证实慢性心力衰竭合并2型糖尿病患者血浆中HbA1c含量与同一时间段血浆中NT-proBNP呈正性相关,由此我们可以推测出,若我们能够很好的控制患者的血糖,就可以降低慢性心力衰竭合并2型糖尿病患者的血浆中NT-proBNP的水平,进而降低患者的心衰风险以及改善患者病情,降低再次住院的可能性。因此,对于慢性心力衰竭合并2型糖尿病患者来说,严格控制血糖是非常重要的。将HbA1c控制在7.0%以下,可以提高患者心功能,减低死亡率、减少再次住院的机率。我们认为HbA1c的浓度对于慢性心力衰竭合并2型糖尿病的患者,可以进行危险分层,这样能够很好的预测病情、评估疗效和预后。
(通讯作者:杨威)
参考文献
[1]Coller J M, Campbell D J, Krum H, et al. Early Identification of Asymptomatic Subjects at Increased Risk of Heart Failure and Cardiovascular Events: Progress and Future Directions[J]. Heart, Lung and Circulation, 2013, 22(3):171-178.
[2]Hermansen K, Mortensen L S. Bodyweight Changes Associated with Antihyperglycaemic Agents in Type 2 Diabetes Mellitus[J]. Drug Safety, 2007, 30(12):1127-1142.
[3]Poelzl G, Ess M, Andreas V D H, et al. Concomitant renal and hepatic dysfunctions in chronic heart failure: Clinical implications and prognostic significance[J]. European Journal of Internal Medicine, 2013, 24(2):177-182.
[4]Scobar C, J.A. Divisón. New recommendations of 2016 European Guidelines for the diagnosis and treatment of heart failure[J]. Semergen, 2016,18(2):107-113.
[5]中华医学会内分泌学分会.中国成人2型糖尿病HbA1c控制目标的专家共识[J].中国医学前沿杂志(电子版),20113(4):73-77.
[6]Ko G T C, Chan J C N, Yeung V T F, et al. Combined Use of a Fasting Plasma Glucose Concentration and HbA1c or Fructosamine Predicts the Likelihood of Having Diabetes in High-Risk Subjects[J]. Diabetes Care, 1998, 21(8):1221-1225.
[7]Kearney M T. Chronic heart failure and type 2 diabetes mellitus: The last battle?[J]. Diab Vasc Dis Res, 2015, 12(4):226-227.
[8]Petar M. Seferovi?, Petrie M C, Filippatos G S , et al. Type 2 diabetes mellitus and heart failure: a position statement from the Heart Failure Association of the European Society of Cardiology[J]. European Journal of Heart Failure, 2018, 20(1): 26-32.
[9]American Diabetes Association.(6)Glycemic targets[J].Diabetes Care,2015,38 Suppl:S33-S40.
[10]Giezeman M, Arne M, Theander K. Adherence to guidelines in patients with chronic heart failure in primary health care[J]. Scandinavian journal of primary health care, 2017, 35(4):336-343.
[11]Son Y J, Seo E J. Depressive Symptoms and Physical Frailty in Older Adults With Chronic Heart Failure: A Cross-Sectional Study[J]. Research in Gerontological Nursing, 2018, 18(1):1-9.
[12]鄭建平.HbA1c与NT-ProBNP在慢性心力衰竭合并2型糖尿病中的关系分析[D].2016.
[13]Jagasia D, Mcnulty A P H. Diabetes Mellitus and Heart Failure[J]. Congestive Heart Failure, 2010, 9(3):133-141.
[14]Standl E, Schnell O, Mcguire D K. Heart Failure Considerations of Antihyperglycemic Medications for Type 2 Diabetes[J]. Circulation Research, 2016, 118(11):1830-1843.
[15]Bajri? M, Barakovi? F, Kusljugi? Z, et al. Amino-terminal pro-brain natriuretic peptid in prediction of left ventricular ejection fraction[J]. Bosnian journal of basic medical sciences / Udruz?enje basic?nih mediciniskih znanosti = Association of Basic Medical Sciences, 2008, 8(3):282-288.
[16]Sudoh T,Kang awa K,Minamino N,et al.A new nat riur etic peptide in porcine brain [J]. Nature, 1988, 332(6159):78-81.
[17]Soham D, Aly A M, Malloy M H, et al. NTproBNP as a surrogate biomarker for early screening of pulmonary hypertension in preterm infants with bronchopulmonary dysplasia[J]. Journal of Perinatology, 2018,3(3):286-290.
[18]Bayes-Genis A, Barallat J, Galán, Amparo, et al. Multimarker Strategy for Heart Failure Prognostication. Value of Neurohormonal Biomarkers: Neprilysin vs NT-proBNP[J]. Revista Espa?ola de Cardiología, 2015,67(334):571-582.
[19]Ke H, Yun H, Jun-Cheng S, et al. Prevalence, risk factors and microorganisms of urinary tract infections in patients with type 2 diabetes mellitus: a retrospective study in China[J]. Therapeutics and Clinical Risk Management, 2018,33 (14) :403-408.
[20]Hsu C. Type 2 diabetes mellitus severity correlates with risk of hip fracture in patients with osteoporosis[J]. Netherlands Journal of Medicine, 2018, 76(2):65-70.
[21]Toh S, Hampp C, Reichman M E, et al. Risk for Hospitalized Heart Failure Among New Users of Saxagliptin, Sitagliptin, and Other Antihyperglycemic Drugs[J]. Annals of Internal Medicine, 2016, 164(11):705-710.
[22]Cerdà P, Franco J, Chivite D, et al. Mortality in type 2 diabetes patients admitted because of acute heart failure[J]. Revista Clinica Espanola, 2016,78(4):165-170.
[23]Ahmed B, Merz C N B, Johnson B D, et al. Diabetes Mellitus, Hypothalamic Hypoestrogenemia, and Coronary Artery Disease in Premenopausal Women (from the National Heart, Lung, and Blood Institute Sponsored WISE Study)[J]. American Journal of Cardiology, 2008, 102(2):150-154.

