全身麻醉联合硬膜外阻滞对胸腔镜下肺癌根治术患者术中心脏并发症和术后认知功能的影响
杨 俊 徐开文
目前胸腔镜下肺叶切除(VATS)+系统性淋巴结清扫术式是治疗肺癌的标准术式之一,临床医师通常在患者条件允许下多选择VATS术,减少并发症发生率,减少创伤,促进术后患者康复[1-2]。但在临床实际中,患者因手术刺激、全身麻醉、合并其他慢性病及手术耐受性等影响,术后可能出现认知功能障碍。笔者于临床工作中发现,如予以全麻联合硬膜外阻滞麻醉,不仅可以减少麻醉药物剂量、缩短麻醉药物在体内代谢时间,并减少残留对中枢神经的损害,从而降低对心脏及认知功能的损害[3],并以100例胸腔镜下行肺癌根治术患者为研究对象,取得显著疗效,报告如下。
1 资料与方法
1.1 一般资料
以我院2014年10月至2017年5月呼吸外科收治的100例患者为研究对象。患者纳入标准如下:①患者均经影像学及实验室检查、术后病理检查均证实为肺癌;②术前MMES评分≥23分,能配合医护人员完后认知功能检测;③ASA分级Ⅰ~Ⅱ级;④文化程度均为高中及以上。排除标准:①合并心、脑、肝、肾等重要脏器严重病变者;②合并血液系统、内分泌系统及自身免疫系统性疾病;③长期服用免疫抑制剂、激素替代治疗及精神类疾病者;④合并心血管疾病及影响术后认知功能相关疾病;⑤麻醉药物过敏者。本研究经我院伦理委员会批准,所有患者均签署相关知情同意书,根据患者麻醉方式分为对照组(43例)与观察组(57例)。对照组男性24例,女性19例,年龄35~72岁,平均(58.3±8.7)岁;ASA分级Ⅰ级18例,Ⅱ级25例;体质量BMI为22~27 kg/m2,平均BMI(24.2±3.1)kg/m2。观察组男性31例,女性26例,年龄32~68岁,平均(56.7±8.2)岁;ASA分级Ⅰ级25例,Ⅱ级32例;体质量BMI为21~27 kg/m2,平均BMI(24.5±3.4)kg/m2。2组性别、年龄、ASA分级及BMI等基础资料比较,均无显著差异(P>0.05),具有可比性。
1.2 方法
1.2.1 观察组 采用全麻联合硬膜外阻滞麻醉。术前指导患者常规禁食禁饮8 h,麻醉前30 min注射阿托品、苯巴比妥,采用椎管内麻醉,置管后输注2%利多卡因3 ml,10 min后确认患者无全脊髓麻醉征象后行全麻诱导,注入0.12 ml/kg的0.75%罗哌卡因联合丙泊酚麻醉维持,控制麻醉平台低于T6,静脉滴注维库溴铵0.1 mg/kg、芬太尼5 μg/kg、丙泊酚0.5~1.5 mg/kg诱导下行全身气管插管机械通气,过程中保持氧流量1 l/min,呼气末CO2维持在30~40 mmHg,并选择颈内静脉穿刺并置管,行桡动脉穿刺动态检测血压,术中吸入2%~4%七氟烷、静脉注射1~2 mg维库溴铵维持麻醉。
1.2.2 对照组 采用全身麻醉。静脉输注0.04 mg/kg咪唑安定、4 μ/kg芬太尼及0.2 mg/kg依托咪酯进行全麻,术中根据患者实际情况间断静脉输注0.12 mg/kg维库溴铵维持肌松及镇痛效果,并吸入2%~4%七氟烷等维持麻醉,根据需求间断性追加芬太尼与丙泊酚,并监测患者基础生命体征,同观察组一致,直至术毕。
1.3 观察指标
①统计2组术中麻醉持续时间、瑞芬太尼用量、丙泊酚用量及补液量;于麻醉前、插管后2 min、术中10 min、术毕拔管后2 min时间点,记录心电监护仪上各循环指标,包括心率(HR)、舒张压(SBP)、收缩压(DBP)及肺动脉压(MAP)。②统计手术期间2组发生的心脏不良事件,包括心房纤颤、室性早搏、血压一过性升高、肺动脉升高等情况。③于术前、术后4 h、术后12 h采用MMSE评分量表评估患者认知功能损害情况,其评分范围为0~30分,分数越高代表认知功能越好。本研究纳入患者均为高中及以上群体,故MMSE评分<23分则判定为术后认知功能障碍发生情况。
1.4 统计学分析
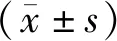
2 结果
2.1 2组术中情况比较
2组麻醉持续时间、瑞芬太尼用量、补液量差异均无统计学意义(P>0.05);但观察组丙泊酚用量均显著低于对照组(P<0.05)。见表1。

表1 2组术中情况比较
2.2 2组循环指标比较
插管后2 min,2组SBP、DBP、MAP较麻醉前显著下降(P<0.05);术中10 min,对照组MAP显著低于麻醉前,观察组SBP、DBP、MAP低于麻醉前(P<0.05);术毕拔管2 min,对照组HR、SBP显著高于麻醉前,MAP低于麻醉前,观察组MAP低于麻醉前(P<0.05)。但观察组仅插管后2 min,SBP低于对照组,术毕拔管2 min,SBP、DBP低于对照组(P<0.05),其他时间段各指标均无显著差异(P>0.05)。见表2。

表2 2组循环指标比较
注:*为同组与麻醉前比较,P<0.05;△为同时间点与对照组比较,P<0.05。
2.3 2组术中心脏不良事件发生情况比较
对照组心脏不良事件总发生率为27.9%(12/43),显著高于观察组的12.3%(7/57)(χ2=3.889,P<0.05)。见表3。

表3 2组术中心脏不良事件发生情况比较/例
2.4 2组MMSE评分比较
2组术前、术后12 h MMSE评分比较,差异无统计学意义(P>0.05);但观察组术后4 h、术后6 h MMSE评分均显著高于对照组(P<0.05)。见表4。

表4 2组MMSE评分比较分)
3 讨论
任何手术对机体均可造成一定损伤,且胸腔镜下亦需使用大量麻醉药,机体因麻醉、手术创伤的应激反应出现应激性神经-内分泌功能紊乱,继而导致中枢神经功能紊乱,引发术中心脏不良事件,术后可能出现暂时性术后认知功能障碍[4-5]。认知功能障碍主要是指患者术前无精神障碍,术中因麻醉后出现注意力、记忆力及思维等发生可逆性紊乱,导致患者术后康复较慢,住院时间延长且生活质量下降[6]。目前有关术后认知功能障碍的发生机制尚不清楚,临床学者多认为与手术类型、年龄、麻醉使用药等有关,全身麻醉与硬膜外阻滞麻醉是临床常用的2种麻醉方式,其中全身麻醉的靶器官是患者脑部,术中患者中枢神经系统功能完全丧失,对患者影响更深,其作用范围更为广泛,且药物在机体残留量较大,术后患者因中枢胆碱能系统受损,导致其记忆可塑性损伤,且诱发术中心脏不良事件,如室性早搏、心房纤颤、血压升高或降低等[3]。硬膜外阻滞麻醉是通过阻滞脊神经根,促使其支配区域产生麻痹,临床多用于腹部及以下的手术,但高位硬膜外麻醉主要用于术后镇痛,以减少全麻药的剂量[7]。本次研究中,2组瑞芬太尼无显著差异,但观察组丙泊酚使用剂量显著低于对照组,但观察组循环状况与对照组无显著差异,证实全麻复合硬膜外麻醉可显著降低全麻时使用剂量,对循环功能并无较大影响,具有一定安全性,这与杨华等[8]学者的结果基本一致。对照组心脏不良事件高于对照组,推测原因可能是因全麻复合硬膜外麻醉相互补充,消除术毕拔管时交感神经兴奋引起的血压上升,且硬膜外阻滞麻醉可阻断手术部位神经的传入刺激,降低机体创伤应激反应及循环功能紊乱现象,因此患者术后心脏不良事件发生率少,认知功能损害程度下降。
总之,全身麻醉联合硬膜外阻滞麻醉可明显降低麻醉用药,在保证手术疗效的基础上,减轻麻醉药对机体循环系统、呼吸系统抑制情况,并减少麻醉对患者心血管系统的刺激,降低手术区域神经元兴奋性,避免术后认知功能障碍发生。

