腹腔镜与开腹全胃切除术对胃癌患者的疗效比较
朱玮,李苏卿,吕成余,陈维
(南京医科大学附属南京医院·南京市第一医院普外科,江苏 南京 210000)
胃癌发病率及死亡率均较高,是消化系统中预后较差的恶性肿瘤之一。通过影像学及胃镜等辅助检查可以明确病变的存在;经组织活检可以明确病变组织学类型。早期积极的手术治疗有助于延长患者生存时间,改善生活质量[1-2]。常规开腹手术能够在直视下切除病变并进行淋巴结清扫,是以往最常用的治疗方法,但其缺点为切口大、组织创伤及出血量大。随着腹腔镜的广泛应用,其在胃癌的治疗中发挥着越来越重要的作用。目前,腹腔镜辅助下胃癌手术在病灶切除、淋巴结清扫方面均较成熟,具有良好的疗效[3-4]。本研究通过对照分析,比较腹腔镜全胃切除术与开腹全胃切除术在胃癌中的临床疗效。现报告如下。
1 资料与方法
1.1 一般资料
收集2013年10月至2015年10月在南京医科大学附属南京医院诊治的70例胃癌患者,并将其分为观察组和对照组,每组各35例。观察组中,男性21例,女性14例;年龄44~74岁,平均(64.1±9.1)岁;TNM分期Ⅱ期19例,Ⅲ期16例。对照组中,男性23例,女性12例;年龄41~74岁,平均(64.9±8.0)岁;TNM分期Ⅱ期21例,Ⅲ期14例。两组基线资料比较,差异无统计学意义(P>0.05)。
纳入标准:(1)经临床表现及辅助检查诊断为胃癌,并经组织病理学明确类型;(2)术前美国麻醉协会(ASA)评分低于3分;(3)初次就诊,此前未经其它治疗;(4)TNM分期Ⅰ-Ⅲ期;符合知情同意原则,均自愿接受手术治疗。排除标准:(1)年龄>75岁者;(2)其它类型胃肿瘤者;(3)先天发育畸形者;(4)有手术史者;(5)患有急性炎症、恶病质或重要脏器功能不全、血液病者;(6)其它手术禁忌者。
1.2 方法
1.2.1 观察组 采用腹腔镜辅助下全胃切除术,根据术前胃镜及影像学检查制定手术方案。常规术前准备,麻醉方法采用全麻。腹腔镜采用三孔法操作,根据术前影像学检查制定手术方案,镜下对病灶及周围情况进行观察,清扫区域淋巴结,游离病变组织。开放小切口下完成吻合并进行止血,关闭各Trocar孔并缝合。手术方式为全胃切除,消化道重建方式均为“Roux-Y”吻合。
1.2.2 对照组 采用常规开腹全胃切除术,根据术前胃镜及影像学检查制定手术方案。常规术前准备,麻醉方式选择气管插管全身麻醉。取上腹部正中切口,直视下对病变进行探查、切除,并清扫区域淋巴结及相关网膜组织。手术方式为全胃切除,消化道重建方式均为“Roux-Y”吻合。手术后3~4周行奥沙利铂100 mg/m2,静脉滴注第1天,第21天,口服替吉奥50 mg,2次/d,第1天到第14天,共6个疗程。
1.2.3 癌胚抗原(carcinoembryonic antigen,CEA)及多巴脱羧酶(dopa decarboxylase,DDC)检测方法 检测时间选择手术开始(T1)及手术结束(T2)两个时点。以生理盐水冲洗腹腔,取100 mL腹腔冲洗液进行检测。CEA及DDC检测均采用双抗体夹心酶联免疫反应法,检查设备为Olympus化学发光分析仪,自带试剂盒。
1.3 观察指标
比较两组术中、术后情况、腹腔冲洗液CEA及DDC的差异。观察手术开始时(T1)及手术结束时(T2)。门诊随访3年,观察和比较两组患者生存情况。
1.4 统计学分析
2 结果
2.1 两组患者手术及术后情况的比较
观察组患者切口长度、术中出血量少于对照组,术后排气时间短于对照组,差异均有统计学意义(P<0.05),见表1。观察组患者的并发症发生率为5.71%(2/35),低于对照组的22.86%(8/35),差异有统计学意义(P<0.05)。
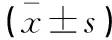
表1 手术及术后情况的比较
2.2 腹腔镜及开腹手术对CEA及DDC的影响
T1时点,观察组与对照组CEA及DDC比较,差异无统计学意义(P>0.05)。T2时点,观察组与对照组CEA及DDC均明显升高,与T1时点比较,差异均有统计学意义(P<0.05)。组间比较,观察组CEA及DDC均明显低于对照组,差异均有统计学意义(P<0.05),见表2。

表2 两组不同时点CEA及DDC的比较(ng/L)
*P<0.05,与T1时点比较;#P<0.05,与对照组比较。
2.3 两组患者生存情况比较
观察组的1年、2年及3年生存率分别为91.3%、79.2%、69.1%;对照组1年、2年及3年生存率分别为82.3%、76.8%、66.2%,生存率间比较,差异无统计学意义(P>0.05),见图1。
3 讨论
早期手术切除是胃癌最基本且最重要的治疗方法,不但能够切除病灶本身,而且可以对区域淋巴结及邻近组织进行清扫,结合术后各种辅助治疗,能够明显的改善患者预后,提高患者生存率及生活质量[5-6]。

全胃切除术多应用于弥漫性胃癌、进展期胃癌及浆膜受累胃癌。常规开腹全胃切除术手术创伤大,组织切除多,对患者生活质量影响较大[7]。腹腔镜辅助手术具有组织创伤小、出血量少、术后恢复快的优点。随着腹腔镜技术的发展,其在胃肠道手术的应用越来越成熟。研究[8-9]显示,在早期胃癌的治疗中,腹腔镜辅助手术与常规开腹手术疗效比较,无统计学差异,但其微创优势明显。腹腔镜辅助下胃癌切除术手术野清晰,并具有放大功能,能够对病变进行精确定位,具有高清晰度及高精准度[10-11]。镜下能够对胃周解剖结构进行清晰分辨,并进行分离和切除。通过超声刀能够迅速裸化血管,减少术中出血量,保持手术野清晰。有研究[12-13]显示:在胃癌的手术治疗中,腹腔镜辅助手术能够对区域淋巴结进行准确定位和清扫,淋巴结清扫数量与开腹手术比较,无统计学差异。本研究中,观察组微创优势明显,具有更小的切口、更少的术中出血量,且术后排气时间明显短于对照组,提示腹腔镜辅助全胃切除术在组织创伤方面明显优于开腹手术,这与手术切口小、组织损伤小有关。另外,本研究还显示观察组并发症发生率为5.71%,明显低于对照组,这同样与腹腔镜手术的微创优势有关。本研究还显示,T2时点,观察组与对照组CEA及DDC均明显升高,但组间比较,观察组CEA及DDC均明显低于对照组,说明腹腔镜全胃切除术对腹腔冲洗液内肿瘤标记物影响小于开腹手术。CEA是消化道肿瘤常见标记物,DDC为多巴胺类酶,胃癌等恶性肿瘤生长、凋亡有关[14-15],两者与胃癌相关的腹腔、腹膜转移密切相关[16]。本研究结果提示,腹腔镜辅助全胃切除术能够明显降低两者水平,从而降低潜在的微转移概率。此外,研究通过随访显示,观察组1年、2年及3年生存率分别为91.3%、79.2%、69.1%,与对照组生存率间比较,差异无统计学意义,提示腹腔镜辅助全胃切除术与开腹全胃切除术疗效相当。
综上,腹腔镜全胃切除术与开腹全胃切除术对胃癌均有良好的疗效,其中腹腔镜手术组织创伤小,对微转移指标影响更小。

