REM睡眠行为障碍的执行功能和自主神经功能障碍
黄小群, 扎圣宇, 陈 捷, 李庆云, 李 宁, 汤荟冬, 陈生弟, 马建芳
突触核蛋白病,包括帕金森病(PD)、多系统萎缩(MSA)和路易体痴呆(DLB),特点是突触核蛋白在不同脑细胞或脑区域的异常沉积。快速眼动睡眠行为障碍(RBD,REM sleep behavior disorder)是突触核蛋白病中常见的一种睡眠障碍[1]。
许多研究发现特发性RBD(idiopathic RBD,iRBD)患者可以预测未来的突触核蛋白病[2~7]。iRBD的非运动症状,包括认知功能障碍,可能是iRBD转化为突触核蛋白病的标志[4,7~10]。此外,iRBD的认知功能障碍还表现为额叶功能障碍,如注意力、执行功能、言语记忆、空间构建、学习能力的减退等[8,11~13]。iRBD患者认知功能障碍的发病机制尚未完全阐明[14,15],iRBD和PD患者共同存在的黑质、脑桥核、蓝斑-蓝斑下核复合体、中缝核以及延髓巨细胞网状结构等处神经核团的病理改变,以及伴随的多巴胺能、胆碱能、去甲肾上腺素能、5-羟色胺能等神经元功能的缺失,可能提示两者之间的相似性[14,15]。
本研究中,我们将RBD患者的认知功能与健康对照组和其他睡眠障碍患者(如失眠、不宁腿综合征、阻塞性睡眠呼吸暂停)进行了比较。此外,我们还研究了RBD患者的其他非运动症状,如自主功能、抑郁和焦虑。
1 对象和方法
1.1 研究对象
1.1.1 RBD组 选取2015年8月~2018年10月从上海交通大学医学院瑞金医院神经内科招募的经PSG监测(附录1)证实的RBD患者(17例iRBD,13例PD-RBD)。收集人口统计学信息和病史资料,包括一般睡眠质量、睡眠和休息习惯、症状和体征、用药史、既往史、外伤史等,并行神经系统体格检查和神经影像检查(CT或MRI)进行临床诊断和排除脑干病变。
1.1.2 纳入标准和排除标准 RBD的诊断基于《国际睡眠障碍分类第三版(ICSD-3)》:(1)睡眠中反复出现的发声和(或)复杂的行为表现;(2)这些行为表现由PSG证实发生在REM睡眠期,或者基于病史,异常行为的出现是对梦境的演绎,由此推测发生于REM睡眠期;(3)PSG记录到REM睡眠期肌肉失迟缓现象(REM sleep without atonia,RWA);(4)这种异常不能由其它睡眠障碍、精神疾病、药物因素或者物质滥用等原因来解释。
排除标准:(1)合并精神病史者,应用抗精神病药物、抗抑郁焦虑药物;(2)药物或酒精滥用及依赖者;(3)合并其它睡眠障碍如发作性睡病、重度呼吸睡眠暂停、癫痫等疾病者;(4)CT或MRI发现脑干异常病灶者;(5)患者主诉有典型的睡眠梦境演绎行为,但PSG监测当晚未捕捉到典型的RWA现象,予以重复检测后仍未能达标者;(6)因其他各种原因不能完成量表评价者;(7)存在显著的认知障碍,简易精神状态检查量表(MMSE)评分中,文盲≤17分,小学≤20分,中学及以上≤24;(8)文盲、色盲、耳聋。明确诊断后进一步将RBD患者分为iRBD和PD-RBD两个亚组。
1.1.3 其他睡眠障碍组 选取2015年8月~2018年10月于上海瑞金医院神经内科及呼吸科招募的经PSG监测诊断为其他睡眠障碍的患者30例。诊断依据ICSD-3,排除精神和身体障碍、药物滥用和明显认知障碍的患者。本组入选患者中,阻塞性睡眠呼吸暂停综合征(obstructive sleep apnea,OSA) 13例,均为重度OSA。其余17例中,慢性失眠8例,不宁腿综合征4例,周期性腿部运动1例,打鼾1例,癫痫3例。
1.1.4 健康对照组 根据自愿参加的原则,我们招募了参与流行病学研究的健康志愿者30例,无睡眠障碍及睡眠行为异常主诉,无明显的记忆减退。其他排除标准与RBD组相似。
1.2 研究方法
1.2.1 人口统计学数据及病史的收集 PSG监测前收集性别、年龄、教育程度、人口学资料、睡眠质量、病史、家族史、用药情况、毒物暴露情况、体检、实验室及影像学检查等资料。
1.2.2 RBD非运动症状的评估 对受试者进行睡眠、认知功能、自主功能、抑郁和焦虑等不同量表的评定,包括REM睡眠行为障碍筛查问卷(RBDSQ)、REM睡眠行为障碍问卷-HongKong(RBDQ-HK)、Epworth 嗜睡量表(ESS)、简易精神状态检查量表(MMSE)、听觉词语学习测试(AVLT)、Stroop色词测验(SCWT)、连线测试(TMT-A和B)、Rey-Osterrich复杂图形测试(CFT)、汉密尔顿焦虑量表-14 (HAMA-14)、汉密尔顿抑郁量表-17 (HAMD-17)、帕金森病自主神经症状预后评定量表(SCOPA-AUT)、日常生活能力量表(ADL)。对于PD患者,我们还评估了统一帕金森病评定量表第III部分(UPDRS-III)和Hoehn-Yahr分期(H-Y分期)。所有这些量表均在早上9点~11点之间进行评估,并详细列出。

2 结 果
3组(RBD组、其他睡眠障碍组和对照组)在年龄、性别分布和教育程度上无显著差异。在睡眠相关评估方面,RBD组的RBDSQ和RBDQ-HK得分高于其他睡眠障碍组和对照组。然而,其他睡眠障碍组ESS评分最高(6.63±2.76 vs 4.93±3.01或3.17±2.36,P<0.001),可能归因于OSA患者的比例(见表1)。进一步亚组对比iRBD和PD-RBD,证实OSA的ESS评分更高(7.15±2.64 vs 4.47±3.16或5.58±2.78,P=0.039)(见表2)。RBD组和其他睡眠障碍组的日常生活能力较对照组表现更差(14.93±3.66或15.07±4.09 vs 14.00±0.00,P=0.041)(见表1)。
在认知功能测试中,3组在一般认知功能(MMSE)方面差异不大(见表1)。但在不同的认知领域,RBD组和其他睡眠障碍组在TMT测试中表现更差,尤其是TMT-B测试(157.58±78.56或150.24±70.29 vs 102.38±21.58,P<0.001)(见表1)。进一步亚组分析显示,PD-RBD比iRBD 在TMT-B测试中表现更糟糕(199.76±101.89 vs 126.64±34.40,P=0.033)。虽然OSA组在TMT-B测试中得到的分数也比iRBD差(157.12±84.39 vs 126.64±34.40),但差异并没有统计学意义(见表2)。3组及亚组间SCWT的差异无统计学意义。3组间记忆测试的差异也无统计学意义。然而,亚组分析发现iRBD 组在AVLT测试中比OSA组表现更差,特别是短时延迟记忆(4.64±2.59 vs 7.15±2.91,P=0.026)和再认测试(20.50±1.87 vs 22.85±1.34,P=0.010)。此外,PD-RBD组在AVLT的再认测试中也比OSA组更差(20.69±2.78 vs 22.85±1.34,P=0.031)(见表2)。在视觉空间测试中,其他睡眠障碍组比健康对照组在临摹测试中表现更差(30.80±6.53 vs 34.27±2.63,P=0.017)。亚组分析发现PD-RBD组较OSA组在CFT回忆测试中表现更差(12.25±8.09 vs 20.46±6.27,P=0.017)(见表2)。
在情绪评估测试中,RBD组和其他睡眠障碍组焦虑评估量表评分明显高于健康对照组(9.41±6.46或6.33±5.98 vs 2.87±1.36,P<0.001)。RBD组也比其他睡眠障碍组更为焦虑(9.41±6.46 vs 6.33±5.98,P=0.008)(见表1)。进一步亚组分析显示,PD-RBD组比iRBD组或OSA组更焦虑(12.00±5.03 vs 7.00±7.86或6.69±4.66,P=0.008)。在抑郁测试中,RBD组和其他睡眠障碍组比健康对照组更抑郁(6.19±8.77或2.87±3.27 vs 0.43±0.77,P<0.001)(见表1)。但PD-RBD、iRBD、OSA在抑郁测试中无明显差异(见表2)。
在自主神经功能方面,RBD组在SCOPA-AUT测试中比其他睡眠障碍组和健康对照组分数更高(11.22±7.41 vs 5.70±4.44或5.07±3.43,P<0.001),(见表1)。进一步亚组分析显示,PD-RBD组比iRBD组和OSA组分数更高(16.00±6.73 vs 6.79±4.89或4.69±4.33,P<0.001)(见表2)。iRBD组与OSA组比较无明显差异(见表2)。

表1 3组一般情况及临床特点比较
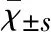
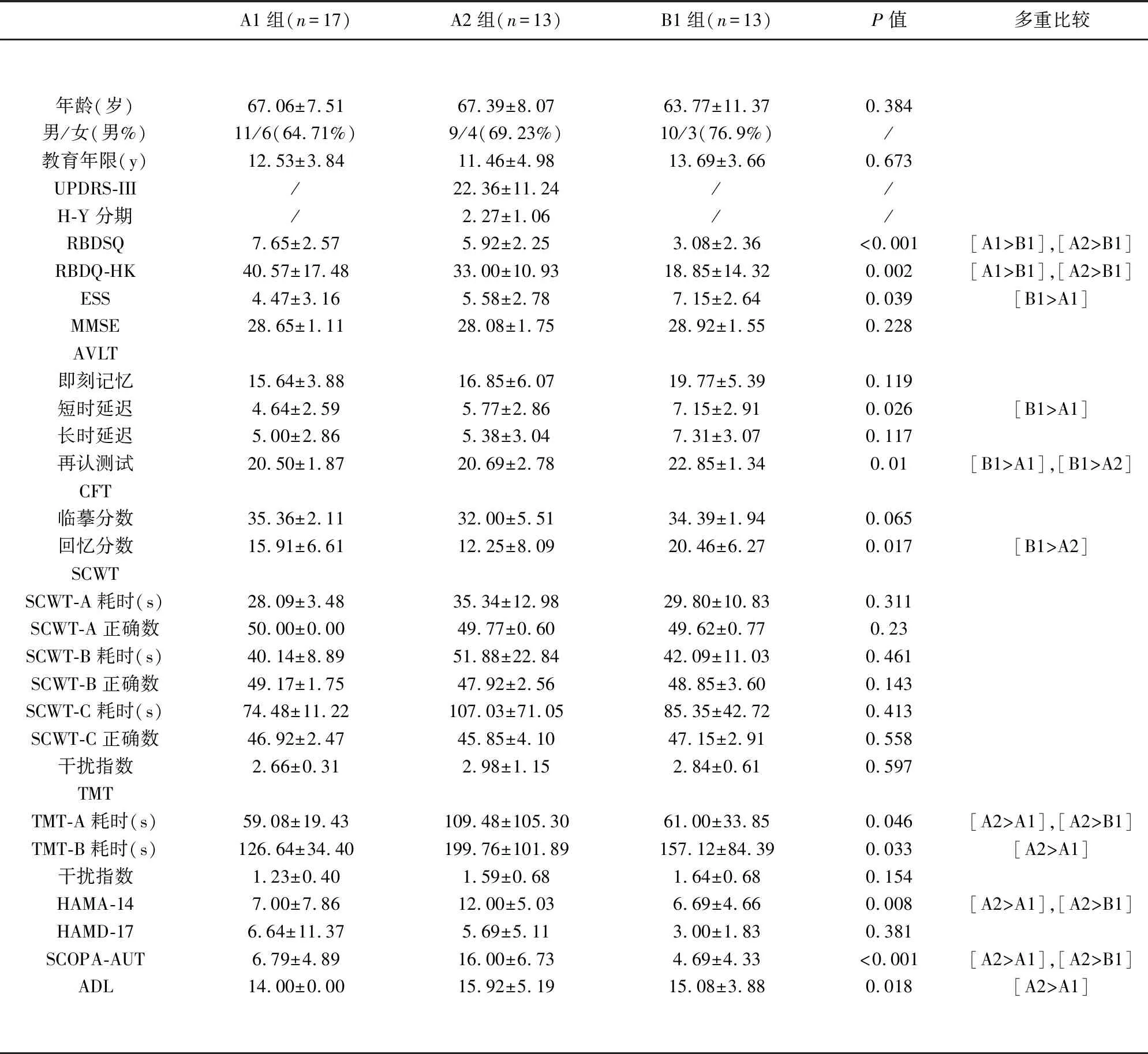
表2 iRBD组,PD-RBD组与OSAS组的亚组间比较
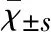
3 讨 论
除了运动障碍外,认知功能障碍在突触核蛋白病患者中并不少见,而且会显著改变其生活质量[8,12]。突触核蛋白病患者的认知功能障碍主要表现在执行功能、语言流畅性和视觉空间能力等方面,可能与额叶皮质和皮质-基底神经节环路功能障碍有关[8,9,12]。我们的研究表明RBD组在连线测试 B (TMT-B)中表现较差。众所周知,TMT-A主要用于检测注意力和信息处理速度,而TMT-B主要检测执行能力[16]。因此,我们推测RBD主要损害的是执行能力,而不是记忆和视觉空间能力。这一发现与Genier Marchand的研究一致,该研究发现RBD患者执行功能表现更差,如TMT测试,这强烈预测其未来可能会转变为痴呆,特别是路易体痴呆[9]。Genier Marchand等进一步证明,在iRBD的纵向研究中,TMT-B测试最能检测到DLB的早期阶段[13]。
同时,我们还通过SCOPA-AUT、HAMD-14和HAMA-17量表评估发现RBD患者具有自主神经功能障碍、焦虑和抑郁。众所周知,这些症状是突触核蛋白病的常见非运动症状,可以出现在疾病早期[17~19]。然而,在慢性失眠或OSA等睡眠相关疾病中发现焦虑或抑郁的也并不少见[20~22]。在我们的研究中,我们发现RBD组和其他睡眠障碍组的焦虑和抑郁得分都更高。然而,PD-RBD患者比iRBD或OSA患者表现得更为焦虑而非抑郁。这是否表明在突触核蛋白病中更多的表现为焦虑情绪?这还需要更多的研究来证实这个问题。
另一个有趣的发现是,iRBD组在AVLT评估的记忆测试中表现得比OSA组更差。在Genier Marchand的研究中,iRBD的记忆损害也被认为是预测痴呆进展的标志[13]。另一方面,认知功能障碍在OSA患者中并不少见,通常涉及注意力、记忆、执行功能、精神运动功能和语言能力,其可能机制包括缺氧/高碳酸血症或睡眠剥夺[23]。我们的研究表明,像AVLT这样的记忆测试可能有助于区分iRBD和OSA之间的认知功能障碍。当然,这个假设还需要进一步的研究证实。
我们的研究还存在几个方面的局限性。首先,主要的是样本量太小。我们只招募了17例iRBD、13例PD-RBD和13例OSA患者,其结果可能导致假阳性。其次,PD的诊断只基于临床判断,没有进行PET扫描,部分PD-RBD可能是其他的突触核蛋白病,如MSA或DLB。第三,其他睡眠障碍组除OSA外,还包括慢性失眠、不宁腿综合征,可能影响本组的认知功能障碍情况。
综上所述,RBD作为一种特发性疾病或突触核蛋白病的常见非运动症状之一,在临床实践和科学研究中都具有重要意义。在我们的小样本横断面研究中,我们发现RBD患者比其他睡眠障碍患者(包括严重的OSA)在执行功能和自主神经功能障碍方面表现得更为严重。我们的研究表明执行功能障碍是RBD患者特有的认知功能障碍标志,而TMT-B对RBD患者执行功能障碍的检测较为敏感。

