瘤卒中的CT、MRI诊断及鉴别诊断
杜秀明 ,荆彦平,张 焱 ,张 勇,程敬亮
(1.河南省信阳市光山县人民医院磁共振室,河南 信阳 464000;2.河南科技大学附属黄河三门峡医院MRI科,河南 三门峡 472000;3.郑州大学第一附属医院MRI科,河南 郑州 450052)
高血压脑出血为原发性血管破裂出血,而瘤卒中是在原有脑肿瘤的基础上伴瘤内出血。两者临床表现多为急性颅内压增高,且影像学表现相似,易将瘤卒中误诊为单纯性脑出血而延误治疗[1]。本研究回顾性分析2015年3月至2018年11月信阳市光山县人民医院收治的15例瘤卒中的影像及临床资料,旨在提高临床对该病的认识及鉴别诊断水平。
1 资料与方法
1.1 一般资料 15例中,男9例,女6例;年龄35~76岁,平均55岁。3例(20.0%)无明显脑部症状,3例(20.0%)有头痛史 3个月~1年,1例(6.7%)有偏盲病史4个月;8例(53.3%)表现为急性或亚急性起病,其中突然剧烈头痛、呕吐4例,意识障碍1例,偏瘫2例,癫痫发作1例。胶质瘤卒中8例;转移瘤卒中7例,既往行肺癌切除术2例,乳腺癌术后1例,面颊黏膜鳞癌1例,瘤卒中后查出肺癌2例,骨肉瘤1例;出血量5~15 mL。
1.2 仪器与方法 8例胶质瘤卒中均行MRI平扫,其中4例行MRI增强扫描,2例行CT平扫,1例行CT增强扫描;7例转移瘤卒中均行MRI平扫,其中5例行MRI增强扫描,3例行CT平扫,1例行CT增强扫描。MRI使用GE 1.5 T Signa HDxt超导型扫描仪,采用快速自旋回波SE序列行横轴位T1WI、T2WI、T2FLAIR、矢状位 T2WI及 DWI)扫描。扫描参数:T1WI TR/TE 500 ms/12 ms,T2WI TR/TE 2 200 ms/90 ms,层厚 5 mm,层距 2 mm;DWI TR/TE 6 000 ms/92 ms);矩阵 192×192,层厚 5 mm,b=1 000 s/mm2。T1WI增强扫描使用Gd-DTPA,剂量0.1 mmol/kg体质量,经肘静脉注射,流率3 mL/s。CT使用Philips Brilliance 64 Slice 128层CT行脑部平扫,增强扫描对比剂用60%泛影葡胺,剂量80 mL。
1.3 图像分析 全部影像资料至少由2名有经验的诊断医师共同读片,仔细分析病灶及出血的部位、形态、密度、信号、周围水肿、占位效应及强化等特征,作出诊断。
2 结果
15例中,胶质瘤卒中8例,右侧颞顶叶、左侧岛叶基底节区、左侧顶叶、右侧额叶各2例,CT呈不规则片状稍高密度,CT 值 55~83 HU(图 1a),T1WI呈混杂高信号(图1b),T2WI、T2FLAIR呈混杂高信号(图 1c,1d),DWI呈低信号,内见部分高信号扩散受限(图 1e);瘤周水肿明显 6例(图 1a~1f),稍明显 2例;占位效应明显7例,不明显1例;增强扫描可见部分实性成分强化。7例转移瘤卒中,右侧额叶2例,右侧顶叶2例,左侧颞顶叶交界区2例,脑干1例;CT见不规则片状稍高密度2例,等密度1例,CT值60~80 HU,增强扫描可见部分强化(图 2a)。T1WI呈高信号(图 2b),T2WI、T2FLAIR(图 2c)呈混杂高信号,DWI呈高信号(图2d);瘤周水肿明显;占位效应明显5例,不明显2例。
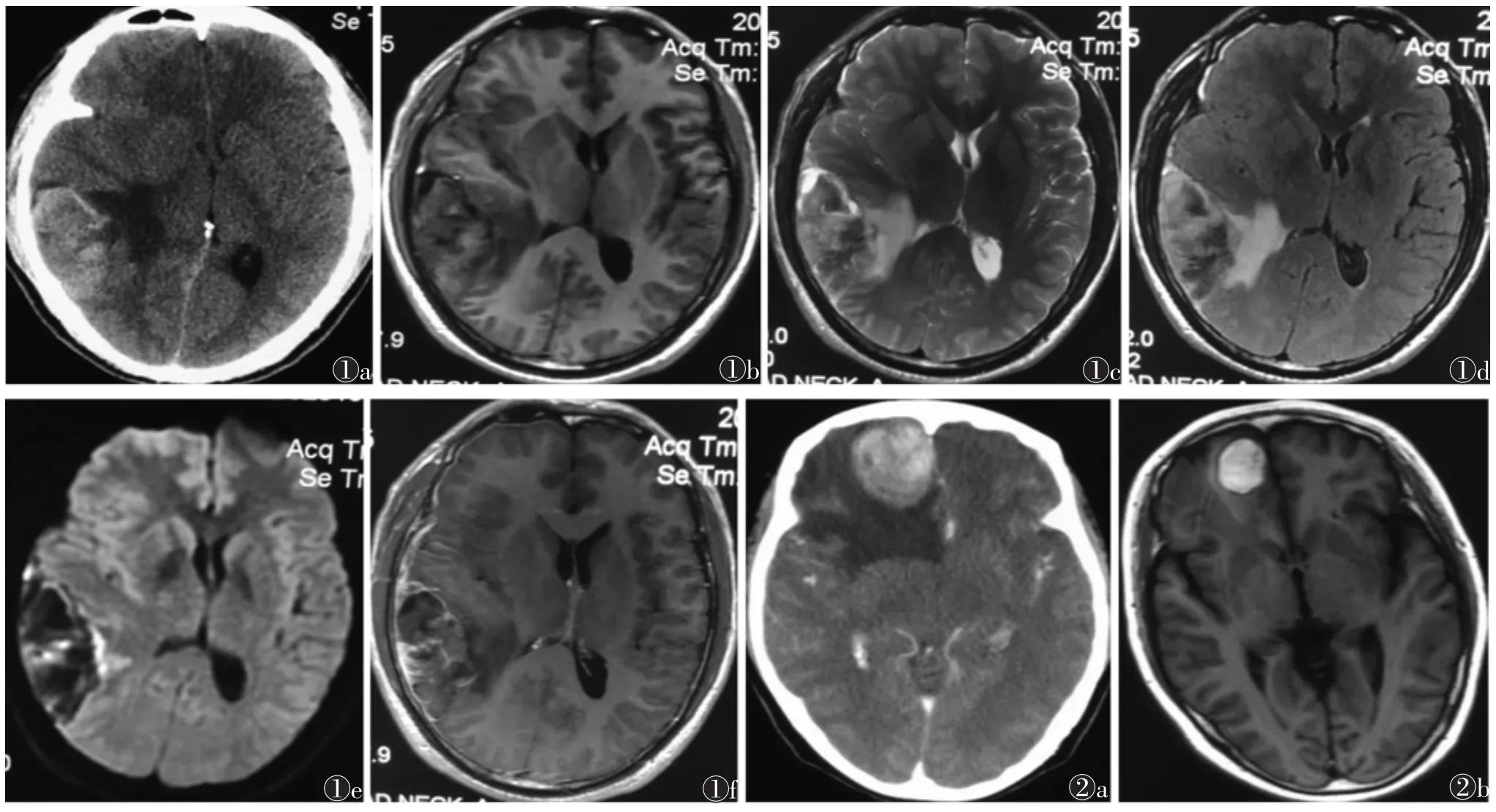
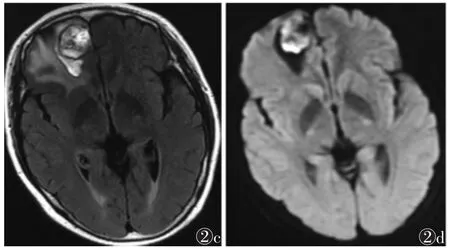
图1 男,38岁,高血压,头痛6个月,右颞顶叶胶质母细胞瘤并出血 图1a CT示右颞顶叶见片状稍高密度影,CT值59 HU,周围见水肿低密度区 图1b 横轴位T1WI右颞顶叶见等高信号,周围高信号水肿 图1c 横轴位T2WI右颞顶叶见混杂信号及周围水肿 图1d 横轴位T2FLAIR右颞顶叶见混杂高信号 图1e DWI示右颞顶叶病变呈低信号及部分扩散受限高信号 图1f 增强扫描横轴位T1WI示右颞顶叶见不规则肿块强化,内部强化不均匀,周围见不强化水肿区 图2 女,52岁,头痛3个月,右额叶转移瘤并出血 图2a CT增强扫描右额叶见圆片状高密度影,周围见低密度水肿区 图2b 横轴位T1WI示右额叶见圆片状高信号,周围见轻度水肿 图2c 横轴位T2FLAIR右额叶见圆片状混杂高信号,周围见低信号环及明显水肿高信号 图2d DWI示右额叶见扩散受限信号及周围水肿低信号
3 讨论
瘤卒中是由于肿瘤在生长过程中产生的大量结构不成熟的肿瘤血管破裂导致的一种不常见的颅内出血,占同期所有颅内出血的1%~3%[2]。临床常选择CT检查对颅内原发肿瘤及转移瘤卒中进行早期诊断[3],CT上瘤卒中与高血压脑出血均表现为高密度影;MRI上瘤卒中与单纯出血亦有较多相似之处,常被误诊为高血压性脑出血而延误治疗。两者应从以下几方面进行鉴别诊断。
3.1 病变部位 脑肿瘤出血部位随肿瘤类型而定,多位于脑叶,大部分转移瘤位于灰质与白质交界处[3]。而高血压脑出血则多位于基底节区,文献[4]报道内囊出血占42.1%,外囊出血占44.6%,脑干及小脑出血仅各占1.9%。
3.2 病变形态 瘤卒中形态与肿瘤本身的性质有关,胶质瘤出血形态多不规则,边缘不清;而脑膜瘤、转移瘤出血则多为圆形,边界较清。本组8例胶质瘤出血病变形态均不规则,考虑与肿瘤恶性程度高、侵袭力强、破坏严重有关;7例转移瘤出血中3例病变呈椭圆形。高血压性脑出血一般呈椭圆形,且边界清楚、光整,邻近脑室的出血破入脑室,病变形态多不规则。
3.3 病变密度或信号 瘤卒中病灶是在密度相对较低的肿瘤组织基础上伴出血,产生部分容积效应,导致CT值相对偏低,表现为密度不均匀的稍高密度影,CT值多在60~80 HU;而高血压脑出血一般在急性期就诊,血浆成分吸收,血液凝固,CT值明显增加,多表现为均匀类圆形高密度影,CT值多>80 HU,一组统计资料[2]显示35例急性期高血压脑出血患者,仅 2 例 CT 值 <80 HU,但均 >70 HU;文献[5]报道瘤卒中组与单纯出血组的CT均值差异有统计学意义(t=7.82,P<0.01)。本组瘤卒中患者的CT值均<83 HU,与文献[6]报道相似;因 MRI 具有良好的组织分辨力,尤其对颅底、脑干部位病变能清晰显示,对肿瘤定位和出血的显示优于CT。瘤卒中病灶内除含有血肿成分外,还含肿瘤组织、肿瘤血管及坏死、囊变、钙化等多种成分,因此其MRI信号混杂、不均匀;另外,含铁血黄素沉积环不完整在瘤卒中的诊断中具有特征性由于肿瘤破坏血-脑脊液屏障,使已吞噬含铁血黄素的吞噬细胞从破坏的血-脑脊液屏障游走,MRI表现为含铁血黄素环不规则离散、零乱、厚度不均匀;而血肿周围厚度均匀、形态规则、完整的含铁血黄素沉积环被认为是亚急性及慢性期非肿瘤性血肿的一个特征性表现[7]。
3.4 病变周围水肿 肿瘤出血灶周围水肿广泛,与单纯血肿期存在明显的不符征象,出血后早期即有明显水肿,此时并非血肿引起,而是肿瘤机械压迫、脑皮质受损、肿瘤细胞的分泌作用及细胞毒性等多因素共同作用所致,且水肿持续存在,出血10周后仍明显[8]。高血压脑出血水肿一般在出血后3 h出现,48 h达高峰,4 d后开始消退,2周后基本消失。有学者[9]将颅内肿瘤脑水肿分为3级:Ⅰ级,肿瘤周围水肿宽度≤2 cm;Ⅱ级,肿瘤周围水肿宽度>2 cm,但小于一侧大脑半球宽径;Ⅲ级,肿瘤周围水肿大于一侧半球宽径[9]。本组胶质瘤卒中8例,周围水肿带均为Ⅰ级以上,其中Ⅱ级3例;转移瘤卒中7例,周围水肿Ⅱ级5例。另外,瘤卒中除周围水肿带较宽外,其分布常沿脑白质呈指套状(颅内脑外肿瘤例外),这可能与脑白质细胞外间隙较宽(80 mm),大分子物质可从血-脑脊液屏障受损的微血管渗出有关[10]。本组4例指套状水肿明显,可见病灶周围的水肿形态、范围及持续时间在鉴别诊断上起着重要的作用。
3.5 病变的占位效应 脑瘤有明显占位效应,有时小的瘤出血也可致中线偏移、脑室受压,血液吸收后仍有明显占位效应,考虑与瘤卒中的细胞毒性脑水肿相关[11]。当然,较大的高血压脑出血也可引起占位效应,甚至引起脑室受压、脑疝形成,但血肿治疗或吸收后,占位效应很快消失而不同于瘤卒中。
3.6 病变的增强扫描表现 增强扫描亦是重要的鉴别诊断方法之一,瘤卒中出血灶一侧可见瘤体钙化、坏死灶及实性成分,增强扫描后其病灶本身及周围有强化改变,极个别强化不明显的可待出血吸收后再行增强扫描,对鉴别诊断有重要意义;高血压脑出血几乎都不强化,当血肿吸收期周围肉芽组织增生时强化表现为环形,平扫肉芽组织表现为血肿周围低密度(信号)内缘与血肿之间的低密度(信号)或等密度(信号)区,有其特征性[12]。
3.7 其他表现 囊变肿瘤出血可见液-液平面,上半部为低密度囊液,下半部为高密度血液[13];高血压脑出血几乎无此种表现。
综上所述,在鉴别瘤卒中、高血压脑出血时,从病变的部位、形态、密度(信号)、周围水肿、占位效应及强化方式等方面,认真分析,及时发现特征,能有效减少误诊,从而指导临床治疗方案选择,使瘤卒中患者得到及时有效的治疗。

