颅内静脉系统窦汇解剖形态学分析及其对静脉系统相关疾病的临床意义
王登宇 王君 张荣举 刘金敬
静脉系统相关疾病,如静脉窦狭窄、静脉窦血栓形成的治疗已有较多报道[1-3]。有多项研究应用影像学技术对静脉窦窦汇分型进行报道,提示窦汇区存在相对复杂的形态学变异,并同时对相关静脉系统疾病提出了针对性的治疗意见,但其数据比较陈旧,或例数较少[4-7]。因此,本研究采用DSA方法对颅内静脉系统窦汇解剖学形态进行单中心病例分析,旨在为静脉窦相关疾病的治疗提供解剖学依据。
1 对象与方法
1.1 对象
回顾性连续纳入2016年1月至2018年7月解放军总医院第一医学中心神经内科或其他科室因脑血管疾病相关症状收入院并完成DSA检查者2 668例,其中男1 572例,女1 096例;年龄11~82 岁,平均(54±14)岁。患者或其家属签署了诊治知情同意书。
1.2 纳入及排除标准
纳入标准:(1)神经内科及耳鼻喉、口腔、眼科等其他科室门、急诊患者因脑血管疾病相关症状于本中心首次完成DSA检查;(2)签署了诊疗知情同意书。排除标准:(1)妊娠或哺乳期妇女;(2)具有DSA相对禁忌证,如严重肾功能损害或重要脏器功能不全或用药禁忌证;(3)可能存在静脉系统相关疾病,如动静脉瘘、动静脉畸形、静脉窦狭窄等;(4)复查DSA、影像学采集时间不完整,显影不充分。
1.3 DSA方法
使用DSA系统(Philips FD20,荷兰),经颈动脉(5 ml/s,7 ml/次)或经椎动脉(3 ml/s,5 ml/次)注射对比剂,按4帧/s,连续采像9 s。常规正位和侧位投照,部分显影不佳或窦汇处被遮挡者,分别辅以斜位投照。应用Seldinger法,经股动脉穿刺置入4 F动脉鞘,应用4 F导管经单侧颈动脉或单侧椎动脉,分别以充盈最佳的静脉窦期进行观察,由2名及以上从事神经介入专业的医师进行分类。
1.4 窦汇分型
根据窦汇区(枕内隆凸处)的直窦、双侧或单侧横窦、上矢状窦等血管的解剖形态学及引流途径,参照文献[8]方法,将窦汇分为Ⅰ、Ⅱ、Ⅲ和其他型。
Ⅰ型(完全窦汇型)指上矢状窦、直窦、双侧横窦4条静脉汇合于枕内隆凸处(图1a,1b)。Ⅱ型(不全窦汇型)指上矢状窦、直窦、双侧横窦中任3条静脉汇合于枕内隆凸处,并分为5种亚型:(1)Ⅱ1亚型为上矢状窦汇入其中一侧横窦,直窦汇入另一侧横窦,包括1A型(上矢状窦汇入右侧横窦)或1B型(上矢状窦汇入左侧横窦)(图1c,1d);(2)Ⅱ2亚型为上矢状窦和直窦汇入优势侧横窦,另一侧乙状窦引流Labbe静脉,横窦未显影或显影不佳(图1e);(3)Ⅱ3亚型为上矢状窦存在变异分叉,或分叉较高,直窦变异为左右两支且分别汇入左右侧横窦,窦汇处可见明显的空白“三角区”(图1f,1g);(4)Ⅱ4亚型为上矢状窦汇入优势侧横窦,直窦自行汇入对侧横窦-乙状窦,同时自行分支至优势引流侧(图1h,1i);(5)Ⅱ5亚型为上矢状窦分叉变异,直窦单独汇入一侧横窦(左侧优势引流多见),左右横窦不相连或相连处明显高于直窦汇入点(图1j)。Ⅲ型(无窦汇型)指直窦自行汇入一侧横窦-乙状窦,且并未汇入对侧静脉引流,左右横窦间无相通(图1k)。其他型指上矢状窦与直窦直接汇入右侧枕窦,经右侧颈静脉引流,右侧横窦-乙状窦不显影(图1l);直窦汇入双侧枕窦,枕窦经一侧颈静脉引流。
2 结果
2.1 颅内静脉系统窦汇解剖形态学分型情况
因脑血管疾病相关症状收入院并完成DSA检
查的2 668例患者中,不同窦汇解剖形态学分型所占比例由高至低依次为Ⅱ型(不全窦汇型,56.4%)、Ⅰ型(完全窦汇型,39.0%)、Ⅲ型(无窦汇型,3.7%)和其他型(0.9%);Ⅱ型的5种亚型中,Ⅱ1A型比例最高(20.4%),其次为Ⅱ2型(19.8%),最低为Ⅱ3型(2.8%)。见表1。
2.2 颅内静脉系统窦汇解剖形态学优势引流情况
因脑血管疾病相关症状收入院并完成DSA检查查的2 668例患者中,右侧优势引流比例最大,占50.5%,其次为双侧均势引流,占36.4%,左侧优势引流比例最小,占12.1%。见表2。其他型为特殊类型引流,主要经枕窦引流,未列入分析。

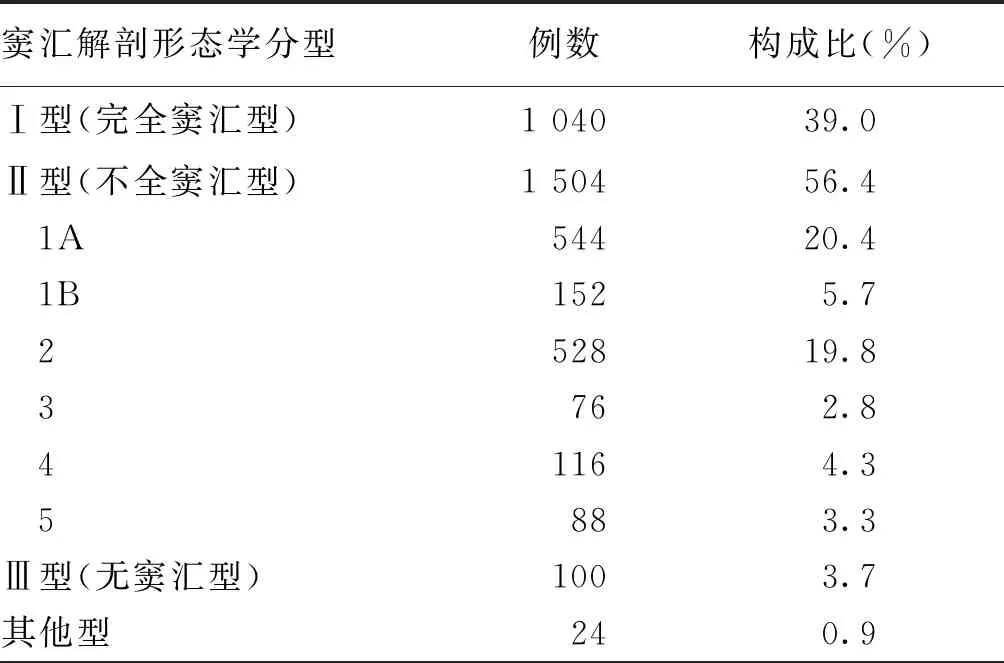
表1 2 668例脑血管疾病相关症状患者颅内静脉系统窦汇解剖形态学分型构成比

表2 2 668例脑血管疾病相关症状患者颅内静脉系统窦汇解剖形态学优势引流构成比
2.3 颅内静脉系统窦汇处静脉窦解剖位置分布
因脑血管疾病相关症状收入院并完成DSA检查的2 668例患者中,Ⅰ型患者上矢状窦、直窦、双侧横窦4条静脉于窦汇处相连;Ⅱ型患者窦汇处有上矢状窦、直窦、双侧横窦中任3条静脉相连;Ⅲ型患者直窦不参与窦汇形成,窦汇由上矢状窦、左侧横窦形成80例,由上矢状窦、右侧横窦形成20例。见表3。
3 讨论
硬脑膜静脉窦汇区解剖分类复杂,变异颇多。易国柱[7]对尸体解剖静脉窦汇解剖形态学的相关报道提出,上矢状窦主要经右侧横窦引流(占58%)。吴怀清等[4]应用DSA通过测量双侧横窦宽度对85例患者静脉系统窦汇区流向进行分析,该研究将窦汇分流方向分为均势、右侧优势、左侧优势、单一右侧、单一左侧,但并未涉及直窦的引流途径。与之前根据横窦宽度或解剖尸体直观分类存在不同[5,7],我们更关注窦汇处存在的引流血管的形态学数量、引流途径的特点,故将上矢状窦、直窦的引流方式同时纳入了分型。
进入窦汇的静脉血来自大脑半球的左右两侧和深浅部,在窦汇区汇合后分流或直接分流至两侧横窦(或其他)。本组数据显示,上矢状窦直接流入右侧横窦者占50.5%(1 348/2 668)。由于上矢状窦不仅引流大脑半球皮质尤其中央回的血液,而且也是脑脊液回流的最主要通道,如果该处优势引流侧的横窦和乙状窦等引流途径存在问题,可出现幕上脑组织血液在静脉系统滞留,造成脑组织间质和实质的肿胀,导致颅内压力升高。当静脉窦内血流缓慢至接近滞留时则可能继发较大范围的血栓形成。临床常见的环中脑静脉丛破裂引起的蛛网膜下腔出血,以及颞叶深部、脑干旁、小脑的小卒中和出血,均可能为优势或非优势引流侧静脉窦内血液滞留和静脉压升高所致[9],轻则可出现一过性头胀,重则可因静脉回流受阻出现渐进性颅内压升高,涉及深静脉回流时则可出现意识障碍,重者可致脑梗死或出血[10]。若脑深部存在新的引流途径——类淋巴系统的代谢,虽可有颅内高压症状,但可不伴明显视力下降或视乳头水肿[11]。上矢状窦局部急性血栓形成更易引起颅内压增高,且临床症状较严重[12]。Higgins等[13]提出,静脉窦狭窄是仅次于中耳炎或乳突炎导致假脑瘤综合征的原因。故上矢状窦血液汇入部位对分析临床症状有参考价值,但仍不可忽视其他引流静脉的存在。与上矢状窦比较,直窦是颅内深部组织的主要血流通道,当其内血流压力较高时,引起直窦内高压的可能性随之增加[14]。因此,我们在总结窦汇分型时加入了直窦及其与上矢状窦、双侧横窦间各血管的引流途径,以期为静脉窦狭窄、高颅压、视乳头水肿等静脉系统相关疾病的治疗提供参考。

表3 2 668例脑血管疾病相关症状患者颅内静脉系统窦汇处静脉窦解剖位置分布(例)
注:Ⅰ型表示均由上矢状窦、左侧横窦、右侧横窦、直窦直接汇入窦汇;Ⅱ型表示上矢状窦、左侧横窦、右侧横窦直、直窦中任3条静脉汇合于窦汇处;Ⅲ型表示直窦不参与窦汇形成,窦汇由上矢状窦、左侧横窦形成80例,由上矢状窦、右侧横窦形成20例:“-”表示不直接汇入窦汇
当脑静脉窦狭窄引起窦腔内的血流压力升高时,在颅内外的静脉之间及其他一些侧支回流途径将会在颅内静脉压力的作用下逐渐开放,用以缓解颅内静脉窦的血流压力[15]。因此,临床上如考虑静脉窦狭窄导致颅压增高,还有血管源性搏动性耳鸣的存在时,应行DSA检查以明确静脉窦汇处血流回流情况及窦汇的变异情况[8,16],便于提前熟悉优势引流的方向及窦汇处其他引流途径。
静脉窦的引流与眼部压力及眼部静脉引流存在一定的相关性。房水的产生与引流渠道均与眼部的静脉相关[14,17],可能与患者本身存在静脉侧支也有关。正常人静脉窦也有较高的狭窄率,尤其非优势侧横窦(左侧),但患者可无相关不适[1,15]。因此,临床上在做出静脉窦血栓形成诊断之前,需根据患者的症状、体征加以判断和分析,同时辅助DSA下静脉窦测压,其准确率可得到提升[15]。本研究的关注点为影像学显示静脉窦狭窄,该类患者可无急性静脉窦血栓形成的临床表现。在脑静脉窦狭窄的病理过程中,若先天存在脑静脉侧支代偿性回流的结构基础,则侧支回流途径可能自行开放或经初步抗凝治疗后开放,从而使颅内血流阻力快速得到缓解,所以,当病情严重并难以自行缓解时,临床症状的轻重可因静脉窦狭窄及侧支静脉途径开放程度而呈现较大差异[15],类淋巴系统亦具有重要作用[11]。
评估窦汇处各静脉窦分流特点,对静脉系统疾病的认识、特定疾病的术前评估、手术策略及预后有一定的指导意义,尤其窦汇处上矢状窦、直窦单向流向的窦汇分型可能引起不同的结局。

