腹腔镜手术治疗Ⅱ、Ⅲ期结直肠癌患者的近期效果分析
徐 明
湖南省郴州市第一人民医院,湖南郴州 423000
结直肠癌属于常见的恶性肿瘤,好发于直肠-乙状结肠交界、直肠处,多见于40~50岁的人群。近年来结直肠癌的发病有所增加,属于威胁人们健康的第3大恶性肿瘤[1]。目前对于结直肠癌患者,根治术仍然属于首选治疗方式。随着微创技术的发展,腹腔镜手术治疗结直肠癌在临床应用较广。本次研究对于Ⅱ、Ⅲ期结直肠癌患者,分别采取开腹手术、腹腔镜手术,以探讨两者的近期疗效,报道如下。
1 资料与方法
1.1 一般资料
选取2015年10月~2017年6月我院收治的结直肠癌患者130例。采用随机数字表法分为对照组63例与研究组67例。所有患者均经影像学检查及活检确诊;分期为Ⅱ、Ⅲ期;可进行手术治疗;无手术禁忌证;未合并严重心肺肝肾功能异常者;无血液系统疾病或凝血功能障碍者;无精神疾病或意识障碍者;同意参与本次研究,并签署知情同意书。研究组中,男38例,女29例,年龄55~77岁,平均(63.5±1.3)岁。肿瘤直径平均(3.73±0.39)cm。肿瘤部位:直肠35例,升结肠12例,降结肠6例,横结肠7例,乙状结肠7例。肿瘤TNM分期:Ⅱ期30例,Ⅲ期37例。对照组中,男36例,女27例,年龄53~78岁,平均(63.6±1.3)岁。肿瘤直径平均(3.75±0.34)cm。肿瘤部位:直肠32例,升结肠12例,降结肠6例,横结肠7例,乙状结肠6例。肿瘤TNM分期:Ⅱ期29例,Ⅲ期34例。两组患者上述数据组间对比,差异无统计学意义(P> 0.05)。
表1 两组患者的手术情况比较()
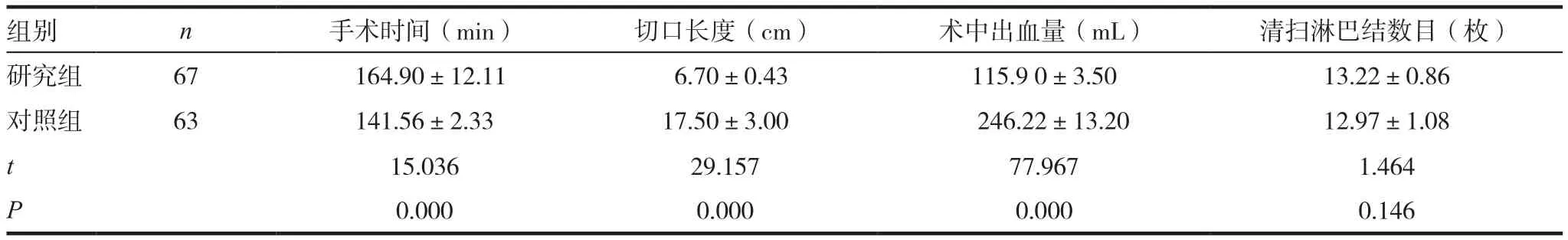
表1 两组患者的手术情况比较()
组别 n 手术时间(min) 切口长度(cm) 术中出血量(mL) 清扫淋巴结数目(枚)研究组 67 164.90±12.11 6.70±0.43 115.9 0±3.50 13.22±0.86对照组 63 141.56±2.33 17.50±3.00 246.22±13.20 12.97±1.08 t 15.036 29.157 77.967 1.464 P 0.000 0.000 0.000 0.146
1.2 方法
1.2.1 研究组 研究组采取腹腔镜手术。(1)结肠癌:协助患者取人字位,足高头低,稍微向右倾斜,进行静吸复合麻醉,在消毒、铺巾之后,选择脐旁处开口,穿刺入10mm trocar,建立人工气腹(CO2压力设置为11~14mm Hg),置入腹腔镜,无远处转移,且肿瘤未突破肠管浆膜者,在腹腔镜下行根治术治疗。在腹壁穿刺2~4个trocar,并进超声刀、抓钳,先将乙状结肠右侧系膜打开,并寻找到肠系膜下静脉根部、动脉,使用血管钳将根部夹住,并阻断血管,使用超声刀将乙状结肠左侧系膜游断,在充分游离之后,在肿瘤下≥2cm处使用腹腔镜直线切割闭合器,确保将肠管离断,上切缘应≥10cm,在近端的肠管处放置吻合器抵钉帽,重建人工气腹,并进行扩肛处理,采用碘伏稀释液冲洗远端的肠管,于腹腔镜下,采用管型吻合器重建消化道,在止血后采用0.9%氯化钠反复冲洗腹腔,常规留置引流管,将患者腹腔内的残留气体、冲洗液吸干净,缝合切口。(2)直肠癌:全麻下气管内插管,协助患者取截石位,但需保证头低30°,建立人工气腹,采用超声刀将乙状结肠右侧系膜、直肠右旁沟腹膜打开,直至骶前间隙处,向上逆行分离直肠下血管左侧Toldt筋膜,确保输尿管显露出来,并采用肽夹钳将肠系膜下静脉、下动脉根部离断,向下方分离至直肠右旁沟腹膜处,分离直肠左旁沟腹膜、乙状结肠,前壁Denonvillier筋膜,注意保护盆神经丛、腹下神经等,选择左下腹作为手术入路,作一个长度为5~7cm的切口,将直肠肿瘤切除,清扫区域内淋巴结,对于肿瘤下缘距离肛缘5~11cm者,选择Dixon术治疗;对于肿瘤下缘距离肛缘不足5cm者,行Miles术治疗。
1.2.2 对照组 对照组实施开腹手术,全麻下气管内插管,协助患者采取截石位,根据肿瘤部位确定手术切口位置:(1)对于横结肠、降结肠、升结肠手术,选择中腹正中绕脐部位作为手术切口;对于乙状结肠手术,应选择下腹部正中位置作为手术切口。在进行常规检查之后,将肿瘤上、下肠管和系膜根部的血管进行结扎,并游离肠管,结扎系膜并将其离断,完成后将肠管离断,行断端吻合。(2)对于直肠癌手术,选择腹部正中位置作为手术切口,将直肠肿瘤切除,并清扫区域内的淋巴结,对于肿瘤下缘距离肛缘5~11cm者,选择Dixon术治疗;对于肿瘤下缘距离肛缘不足5cm者,行Miles术治疗。
1.3 观察指标
(1)比较两组患者的手术时间、切口长度、术中出血量、清扫淋巴结数目、肛门排气时间、进食时间、住院天数。(2)比较两组患者的并发症情况,主要包括肠梗阻、肠瘘、切口感染、肺部感染。
1.4 统计学分析
2 结果
2.1 两组患者的手术情况比较
两组清扫淋巴结数目比较,差异无统计学意义(P>0.05)。研究组手术时间长于对照组,切口长度、术中出血量等指标少于对照组,差异有统计学意义(P<0.05)。见表1。
2.2 两组患者的术后恢复情况比较
研究组肛门排气时间、进食时间、住院天数短于对照组,差异有统计学意义(P<0.05)。见表2。
表2 两组患者的术后恢复情况比较(,d)
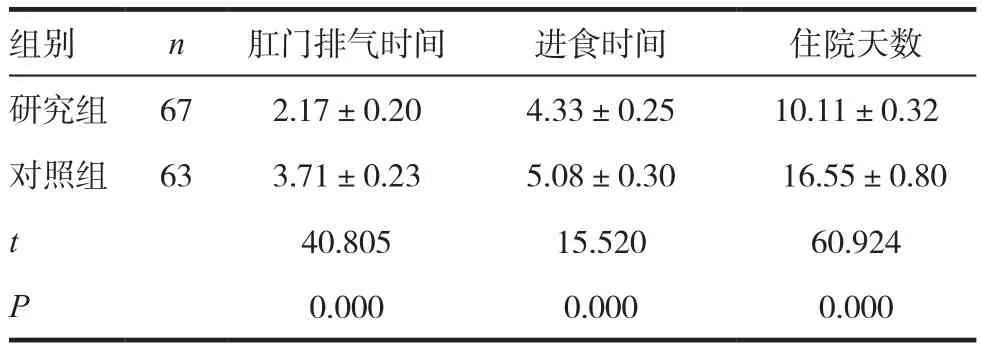
表2 两组患者的术后恢复情况比较(,d)
组别 n 肛门排气时间 进食时间 住院天数研究组 67 2.17±0.20 4.33±0.25 10.11±0.32对照组 63 3.71±0.23 5.08±0.30 16.55±0.80 t 40.805 15.520 60.924 P 0.000 0.000 0.000
2.3 两组患者的并发症发生率比较
研究组并发症发生率5.97%低于对照组17.46%,差异有统计学意义(P<0.05)。见表3。
3 讨论
结直肠癌主要包括结肠癌和直肠癌,早期临床症状不明显,多数患者在发现时已处于晚期,错过最佳手术时机。90%以上的结直肠癌起源于腺瘤,据报道指出每年进行便隐血检测,能够使结直肠的病死率降低33%[2]。手术是治疗结直肠癌的主要方法。传统开腹手术可获取满意的疗效,不过手术创伤性大,术后患者恢复慢,且发生并发症的机率较高[3]。随着腹腔镜技术的发展,其逐渐作为结直肠癌患者的首选术式。
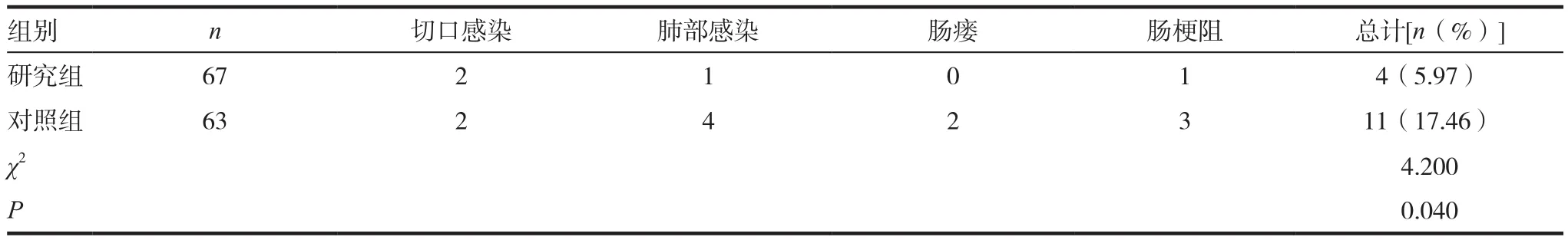
表3 两组患者的并发症发生率比较
有文献指出对于结直肠癌患者,采取腹腔镜手术和开腹手术的切除范围跟清扫淋巴结数目比较,无统计学意义[4-6]。这与本次研究结果相一致,证明腹腔镜治疗结直肠癌可和开腹手术达到相同的手术效果。但也有文献指出跟开腹手术相比,腹腔镜手术治疗结直肠癌的在清扫淋巴结数目方面更具优势[7-9]。研究组手术时间长于对照组,切口长度、术中出血量、肛门排气时间、进食时间、住院天数少于对照组,可见腹腔镜手术的时间比开腹手术更长,可能跟术前准备时间长、腹腔镜手术器械繁杂等因素有关。在腹腔镜的辅助下,摄像头具有放大效应,手术视野更加清晰,医生可清晰的辨认解剖结构,避免误伤邻近组织,因此比开腹手术的术中出血量更少[10]。腹腔镜器械狭小,所占空间小,因此在手术过程中可减少对于肿瘤的压迫,因此切口长度更小。术后患者及早恢复胃肠蠕动,可减少腹胀、肠粘连、肠梗阻的发生机率[11]。有学者在其文献中指出,对于手术后的患者,若胃肠功能长时间受到抑制,易出现应激性胃肠黏膜病变,致使胃黏膜屏障受损,若此时患者肠麻痹加重,可使肠道内菌群失调,激活炎性细胞,造成系统性炎性反应综合征,可增加患者的住院时间和住院费用[12]。本次研究可见腹腔镜手术后患者的肛门排气时间较开腹组短,且进食时间较开腹组短,说明采取腹腔镜手术更利于患者术后胃肠动力恢复,笔者分析可能和以下因素相关[13]:(1)手术创伤可致机体产生应激反应,刺激机体分泌儿茶酚胺,可促使交感神经兴奋,抑制胃肠运动,腹腔镜手术的应激反应程度更小,因此对于胃肠运动的抑制作用较弱,故术后恢复快。(2)在术中胃肠道受到牵拉,过度激惹,可致使胃肠道功能紊乱,而腹腔镜手术术中手术视野良好,对胃肠道牵拉少,因此对于胃肠道的影响更小。研究组并发症发生率5.97%低于对照组(17.46%),腹腔镜手术的切口小,因此可减少术中腹腔暴露、受细菌污染的机率,不过腹腔镜手术较开腹手术而言相对更长,因此可能会增加术中切口感染的机率[14]。严格做好手术器械消毒,术中医务人员严格遵循无菌操作技术,术前、术后预防性使用抗生素,可减少内源性、外源性细菌所造成的切口感染[15-16]。此外术后及早进食,改善营养,可增强机体的抵抗力,预防切口感染。
综上所述,对于Ⅱ、Ⅲ期结直肠癌患者,采取腹腔镜手术治疗,比开腹手术治疗的近期效果更佳。

