宫腔镜联合腹腔镜下辅助治疗剖宫产术后子宫瘢痕妊娠的疗效和安全性分析
欧雯梅
广西壮族自治区河池市第三人民医院妇科,广西河池 547000
剖宫产术后子宫瘢痕妊娠属于临床较为常见的特殊型异位妊娠,本病的发生主要是由于个体剖宫产术后再次妊娠,再次妊娠后孕囊、绒毛于子宫切口瘢痕部位着床,随着孕囊、绒毛的生长,孕囊、绒毛与子宫肌层粘连程度不断加重,若未及时行手术治疗患者可发生子宫破裂[1-3]。目前临床治疗对于子宫瘢痕妊娠根据其临床分型进行个体化治疗,近些年随着我国微创基础的发展,宫腔镜联合腹腔镜治疗在临床上取得了一定的成绩。本次研究对我院2017年5月~2018年5月接受的76例剖宫产术后子宫瘢痕妊娠患者分别给予常规清宫术与宫腔镜联合腹腔镜下辅助治疗,比较两组患者预后情况,从而论证宫腔镜联合腹腔镜下辅助治疗剖宫产术后子宫瘢痕妊娠的优越性,现报道如下。
1 资料与方法
1.1 一般资料
我院2017年5月~2018年5月接受的76例剖宫产术后子宫瘢痕妊娠患者按照是否给予宫腔镜联合腹腔镜下辅助治疗将所有患者分为对照组(38例)与实验组(38例),本次研究经医院伦理会同意,参与本次研究的患者均有剖宫产手术史,入院后均经B超检查显示在患者宫腔及宫颈未发现孕囊,孕囊位于剖宫产切口瘢痕部位且已侵入肌层;彩超显示患者孕囊周围血流丰富或不均质团块周围可见高低速阻血流信号,患者出现不规则阴道出血,实验室检查血β-HCG在3300~170000IU/mL,所有患者均符合剖宫产术后子宫瘢痕妊娠临床诊断标准。实验组患者年龄24~38岁,平均(32.3±1.3)岁,孕次2~5次,平均(2.14±0.21)次,据上次剖宫产时间最短为8个月,时间最长为32个月,平均(16.34±0.26)个月。对照组患者年龄26~37岁,平均(32.2±1.3)岁,孕次2~5次,平均孕次在(2.11±0.22)次,据上次剖宫产时间最短为8个月,时间最长为33个月,平均(16.31±0.25)个月。参与本次研究的两组患者在年龄、孕次、据上次剖宫产时间等方面无统计学差异(P>0.05)。排除标准:(1)排除合并其他类型异位妊娠患者。(2)排除合并血液系统、免疫系统、代谢系统疾病患者。(3)排除合并肝、肾等重要脏器疾病患者。
1.2 方法
1.2.1 对照组患者入院后均行常规清宫术 患者取截石位,对患者外阴、阴道常规消毒后,操作者使用宫颈钳将宫颈上唇固定,而后沿子宫体方向置入探针,以了解患者子宫大小,宫颈扩张器扩张宫颈管后在无负压下置入宫腔吸引器,维持宫腔负压状态反复刮吸,若在吸宫的过程中吸头堵塞,操作者可将吸头堵塞部位组织铗取后继续吸宫,对于无条件吸宫的患者应行刮宫术,操作者刮宫的过程中应注意两侧宫角及宫底部手感,若感到子宫壁变粗糙或吸瓶内出现血性泡沫时应检查子宫结束手术。
1.2.2 实验组患者给予宫腔镜联合腹腔镜下辅助治疗 手术开始前患者连续口服米非司酮(上海新华联制药有限公司,国药准字H10950202)治疗,米司非酮连续口服3d,每天2次,每次25mg,取单次肌注甲氨蝶呤(山西普德药业股份有限公司,国药准字H14022462)75mg。3d后患者膀胱结石位,建立人工气腹后于双侧髂前上棘与脐连线中线外1/3处置入腹腔镜,腹腔镜探查患者盆腔,插管全身麻醉后对患者会阴部位进行常规消毒,而后将宫腔镜送至子宫底,在宫腔镜下对患者宫腔内病灶组织行电切,对出血部位给予电切环电凝止血,术后常规静脉滴注缩宫素10~20U。
1.3 观察指标
(1)观察比较两组患者手术时间、术中出血量、月经恢复时间、住院时间等相关住院诊疗数据。(2)观察比较两组患者术后7d血β-HCG下降程度、血β-HCG下降至正常时间等相关术后数据。(3)观察比较两组患者术后治疗效果,本次研究参考郭亚利临床研究[4],手术成功:患者腹痛、阴道不规则流血等症状消失,血β-HCG降幅明显大于30%。手术失败:患者症状未明显改善,血β-HCG降幅低于30%或持续升高。手术成功率=手术成功例数/总例数×100%,手术失败例数=手术失败例数/总例数×100%。(4)观察比较两组患者术后恶心呕吐、术后创口感染等并发症发生情况。
1.4 统计学处理
采用SPSS21.0统计学软件进行整理,两组患者相关住院诊疗数据以及术后数据其计量资料以()表示,采用t检验;两组患者术后治疗效果以及并发症发生情况其计数资料以(%)百分数表示,采用χ2检验;P<0.05表示差异有统计学意义。
2 结果
2.1 两组手术时间、术中出血量、月经恢复时间、住院时间比较
观察比较两组患者相关住院诊疗数据,具体情况见表1,实验组患者手术耗时、月经恢复时间以及住院耗时均少于对照组,实验组患者术中出血量明显少于对照组。
表1 两组手术时间、术中出血量、月经恢复时间、住院时间比较()

表1 两组手术时间、术中出血量、月经恢复时间、住院时间比较()
组别 n 手术时间(min) 术中出血量(mL) 月经恢复时间(d) 住院时间(d)实验组 38 27.62±2.51 51.24±3.26 34.25±5.62 12.63±4.21对照组 38 43.62±5.62 102.36±21.51 59.62±11.32 17.68±7.82 t 12.495 10.526 13.562 12.626 P <0.05 <0.05 <0.05 <0.05
2.2 术后7d组间血β-HCG下降程度及降至正常耗时差异分析
观察比较两组患术后β-HCG相关数据,具体情况见表2,实验组术后7d血β-HCG下降程度明显高于对照组,且血β-HCG下降至正常程度耗时短。

表2 术后7d组间血β-HCG下降程度及降至正常耗时差异分析
2.3 两组手术成功率比较
观察比较两组患者术后治疗效果,具体情况见表3,实验组手术成功例数为36例,明显多于对照组手术成功例数。
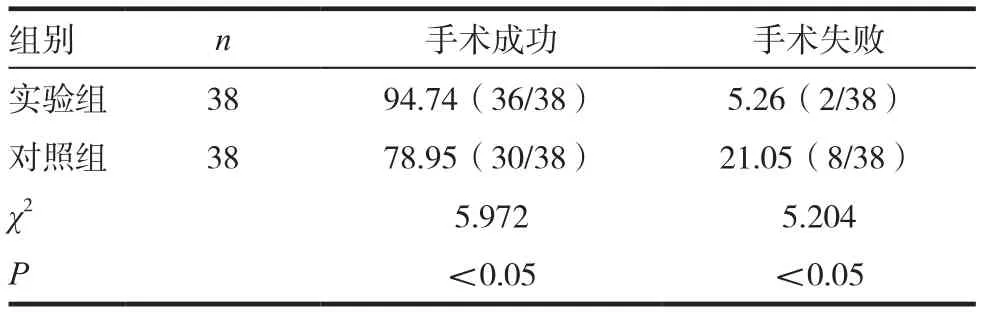
表3 两组患者术后治疗效果[%(n/n)]
2.4 两组并发症发生情况比较
观察比较两组患者并发症发生情况,具体情况见表4,实验组术后并发症发生例数为3例,明显少于对照组并发症发生例数。
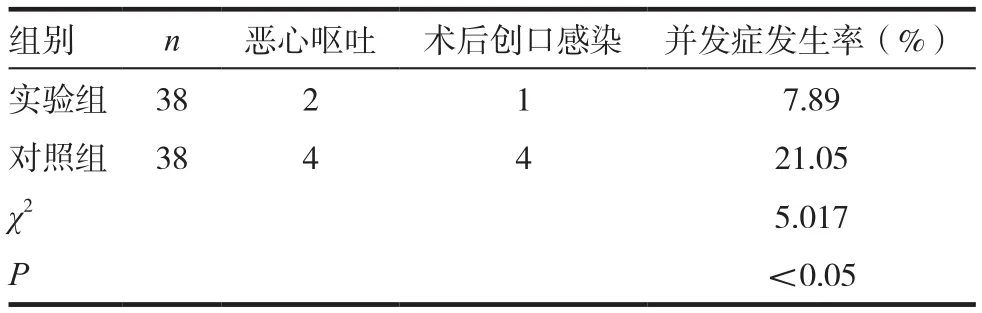
表4 两组患者并发症发生情况比较
3 讨论
瘢痕子宫妊娠产妇既往均有剖宫产手术史,剖宫产后在个体质因素以及术后机体康复等因素的影响导致患者术后子宫腔内切口愈合不佳形成瘢痕,再次妊娠时受精卵在子宫瘢痕部位着床,孕囊对切口瘢痕部位造成持续刺激,瘢痕部位形成纤维包块,患者随着妊娠周期的增加,患者可出现阴道不规则出血以及腹痛等临床症状,若未及时终止妊娠可造成大出血,威胁患者生命[5-6]。剖宫产术后子宫瘢痕妊娠易与宫颈妊娠疾病以及子宫肌层滋养细胞病混淆,从而延误治疗,目前临床治疗方法主要分为手术治疗及药物治疗,其中单纯药物治疗疗效具有一定的局限性,不适用于有生育要求的女性[7]。手术治疗方法多,其中全子宫切除术对女性生理造成的损伤较大,术后并发症发生率高,近些年相关我国相关部门调查研究显示改变有年轻化趋向,在解除病灶的同时保留患者生育能力显得十分重要[8-11]。传统清宫术在术前使用甲氨蝶呤可提高清宫术妊娠物清除率,从而降低操作者宫腔内盲刮对患者子宫内膜的影响,有效保留女性生育能力。
近些年我国外科手术在微创理念的影响下,辅助器械以及微创术得到了一定的推广,宫腔镜作为微创辅助技术在女性妇科疾病诊断、手术治疗等方面的优越性逐渐凸显出来,对于剖宫产术后子宫瘢痕妊娠患者给予宫腔镜联合腹腔镜技术是有利于操作者透过宫腔镜及腹腔镜观察患者病灶,从而提高临床操作准确性[12-14]。郭英会等[15]临床研究显示给予腹腔镜与宫腔镜联合治疗的观察组血HCG值恢复正常的时间为(14.36±3.51)d,明显早于对照组。本次研究显示实验组患者术后7d血β-HCG下降程度耗时为(12.74±3.52)d,明显早于对照组,与上述研究结果一致。本次研究在既往临床研究的基础上比较两组患者住院诊疗数据、手术效果以及并发症发生情况,研究具有一定的进步意义。本次研究显示实验组患者住院时间短,手术成功率为94.74%,术后并发症发生率为7.89%,由此可见,实验组患者手术后治疗效果好,宫腔镜联合腹腔镜行手术治疗可有效提高医师术中手术操作准确性,从而减轻对患者手术区域其他组织损伤,减少了患者术中出血量。传统清宫术治疗治疗过程中在清除妊娠物的过程中因对孕囊包块位置定位不清晰,可致子宫处破裂从而增加患者术中出血量,盲目搔刮子宫宫腔,对宫腔内膜伤害较大,有可能导致绒毛组织搔刮不净,甚至影响女性正常生育能力。近些年宫腔镜、腹腔镜在妇科临床得到了广泛的推广,宫腔镜联合腹腔镜治疗子宫瘢痕妊娠可有效提高医师对个体宫腔内环境的观察,从而彻底清除子宫切口瘢痕妊娠至级残留绒毛组织,降低并发症的发生及对患者宫腔的伤害。
综上所述,对于子宫瘢痕妊娠患者给予宫腔镜联合腹腔镜治疗有较高的临床推广价值。

