累及神经系统手足口病临床特征分析
李伶芝 何兵 韦翊 王世红
手足口病(HFMD)是一种由肠道病毒感染引起的儿童急性传染病,病原体以CoxA16、EV71 多见,一年四季均有发生,以夏季多发。EV71感染较为凶险,重症病例多发生在3 岁以下,易发生脑膜炎、脑干脑炎、神经源性肺水肿、迟缓性瘫痪、急性呼吸窘迫综合征(ARDS)等并发症[1],病死率高。HFMD 在儿童之间传播性强,目前缺乏有效的疫苗和特效药物来预防和治疗,对儿童的身心健康带来不良影响。本研究回顾性分析杭州市儿童医院收治的144例重症及危重症HFMD 患儿的临床特征,现报道如下。
1 材料与方法
1.1 研究对象及诊断标准选择2012年1月1日~2014年12月31日杭州市儿童医院收治的144 例重症及危重症HFMD 患儿。诊断符合卫生部《手足口病诊疗指南2010年版》重症及危重症标准[2]。
1.2 方法提取患儿一般情况,临床症状体征,实验室、影像学检查,治疗及转归等临床资料。根据病情将144 例HFMD 分为重症组88 例与危重症组56例,对两组临床特征及实验室数据进行单因素χ2检验,探讨重症进展为危重症的危险因素。
1.3 统计学分析应用SPSS 17.0统计软件对临床资料进行分析。计数资料以率表示,采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 流行病学性别及年龄分布:本组144例HFMD中,男95 例(66.0%),女49 例(34.0%),男女比例为1.9∶1。发病年龄3 个月~6 岁,平均(21.19±14.10)月,其中<1岁43例(29.9%),1~3岁84例(58.3%),>3岁17例(11.8%),年龄在3岁以下比例为88.2%。
2.2 症状和体征发热和皮疹是最普遍的症状,143例(99.3%)患儿有发热,体温在39℃以上133 例(92.4%),T≥38.5℃持续3d 以上(持续高热)107 例(74.3%),重症及危重症HFMD 常以发热为首发症状,124 例(86.1%)发热在皮疹之前或与皮疹同时。144 例均出现皮疹,其中2 例入院时无皮疹,皮疹在入院后2~3d 出现,皮疹分布部位以手、足、口、臀多见,躯干、膝、四肢少见,典型皮疹76 例(52.8%),不典型皮疹68例(47.2%)。
144 例均有不同程度神经系统受累,较多出现的症状为神软(91.7%)、呕吐(75.7%)、肢体抖动(63.9%)、睡眠惊跳(49.3%)。呼吸及循环系统较多出现的症状为呼吸不规则(47.2%),心率>150次/min(60.4%),其中SBP>130mmHg者25例,SBP<40mmHg者20例,其中7例血压由高降低,直至低血压休克,在入院平均6.7h(0~21h)内出现顽固性低血压。危重症组与重症组比较,不典型皮疹、肢体无力、肢体抖动、意识障碍、瞳孔对光反射减弱、血痰、紫绀、呼吸困难、肺部湿罗音、血压异常、心率快、SpO2<90%、肢体花纹在危重症组的发生率明显高于重症组,差异有统计学意义(P<0.05)。见表1。
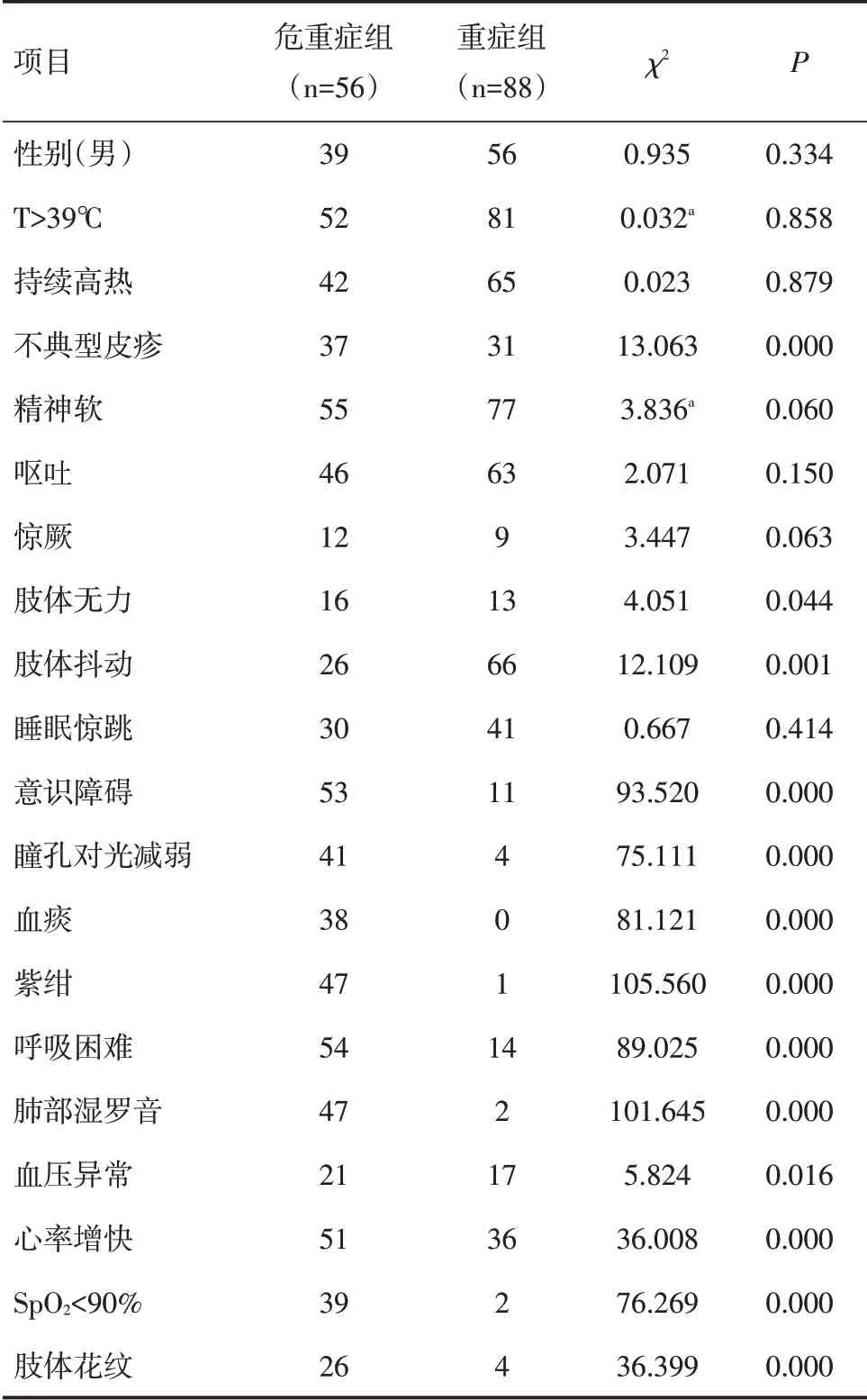
表1 危重症组与重症组症状及体征比较(例)
2.3 辅助检查
2.3.1 实验室指标 ①外周血白细胞计数(1.8~36.8)×109/L,平均(15.85±7.0)×109/L,其中52 例(36.1%)外周血WBC>17.5×109/L,1 例WBC 下降为1.8×109/L。②血糖4.8~27.8mmol/L,平均(11.8±7.0)mmol/L,其中血糖>8.3mmol/L 者64 例(44.4%)。③生化:ALT 13~3913U/L,平均(151.25±671.2)U/L,其中ALT升高34 例(23.6%),7 例(4.9%)尿素氮、肌酐升高。④CTn-I 0.01~35.6ng/ml,平均(2.00±6.3)ng/ml,其中CTn-I 升高48例(33.3%),肌酸激酶(CK)升高29例(20.1%)。⑤25例行BNP 检查,BNP 406~35 000pg/ml,均明显升高。⑥CRP 升高65 例(45.1%)。⑦CSF 白细胞计数(0~725)×106/L,平均(130.90±154.3)×106/L,白细胞升高以淋巴细胞升高为主,生化正常。⑧病原学检测:67 例(46.5%)EV71 阳性,20例(13.9%)CoxA16阳性,不明类型肠道病毒57例(39.6%)。危重症组与重症组相比,外周血WBC>17.5×109/L、血糖>8.3mmol/L、ALT>55U/L、CK>190U/L、CTn-I>0.1ng/ml、EV71 阳性在危重症组的发生率明显高于重症组,差异有统计学意义(P<0.05),见表2。

表2 危重症组与重症组辅助检查比较
2.3.2 影像学检查 99 例行胸片检查,其中42 例表现为两肺渗出性改变,7 例表现为右肺渗出,1 例表现为右肺气胸,未发现心影增大,49 例胸片正常。60 例行MRI 检查,其中10 例有脑干信号异常,6 例有脊髓信号异常(颈髓3 例,胸髓3 例),4 例大脑半球信号异常,4 例有脑室系统扩大,1 例蛛网膜下腔增宽,1例大脑髓鞘发育落后,其中2例同时有脑干脊髓信号异常,36例正常。
2.3.3 心电图 47 例行心电图检查,其中10 例窦性心动过速,4例室上性心动过速,3例室性心动过速,4 例心律不齐,3 例室性早搏,1 例右室肥大,1 例窦性心动过缓,21例心电图正常。
2.3.4 脑电图 61 例患儿行脑电图检查,3 例表现为重度异常,2 例中度异常,2 例轻度异常,其余54 例均正常。
2.4 治疗两组均按卫生部危重症HFMD 诊治指南进行治疗。包括监测呼吸、心率、血压、经皮测血氧饱和度(SpO2)等。①甘露醇降颅压、限制入量。②利巴韦林抗病毒治疗,合并细菌感染时给予抗生素治疗。③当明确有脑干脑炎、肺水肿时,给予大剂量甲泼尼龙20mg·kg-1·d-1冲击,静脉注射丙种球蛋白(IVIG),总量2g/kg,分2d 给予。④根据血压、循环变化选用血管活性药物多巴胺、多巴酚丁胺、米力农、去甲肾上腺素等。⑤存在呼吸困难、发绀、SpO2下降时行气管插管机械通气治疗。⑥对症治疗:降温、镇静止惊、保护心脑细胞,纠正贫血,补充维生素,纠正水电解质失衡及酸碱平衡紊乱,采用鼻饲及静脉营养等综合措施。
2.5 预后并发肺水肿、肺出血47 例(32.6%),脑干脑炎36例(25.0%),循环衰竭36例(25.0%),迟缓性瘫痪16 例(11.1%)。144 例重症及危重症患儿住院天数1h~148d,平均(10.13±19.4)d。49 例行气管插管机械通气治疗,机械通气时间1h~28d,平均(5.31±7.2)d。13例(9.0%)患儿在院内死亡,平均在入院后6.7h 出现顽固性低血压,不易纠正,后因循环衰竭死亡。23例(16.0%)病程中出现心跳骤停复苏后或顽固性低血压不易纠正,家属考虑预后不佳及经济原因,放弃治疗自动出院,电话随访出院后均死亡。108例(75.0%)治愈出院,其中5例不能自主呼吸,行气管切开,8例遗留有不同程度的肢体瘫痪。
3 讨论
发热和皮疹是HFMD最常见的两大症状[3],WBC和血糖升高为HFMD神经系统受累的早期征象[4]。由于重症患儿早期多出现中枢神经系统受累,因而首发症状为发热,持续高热不退,提示存在严重全身炎症瀑布反应,预示病情可能加重[5]。皮疹多出现在发热以后,且分布不典型,陆国平等[6]报道HFMD重症病例皮疹细小、数量少且分布不典型,本组重症患儿不典型分布皮疹占47.2%,给早期诊断带来困难。
依照《手足口病诊疗指南2010年版》诊断标准,结合本组病例特点,以下情况在短期内可能发展为危重症病例:①年龄<3岁;②持续高热不退;③神经系统表现为嗜睡、呕吐、抽搐、肢体无力、肌震颤等;④呼吸、心率快;⑤血压升高;⑥末梢循环不良;⑦外周血WBC>17.5×109/L;⑧血糖>8.3mmol/L。
危重症HFMD 的病情与脑干受损影响神经、呼吸、循环功能有关。国内学者[7]对神经系统受累HFMD 分析认为,脑干脑炎可分为3 个等级:I 级表现为共济失调和肌震颤,不到5%的患儿留下永久损伤后遗症;Ⅱ级表现为颅内神经受累和肌震颤,20%的患儿会留下神经系统损伤后遗症;Ⅲ级则表现为心肺加速衰竭,超过75%的患儿迅速死亡,存活儿均留有后遗症。由此可见HFMD 患儿一旦出现神经系统受累等并发症时,病情进展迅速,应及早识别并给予个体化干预治疗,这是降低病死率的关键环节。
研究发现[8],肺水肿及心肺衰竭本质是中枢神经系统损伤后颅内压升高,儿茶酚胺类物质大量释放,触发植物神经功能紊乱而致。本组重症患儿均有不同程度神经系统损害,发生心肺衰竭者均有脑干脑炎,支持这一观点。由此来看,尽早识别中枢神经系统受累,对早期干预治疗至关重要,虽然MRI检查定位准确,但表现较为滞后,且一旦脑干受累,病情恶化迅速,难以找到检查时机。有学者[9]提出脑干听觉诱发电位可作为脑干受损的一种可靠性筛查手段,通过Ⅲ~Ⅴ波异常即提示脑干受损,检出率高,可用于临床早期识别脑干受损。
重症HFMD 多由EV71 感染所致,本组重症患儿中EV71 阳性67 例(46.5%)。EV71 为微小RNA病毒,具有高度嗜神经性。研究发现[10],EV71 感染引起重症病例中枢神经系统病变主要见于脊髓、脑干、小脑齿状核、丘脑下部。本组8 例EV71 感染遗留有不同程度肢体瘫痪后遗症患儿,MRI 均提示脑干及脊髓部位病变,与文献报道相符。
机械通气、甘露醇、人丙种球蛋白、糖皮质激素是重症病例主要的治疗措施。患儿一旦出现呼吸不规则、呼吸困难、肺部湿罗音,可能很快出现肺出血,尽早插管、高PEEP机械通气治疗是危重症救治的关键,本组49 例行气管插管机械通气,对改善肺水肿、肺出血有一定的帮助。糖皮质激素有助于减轻重症病例脑水肿和肺水肿,但尚缺乏充分循证医学证据支持。有学者认为,急性应激状态下内源性糖皮质激素分泌不足,需补充一定量的外源性糖皮质激素来稳定心、脑等主要器官的功能及调节代谢,参与免疫反应[11]。但Lin等[12]提出激素不能降低危重症患儿的病死率,且有较大副作用,建议慎用。静脉丙种球蛋白对中和肠道病毒、避免其进一步扩散有一定疗效,但确切疗效尚缺乏足够的循证医学证据,目前认为HFMD 第3 期应用丙种球蛋白可能起到一定的阻断病情作用。
综上所述,临床上应严密观察HFMD 患儿病情变化,尽早识别重症HFMD 的高危因素,并对重症病例加以个体化干预治疗,从而有效降低致残率、死亡率,提高救治成功率。
——过敏性休克和肺水肿的抢救流程

