退变型子宫平滑肌瘤的MRI诊断与鉴别诊断
袁建华,张雅丽,戴灼南,司建荣(通讯作者)
(广东省中西医结合医院放射科 广东 佛山 528200)
子宫平滑肌瘤(uterine leiomyoma),或称为子宫肌瘤(uterine myoma)和子宫纤维瘤(uterine fibroid),是育龄期妇女最常见的良性肿瘤,MRI检查对子宫肌瘤的诊断有明显优势[1]。不同部位或不同病理类型的子宫肌瘤应该用不同的方法治疗[2,3];腹腔镜微创技术中的组织粉碎器可致术前误诊为子宫肌瘤的子宫肉瘤在腹腔内广泛播散[4];故治疗前的定位分型,特别是腹腔镜术前良恶性(或潜在恶性)的鉴别尤为重要[1]。本研究回顾性分析术前有MRI检查,经手术病理学证实的子宫肌瘤和子宫平滑肌肉瘤,目的是更进一步提高退行性改变的子宫肌瘤(即退变型肌瘤)的MRI诊断和鉴别诊断的能力。
1 材料与方法
1.1 临床资料
搜集2010年1月至2018年10月间在我院行MRI检查,并经手术病理证实的子宫肌瘤36例,年龄25~66岁,平均45±3.5岁;临床症状有月经量增多及经期延长、子宫异常出血24例,下腹部肿块7例,下腹胀痛或隐痛2例,超声检查发现子宫肿块3例。子宫平滑肌肉瘤1例,年龄68岁,主诉为子宫不规则出血1年。
1.2 MRI扫描技术
所有病例术前行平扫和增强扫描,用Siemens公司Avanto 1.5T磁共振成像仪,相控阵表面线圈;扫描范围下界为会阴部,上界在子宫底或肿块上缘以上平面;行矢状面、冠状面和横断面三个方位扫描。平扫描序列主要参数:T1WI:TR 500ms、TE 9.8ms,矩阵320×224,层厚4.4mm,层间距 0.4mm;T2WI:TR 3870ms、TE 76ms,矩阵256×192,层厚4.4mm,层间距0.4mm;DWI:TR 5500ms、TE 74ms,矩阵288×174,层厚为4.4 mm,层间距0.4mm,b值800s/mm2,ADC值图为自动生成。增强扫描T1WI+脂肪抑制主要参数:TR 4.7ms、TE 2.3ms,矩阵288×174,层厚2.5mm,层间距0mm。用自动注射器经肘部静脉注射钆喷酸葡胺注射液,用量0.1mmol/kg。
1.3 手术与病理学检查
所有病例行开腹、或腔镜(腹腔镜和子宫腔镜)、或联合方式行子宫切除术或肿瘤剔除术。手术切除的标本石蜡包埋切片,HE染色。
1.4 子宫肌瘤的病理学分型
(1)按病灶数量,分为单发型和多发型(2枚以上)。(2)按病灶部位,分为黏膜下、肌壁间、浆膜下、子宫颈和阔韧带内肌瘤。多发肌瘤如果上述2以上种情况同时存在,则定义为混合型。(3)按病理组织学,分为以下三型[1,2,5]。常见型,主要由排列成旋涡状或编织状的平滑肌纤维束构成,其间有不同数量的胶原纤维;细胞型,主要由排列紧密的平滑肌细胞构成,无胶原纤维或胶原纤维极少;退变型,为常见型肌瘤中存在广泛的退行性改变,如透明变性、黏液变性、囊性变性、水肿变性、红色(出血)变性、脂肪变性和钙化;上述几种变性可同时存在,以最广泛、最主要的一种变性特征定义该瘤的类型。如果是多发病灶存在变性,该病例则以最显著的一种退变类型定义。
1.5 在MRI图像上的主要观察项目
(1)以正常子宫肌层作为参考基线,在平扫T1WI、T2WI、DWI和ADC值图上肿瘤的信号强度定义为高、等、低信号,在增强T1WI上定义肿瘤强化的幅度为明显强化(高于肌层)、中等强化(与肌层相等)、轻度强化(低于肌层)和不强化四种类型。并注意平扫和增强扫描时肿瘤信号的均匀性和脂肪信号的检出。(2)在T2WI上确定肿瘤的位置在黏膜下、肌壁间、浆膜下、子宫颈和阔韧带内。(3)在T2WI上测量肿瘤数目、大小(mm)和形态。(4)肿瘤边缘的光整与分叶。(5)肿瘤边界的与清楚与模糊。
2 结果
2.1 手术病理结果
病理学确诊子宫肌瘤36例,其中并存子宫腺肌症5例,子宫腺瘤样瘤1例,子宫内膜癌1例;确诊子宫平滑肌肉瘤1例。36例子宫肌瘤中,(1)单发型9例;多发型27例,其中1例病灶多达25枚。(2)单发型9例中,黏膜下肌瘤2例,肌壁间肌瘤3例、浆膜下肌瘤1例,子宫颈肌瘤2例,阔韧带内肌瘤1例;多发型27例均为混合型。(3)按病理组织学,常见型15例,退变型21例,细胞型0例。21例退变型中,透明变性8例,黏液变性4例,囊性变4例,水肿变性3例,红色(出血)变性2例,未发现脂肪变性和钙化。
2.2 MRI结果
(1)子宫肌瘤的大小、形态和边界:大小3~135mm;基本呈圆形或类圆形,轮廓边缘光整,无分叶,边界清楚;无论大小,在T2WI上约半数肿瘤的边缘有完整或不完整的线状高信号环,增强扫描可以强化。也有一些形态特异的病灶,2枚粘膜下肌瘤,呈轮廓光整的息肉状突入宫腔;本组共有4枚宫颈肌瘤,其中1例呈轮廓光整的息肉状,长55mm,脱垂到阴道;1例呈最大径为65mm的梨形;1例子呈不规则形、弥漫性生长,与正常肌层无清楚界限,类似子宫颈肥大(图1)。

图1 女,43岁,子宫多发肌瘤。T2WI矢状面。宫颈肌瘤致后壁呈“肥厚”改变;体部见2枚低信号常见型肌瘤。
(2)不同病理类型子宫肌瘤的MRI表现:常见型肌瘤15例,较小肿瘤信号基本均匀,较大肿瘤信号欠均匀,呈现旋涡状表现;在T1WI上呈等或低信号,T2WI上呈低信号, DWI上呈低信号, ADC值图呈低信号。增强扫描,强化幅度可以明显、中等或轻微强化,强化方式可以均匀或不均匀。退变型肌瘤21例,MRI表现虽然呈多种多样,但没有变性的区域基本保持了上述常见型肌瘤的特点。透明变性8例,平扫变性区域表现与常见型相似,与常见型相比,增强扫描变性区域强化轻微或不强化。黏液变性4例,粘液变性区域在瘤体内分布、大小和形态无规律,无清楚的边界,在T1WI上多呈稍低信号,在T2WI上呈高信号;DWI上信号多变,ADC值图呈高信号;增强扫描,粘液变区域明显强化,而无变性区域反而呈相对低信号(图2)。囊性变4例,囊性变区域可呈各种形态,边界清楚,信号变化与水的信号相似,增强扫描不强化。水肿变性3例,水肿区域分布有一定特点,在T2WI上呈间隔样或不规整包膜样显著高信号,厚度不等,呈间隔样水肿致肿瘤呈多个小结节“融合”而成的假象;水肿区域无清楚的边界,信号变化与水相似,增强扫描不强化;在T2WI上,明显水肿区域内的平滑肌纤维束呈条索状低信号。其中1例未经治疗,3个月后水肿范围缩小,肿瘤体积也因此由110mm×78mm×110mm缩小为88mm×57mm×86mm(图3)。局灶性红色(出血)变性2例,红色变性区域在瘤体内范围较大,边界清楚,在T1WI上呈高信号,在T2WI、DWI、ADC值图上信号混杂;1例增强扫描无强化,另1例在大的坏死灶中见微小的强化灶(图4)。
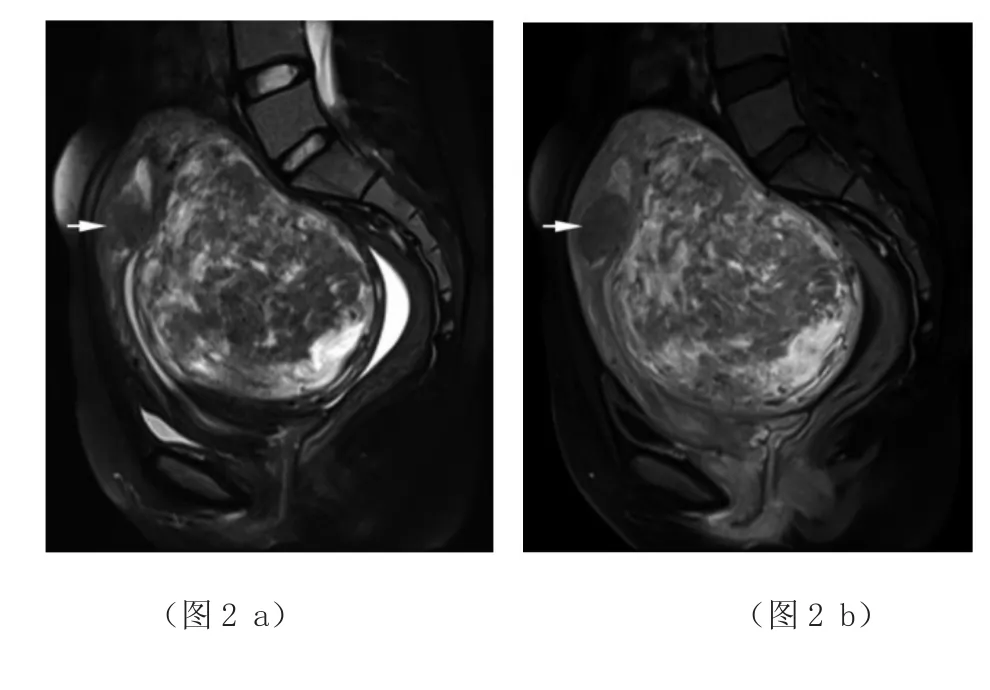
图2 女,25岁,多发子宫肌瘤。矢状面。图a是T2WI,显示类圆形肌瘤内黏液变性区呈斑片状高信号,周边显著;图b是T1WI增强扫描,显示粘液变性区明显被强化,无变性肌瘤区域反而呈相对低信。有1枚黏膜下常见型肌瘤(箭);子宫直肠陷凹微量积液。

图3 女,39岁,多发子宫肌瘤。矢状面。图a是T2WI,显示椭圆形肌瘤周边不规整、包膜样水肿区呈高信号;图b是T1WI增强扫描,显示水肿区不被强化。有2枚浆膜下常见型肌瘤(箭)。2个月前,水肿范围更大,肿瘤径线比此图像大30mm (图像未提供)。
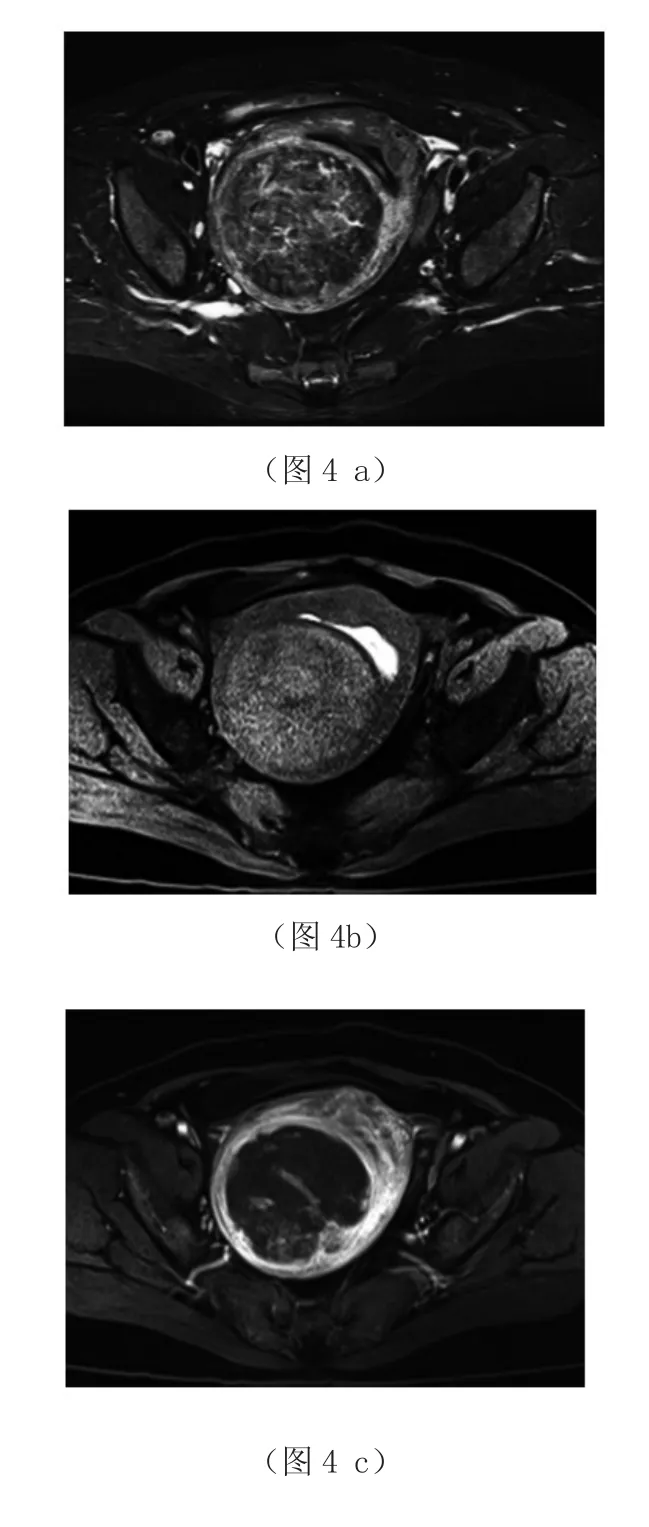
图4 女,55岁,子宫多发肌瘤,2枚红色变性。横断面,示子宫右后壁圆形肿块,边界清楚。图a是 T2WI,肿块以低信号为主;图b是T1WI,肿块以稍高信号为主;图c是T1WI增强扫描,肿块绝大部分不被强化。
(3)子宫平滑肌肉瘤1例,肿块位于体部后壁壁间,最大径线100mm,呈明显不规则分叶状,部分呈芽状突入宫腔,部分边界不清楚;T2WI上呈不均匀高信号;在T1WI上瘤内有大范围相对均匀的高信号区域,增强扫描该区域明显强化;瘤体在DWI上呈高信号,ADC值图上呈低信号,表明扩散受限;肿瘤内有明显增粗的血管影(图5)。

图5 女,61岁,子宫平滑肌肉瘤。T2WI轴面。子宫右后壁分叶状高信号肿块,信号不均匀,芽状向前突入宫腔,肿块后缘与肌层边界模糊(箭);弥散明显受限(图像未提供)。
3 讨论
子宫肌瘤是育龄期妇女最常见的良性肿瘤,在子宫的生长部位、大小、数目、相应的临床表现(如异常子宫出血、对邻近器官的挤压)、生育需要、病理类型等决定了观察随访、或积极治疗。治疗方法有多种[2,3],如粘膜下肌瘤可用宫腔镜剔除,富细胞型肌瘤对促性腺激素释放激素激动剂(GnRH-a)敏感,MR引导下高强度聚焦超声消融适用于常见型肌瘤,而子宫动脉栓塞术适用于血供丰富的肌瘤;腹腔镜微创技术中的组织粉碎器可致术前误诊为子宫肌瘤的子宫肉瘤在腹腔内广泛播散[1,4];潜在恶性的子宫肌瘤,如有丝分裂活跃型(mitotically active)、细胞型(cellular)、不典型型(atypical)、不确定恶性潜能的平滑肌肿瘤(smooth muscle tumors of uncertain malignant potential,STUMP)应该完整手术切除[1]。选择治疗方式的基础是子宫肌瘤的分类分型诊断。MRI因为具有多参数成像和良好的软组织分辨力,能够显示组织学特征,是目前子宫肌瘤诊断和鉴别诊断最有价值和前景的影像学方法[1,3-6]。
MRI确定肿瘤在黏膜下、肌壁间、浆膜下相对容易。Shimizu K等[7]发现,同侧卵巢往往在阔韧带内肌瘤最大横径线之上方(24/25例),而在浆膜下肌瘤最大横径线之下方(40/57例)。阔韧带内肌瘤还需要与卵巢肿瘤,如卵巢纤维瘤和Brenner瘤区别,如果发现子宫附件肿块与子宫肌层是相连的,首先考虑子宫肌瘤;如果能够显示正常的卵巢,则能够排除肿瘤来源于卵巢[2]。
子宫颈肌瘤容易呈现怪异生长模式[8-10],本组4枚宫颈肌瘤中3枚就是如此;在临床上子宫颈肌瘤容易挤压膀胱、尿道和直肠引起相应的症状,也容易误诊为其他病变。MRI上,肿瘤与子宫颈密切的联系,典型的肌瘤信号特点,清楚的边界,有助于区别来源于膀胱、直肠的肿瘤和子宫颈癌。
子宫肌瘤可以单发,也可以多发;大小可以仅是显微镜下可见,也可大到足以充满腹腔[2];本组中27/36例为多发。子宫肌瘤因为体积较大、生长快、激素治疗、动脉栓塞等因素可引起各种变性[4],从而增加了MRI鉴别诊断的难度,本组中变性率高达21/36例(注意:不是病灶数量的退变比例)。
无论子宫肌瘤是常见型还是退变型,基本呈圆形或类圆形(黏膜下和宫颈肌瘤有例外),轮廓边缘光整,无分叶,边界清楚锐利。
常见型子宫肌瘤有特异的MRI信号[1,2,4],在T2WI上呈均质性低信号,部分病灶周围有高信号环(即假包膜);假包膜病理上是扩张的静脉、淋巴管和水肿,因此可以被强化[1,2];在T1WI上呈等或低信号,增强扫描瘤内不均匀强化;在DWI上呈低信号,在ADC值图上也呈低信号,比喻这种表现为熄灯现象(blackout phenomenon)。本组中15例常见型肌瘤的表现与上述文献描述一致,只是在T2WI上部分瘤体信号欠均匀,可能与轻度的变性相关。
透明样变性是最常见的变性类型[4,8],发生率约60%,并且分布广泛;组织学上为平滑肌细胞束之间均质性、嗜酸性条带状物质。透明样变性区域的MRI表现与常见型肌瘤相似,只是增强扫描时强化幅度相对低或不强化;本组中因为透明样变性的区域相对较小,MRI表现与常见型一致。
囊性退行性变也许是透明样变性的极端表现,发生率约4%,是病灶内出现了较大的液体聚集区[4];囊性变区域信号与水的信号相似,增强扫描不被强化。从本组病例来看,囊变区域边界清楚,形态多样。
粘液样变性区域是富含透明质酸的粘多糖灶性聚集在细胞外,呈胶胨状[4];在T1WI上呈低信号,在T2WI上呈现非均质性高信号,增强扫描呈进行性强化和分层状强化,DWI上扩散不受限[1,4]。本组病例见粘液变性区域在T2WI上边界模糊;如果肿瘤有广泛的黏液样改变,则可以诊断为黏液样平滑肌瘤[8]。
水肿变性可能的原因是肿瘤的引流静脉机械性阻塞[8];组织学上约50%的子宫肌瘤见水肿,当水肿范围足够大时称之为水肿变性(hydropic degeneration)或水肿性肌瘤 (hydropic leiomyoma),显微镜下见稀疏的平滑肌细胞或细胞束之间分布大量的液体[11,12]。MRI上水肿区域呈水样信号,无清楚边界,增强扫描不被强化;在T2WI上,水肿区高信号背景中见到的条纹状、曲线状低信号影,代表了被液体分开的平滑肌纤维束,称之为 “纤维分裂征”(split fiber sign)[11]。本组中显示的水肿范围较小,但在T2WI上呈现间隔样或包膜样显著高信号特点。水肿变性可致肿瘤快速增大,水肿也可自行减轻[11,12],本组中1例发生水肿自行明显减轻。
红色变性(肉色样变性,或出血变性),普遍认为是肿瘤周围的静脉血栓或动脉栓塞所致的梗死,主要的病理变化是凝固性坏死,合并透明样变性和含铁血黄素沉积,病灶内无炎性细胞和出血灶,病灶周围有扩张的血管[13,14]。红色变性的肌瘤在T1WI上呈环状或弥漫性高信号;而在T2WI上常呈低信号,但也可呈高信号[2,4]。T1WI高信号原因也不完全清楚,有人认为是出血后的蛋白成分或正铁血红蛋白的缩短T1弛豫时间效应[2];也有人认为肿瘤外周的明显T1WI高信号、T2WI低信号环代表了肿块周围阻塞的静脉[8]。无论如何,红色变性区增强扫描不被强化,表明血流的完全中断。本组中2例是局灶性凝固性坏死,1例在较大的坏死区域中有条点状强化,说明坏死区中可有少量存活的组织。基于红色变性发生的原因,Takeuchi等[13]认为磁敏感加权成像诊断红色变性更加敏感。
脂肪变性(或脂肪平滑肌瘤)[1,4,8]最常见于绝经后妇女,发生率0.03~0.2%,组织学上是子宫肌瘤内有成熟的脂肪组织灶,故有脂肪的MRI信号特征;反过来,在较大范围的脂肪组织区域中,在T1WI和T2WI上的低信号带,本质上反映了平滑肌细胞和纤维组织,并且可以被明显强化。钙化性退变[4],即子宫肌瘤内出现各种形态的钙化灶,在MRI所有序列上均无信号,CT扫描更易识别。
虽然本组中未发现细胞型子宫肌瘤,但其并不少见[3-6];其MRI表现除边界清楚外,信号变化与平滑肌肉瘤相似,也与常见型和退变型肌瘤重叠[1,4,5];影像组学方法,如动态增强MRI定量灌注参数等有助于鉴别[3,6],但该方法尚不能普及使用。其他类型潜在恶性子宫肌瘤少见,MRI表现也多样化[1,4],有待于进一步研究。
与子宫肌瘤的鉴别,首先是子宫腺肌症[2,15],它常见,约50%的腺肌症同时存在肌瘤。子宫腺肌症是子宫内膜腺体和间质异位性存在与肌层中,周围有明显反应性增生的平滑肌细胞;可分为弥漫型、局限型(或腺肌瘤)和息肉型[16]。弥漫型结合带≥12mm,局灶型在T2WI上表现为肌层内边界不清楚的低信号区域,息肉型是在子宫腔内或脱垂到阴道内的边界清楚的、在T2WI上呈低或中等信号的肿块[16];上述三型病灶内可见多发、代表了囊状扩张的内膜腺或出血灶的T2WI上的高信号小灶,也可见在T1WI上高信号出血小灶。还有一种少见的囊性腺肌瘤[15],主要发生在年轻女性,病理特点是病变的囊腔充满血液,内衬子宫内膜,该出血性囊腔在T1WI上呈高信号。其次是局限性子宫肌层的收缩[2,15],在T2WI上表现为肌层的低信号肿块,类似于肌瘤和腺肌症;因为收缩是一过性的,在不同时间的图像上可见肿块消失。与子宫肉瘤的鉴别重要而有一定难度。子宫肉瘤病理学上有平滑肌肉瘤、癌肉瘤(多见青年女性)和内膜间质肉瘤;其中平滑肌肉瘤最常见,可以原发,也可以由肌瘤恶变而来。MRI表现为[1,4,17-19]实性为主的肿块,结节状边缘,边界不清楚,瘤内出血灶(T1WI高信号)发现率高(86.7%),容易有囊性坏死区;实性部分T2WI上呈高信号,DWI(高b值)上呈高信号,ADC值图呈低信号,即有明显的扩散受限。而由子宫肌瘤恶变而来的肉瘤呈现常见型肌瘤和上述肉瘤两种成分相应的MRI表现[18]。
本研究的不足之处是样本量不够大,未能含盖子宫肌瘤所有的组织类型,也未能进行大体病理与MRI对照研究,有待于进一步收集研究。

